Характеристика патологии
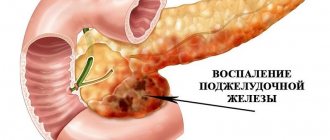
Основной причиной панкреатита является закупорка протока. Такое состояние может быть спровоцировано новообразованиями, камнями из желчного пузыря, а также другими факторами. При закупорке протока происходит нарушение процесса оттока желудочного сока (в веществе содержатся ферменты, защищающие поджелудочную железу от негативного воздействия). Патологический процесс провоцирует отклонения в функциональном состоянии органа. Ферменты начинают действовать внутри железы, разрушая ее ткани. Данный процесс сопровождается отеком органа и болевыми ощущениями.
Приступ панкреатита представляет собой период обострения данного патологического состояния.
Основные причины патологии
Причины панкреатита в некоторых случаях остаются невыясненными, но приступы воспалительного процесса всегда обусловлены конкретными факторами. Основные из них — злоупотребление алкоголем и нарушение режима питания. Данные факторы способны за короткий промежуток времени нарушить действие ферментов поджелудочной железы (особенно, если система пищеварения нарушена сопутствующими заболеваниями).
Другие причины ПП:
- злокачественные образования в поджелудочной железе;
- запущенные болезни желчного пузыря;
- последствия посттравматического синдрома;
- нервное истощение организма;
- чрезмерно завышенный уровень холестерина;
- инфекционное поражение пищеварительного тракта;
- регулярная интоксикация;
- осложнения операций на органы пищеварения.
Почему возникает приступ панкреатита
Пациенты, у которых диагностирован панкреатит, должны соблюдать правила здорового питания. Даже однократное употребление запрещенных продуктов может спровоцировать ПП. Нарушение режима питания и употребление алкоголя являются главными причинами обострения болезни.
Существуют также дополнительные провоцирующие факторы, способные сократить периоды ремиссии. Их исключение является основной мерой профилактики панкреатита.
Провоцирующие факторы:
- переедание;
- употребления алкоголя;
- реакция на определенные лекарственные средства;
- употребление жирной, острой, жареной, соленой пищи;
- последствия пищевой аллергии.
Симптоматика приступа
Интенсивность симптоматики при ПП зависит от стадии развития заболевания и степени поражения поджелудочной железы. При остром панкреатите болевые ощущения ярко выражены. Хроническая форма заболевания может сопровождаться латентными признаками (на ранних стадиях развития болезнь может развиваться бессимптомно). Приступы в данном случае будут практически не ощутимы для пациента. Объединяет все варианты обострений один фактор — болевой синдром. ПП всегда проявляется в виде опоясывающей или спазмообразной боли.
Симптомы ПП:
постоянное ощущение тошноты;- неукротимая рвота;
- вздутие живота;
- бледность кожных покровов;
- опоясывающие боли;
- интенсивная диарея;
- признаки тахикардии;
- боль в левом или правом подреберье;
- отрыжка, сменяемая икотой;
- повышение температуры тела;
- отсутствие аппетита;
- регулярная изжога;
- головная боль;
- понижение артериального давления.
Диагностика
Диагностикой ПП занимается гастроэнтеролог. Для выявления воспалительного процесса назначаются общие и биохимические анализы крови. Дополнительно проводятся различные виды тестирования. Изучение состояние поджелудочной железы осуществляется методом инструментального обследования. При симптомах приступа врачи проводят дифференциальную диагностику с острым аппендицитом, обострением холецистита, непроходимостью кишечника, абдоминальной ишемической болезнью.
Методы диагностики:
- общий анализ и биохимия крови;
- анализ мочи на активность амилазы;
- диагностические тесты на стимуляцию органа;
- тестирование на толерантность к глюкозе;
- УЗИ;
- рентгенография;
- КТ или МРТ;
- ЭРХПГ.
Диагностика и лечение
Панкреатит имеет яркую специфическую клиническую картину, что позволяет гастроэнтерологу поставить первоначальный диагноз уже после осмотра, пальпации, перкуссии и сбора анамнеза пациента. Чтобы выявить степень тяжести заболевания, необходимо пройти полное обследование.
Методы диагностики:
- клинический анализ крови – позволяет увидеть степень воспалительного процесса;
- анализ мочи – при панкреатите повышается уровень амилазы;
- копрограмма;
- анализ крови на сахар;
- биохимический анализ крови – определяет уровень ферментов поджелудочной железы, функцию печени;
- УЗИ, КТ, рентгенография органов брюшной полости;
- ЭГДС – при помощи небольшой камеры изучают состояние органов ЖКТ изнутри.
Медикаментозное лечение
При остром приступе заболевания человеку внутривенно капельно вводят препараты для устранения обезвоживания и нормализации артериального давления, подавляют ферментативную активность железы, устраняют болевой синдром. Затем начинают медикаментозное лечение, цель которого устранить симптомы заболевания, восстановить работу органа. Чаще всего используют таблетки, в тяжелых случаях – растворы для инъекций.
Чем лечить панкреатит – советы врача:
- спазмолитики – Дротаверин, Папаверин;
- холинолитики – Атропин;
- антибиотики – Трихопол, Тобрамицин;
- препараты для снижения секреции желудочного сока – Ортанол, Ранитидин, Гистодил;
- ферменты – Креон, Мезим, Панкрал;
- сорбенты – Энтеросгель;
- лекарства для снижения выработки ферментов поджелудочной железы – Гордокс, Контрикал.
При панкреатическом некрозе, закупорке протоков железы камнями традиционные методы лечения не помогут, необходимо хирургическое вмешательство. Полностью поджелудочную железу удаляют редко, поскольку операция сложная, чревата осложнениями.
Народные средства
Методы нетрадиционной медицины помогают снять воспаление, другие проявления панкреатита, продлить стадию ремиссии, но использовать их нужно в комплексе с медикаментозной терапией, только после согласования с лечащим врачом.
Простые рецепты для лечения панкреатита в домашних условиях:
- Залить 250 мл кипятка 20 г измельченных листьев грецкого ореха, томить на слабом огне 5 минут, охладить, поцедить. Принимать по 70 мл трижды в сутки.
- Смешать в равных пропорциях измельченные листья черники и стручки фасоли. 1 ст. л. смеси залить 220 мл кипятка, через четверть часа процедить. Пить по 100 мл трижды в день до приема пищи.
- Залить 500 мл воды 100 г неочищенных зерен овса, варить на слабом огне 40 минут, измельчить смесь, варить еще 20 минут. Процедить, полученный отвар, пить по 100 мл трижды в день.
- Залить 500 мл холодной воды 5 г измельченного сухого бессмертника, настаивать 8 часов. Пить по 200 мл раз в сутки на протяжении 20 дней.
Для улучшения процесса пищеварения людям с воспалением поджелудочной железы нужно есть свежие ягоды земляники, крыжовника, хурму, черешню, пить сок из капусты, сельдерея, смородины, сырого картофеля.
Приступ панкреатита — что делать?
Проявление симптомов ПП является основанием для незамедлительного обращения к врачу. В большинстве случаев приступ возникает внезапно, поэтому оптимальным вариантом считается вызов бригады скорой помощи. До приезда специалистов пациент должен выполнить ряд действий для облегчения своего состояния. Домашнее лечение допустимо только в случае слабо выраженных приступов хронической формы заболевания.
Первая помощь и облегчение состояния
При ПП пациентам нельзя принимать горизонтальное положение (болевые ощущения усилятся). Оптимальным вариантом является поза «эмбриона». Второй способ снизить болевые ощущения — сесть, сильно наклонив туловище вперед. После облегчения состояния, необходимо осуществить ряд действий по купированию приступа.
Если болевой синдром сохраняется, то пациенту необходима квалифицированная медицинская помощь (надо вызвать бригаду врачей).
Меры первой помощи:
- обеспечение пациенту полного покоя (резкие движения запрещены);
- исключение употребления пищи (минимум в течение суток);
- предотвращение обезвоживания организма (можно употреблять щелочную минеральную воду каждый час по четверти стакана);
- купирование приступа с помощью спазмолитических препаратов (Но-Шпа);
- для облегчения боли можно использовать холодный компресс (например, любой замороженный продукт из холодильника).
Домашнее лечение
Самолечение при панкреатите запрещено. Заболевание провоцирует осложнения, не совместимые с жизнью. В домашних условиях можно осуществлять меры профилактики, проводить курсы терапии, составленные врачом и оказывать первую помощь при обострении воспалительного процесса.
Нельзя использовать народные средства в качестве основного метода лечения панкреатита или для снятия ПП.
Допустимые варианты домашнего лечения:
- диетотерапия (обязательный пункт терапии воспалительного процесса);
- прием лекарственных средств, назначенных врачом;
- изменение образа жизни (соблюдение режима отдыха, обеспечение достаточных физических нагрузок, предотвращение стрессовых ситуаций);
- осуществление профилактических мер.
Специализированная медицинская помощь
В большинстве случаев ПП подразумевает стационарное лечение. Первой задачей врачей является временное исключение поджелудочной железы из системы пищеварения. Обеспечивается такое состояние органа голоданием. В первые сутки (или 48 часов) пациенту нельзя употреблять пищу. Запас жидкости восполняется щелочными минеральными водами. При тяжелом течении панкреатита период голодания может достигать трех суток. Дальнейшая схема терапии зависит от индивидуальной клинической картины состояния здоровья пациента.
Этапы медицинской помощи при ПП:
- устранение признаков интоксикации организма;
- повышение уровня ферментов в крови до нормальных показателей (Панкреатин, Креон);
- ликвидация последствий обезвоживания;
- медикаментозное лечение (антибиотики, антисептические средства, спазмолитики, анальгетики, ферментные медикаменты, витаминные комплексы и др.);
- восстановительная терапия.
Период госпитализации составляет в среднем две недели. После выписки пациенту даются рекомендации по предотвращению повторных ПП (режим дня, особенности питания, профилактические меры). Дополнительно врач разъясняет, какие действия надо предпринимать в случае рецидива приступа.
Если пациент соблюдает рекомендации специалиста, то риск обострения панкреатита снижается. Ремиссии при данном заболевании могут быть достаточно длительными.
Видео на тему: Здоровье. Хронический панкреатит. Вы это не перевариваете!
Осложнения болезни
Панкреатит провоцирует постепенное разрушение поджелудочной железы. Нарушение функционального состояния органа приводит к сбоям в других системах организма. Воспалительный процесс может стать причиной летального исхода пациента, если отсутствует адекватная терапия и не выполняются профилактические меры.
Возможные осложнения:
- панкреонекроз (гнойное разрушение поджелудочной железы);
- перитонит;
- тромбоз вен;
- сепсис;
- абсцессы и кистозные образования;
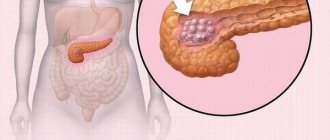
- рак поджелудочной железы;
- механическая желтуха;
- забрюшинная флегмона;
- сахарный диабет;
- внутренние кровотечения.
Признаки приступа при хроническом панкреатите
Если при остром течении боль можно вытерпеть, то приступ при хроническом панкреатите требует неотложной помощи. Ведь при таком течение болезни больной страдает от боли.
Также читайте на нашем сайте: Лечим панкреатит в домашних условиях народными методами
Что касается болевого синдрома, то возникает спазм, который отдает не только в спину, но и в подложечную область.
Часто хронический панкреатит сопровождается болевым приступом в правом или в левом подреберье.
Помимо боли у больного максимум до 38 градусов повышается температура, возникает озноб.
Важно! Озноб может проявляться одновременно с жаром – это говорит о начале гнойного воспалительного процесса.
Многие спрашивают, почему нельзя купировать приступ дома? На самом деле вы сможете немного устранить приступ в домашних условиях, но вам все равно необходимо вызвать «Скорую помощь».
На вопрос: можно ли вылечить язву желудка или двенадцатиперстной кишки в домашних условиях отвечает врач-гастроэнтеролог, заведующий гастроэнтерологическим отделением Архипов Михаил Васильевич.
Ведь если своевременно не принять меры, то могут возникнуть осложнения. Теперь вы понимаете, какие бывают симптомы приступа панкреатита и далее рассмотрим лечение в домашних условиях.
Каким должно быть питание при приступах панкреатита
Правильное питание при панкреатите является одним из основных методов лечения воспалительного процесса. Диета соблюдается на всех этапах лечения и является самой эффективной мерой профилактики повторных приступов. Нарушение режима питания снижает тенденцию к выздоровлению и может в значительной степени ухудшить состояние пациента.
Принципы питания при ПП:
- в первые сутки прием пищи запрещен (пациенту выполнить такое условие не сложно, в период обострения аппетит у больных отсутствует);
- пищу можно употреблять на третий день после купирования ПП (углеводосодержащие и белковые продукты, каши на воде, овощные супы);
- первые приемы пищи должны осуществляться небольшими порциями (лучше употреблять ее в минимальном количестве, но часто);
- на четвертый день в рацион можно ввести нежирный творог и кисломолочные продукты;
- отварную курицу или говядину можно вводить в меню с шестого дня (нельзя употреблять такие продукты на ужин или на завтрак);
- к полноценному рациону можно возвращаться с десятого дня (меню должно соответствовать правилам здорового питания).
Диета №5
Диета №5 имеет некоторые особенности. Режим питания разделен на два этапа, каждый из которых осуществляется при определенном течении заболевания (первый — в период обострения, второй — после купирования приступа). В первые дни пациенту рекомендовано голодание. Постепенно в рацион вводятся слизистые супы, протертые каши, фруктовые кисели, овощное пюре, паровые котлеты и обезжиренный творог. Второй этап диеты позволяет расширить меню.
Разрешенные продукты:
- овощные супы с протертыми овощами;
- нежирное мясо (кролик, телятина, говядина, курица, индейка);
- овощи (картофель, кабачки, тыква, свекла);
- крупы (овсяная, манная, гречневая каша, рис);
- нежирные сорта рыбы;
- несдобное печенье;
- обезжиренные молочные и кисломолочные продукты;
- белковый омлет;
- запеченные яблоки;
- компот из сухофруктов;
- фруктовый кисель;
- некрепкий чай;
- отвар шиповника.
К запрещенным продуктам относятся: жирные сорта мяса, насыщенные мясные и грибные супы, пшеничный и ржаной хлеб, сдобная выпечка, цельное молоко, овощи с грубой клетчаткой, рассыпчатые каши. Категорически нельзя употреблять жареные, соленые, острые блюда, маринады, сало. Готовить продукты рекомендуется методом варки, тушения или паровой обработки. Спровоцировать ПП могут алкоголь, крепкий кофе, шоколад, специи и приправы.
Как правильно питаться после приступа?
В первые дни после приступа врачи настоятельно рекомендуют больному голодовку. В этот день, после основного лечения вам пропишут капельницы с глюкозой и витаминами, именно они обогатят ваш организм полезными веществами.
Также читайте на нашем сайте: Лечение панкреатита медикаментами — какие эффективнее
На третий день придерживайтесь белковой и углеводородной диеты. Можно включить в свой рацион питания супы, каши.
Главное, употребляемая пища должна быть несоленой, и ни в коем случае не класть приправ.
На четвертые сутки можно включить в рацион немного нежирного творога или иного кисломолочного продукта. Некоторые врачи разрешают на 4-й день съесть белую рыбу, но только приготовленную на пару.
Говядину, курицу можно включить в свой рацион только после 6-го дня. Но всё равно на завтрак лучше обойтись творожными продуктами.
Начиная с 10-го дня вы можете перейти на обычный рацион. Хотим вас предупредить – не стоит сразу употреблять жирную пищу, ведь это может негативно сказаться на поджелудке.
Главный гастроэнтеролог РФ: «ПАНКРЕАТИТ не проходит?! Простой способ лечения уже исцелил сотни пациентов в домашних условиях! Чтобы навсегда вылечить поджелудочную нужно…» Читать далее »
Как не допустить обострения в дальнейшем
Для предотвращения приступа панкреатита следует соблюдать рекомендации врача и изменить образ жизни. Курение, прием алкоголя, употребление запрещенных продуктов питания должны быть исключены (даже однократное нарушение режима может стать причиной обострения). Запрещено осуществлять чрезмерные физические нагрузки. Спровоцировать ПП могут сопутствующие заболевания пищеварительной системы.
Любые патологии следует лечить своевременно. Нельзя нарушать график медикаментозной терапии, составленной врачом.
Профилактические меры
Профилактика ПП включает в себя исключение факторов, способных спровоцировать обострение воспалительного процесса. Рекомендации представляют собой элементарные правила здорового образа жизни. Если пациенту назначены курсы приема препаратов, то прекращать их раньше срока нельзя. В большинстве случаев специалисты назначают лекарственные средства для улучшения функционального состояния поджелудочной железы, которые повышают защитные свойства органа.
Профилактические меры:
- отказ от вредных привычек;
- обеспечение организму достаточных физических нагрузок;
- пребывание на свежем воздухе не менее двух часов в день;
- соблюдение режима питания (в рационе должно присутствовать достаточное количество витаминов, вредные продукты исключаются).
Видео на тему: 5 упражнений от панкреатита, холецистита, дискинезии желчного пузыря.
Симптомы острой формы панкреатита
Важным внутренним органом в организме человека является поджелудочная железа, которая помогает усваиваться пищи. Также она выделяет множество гормонов и ферментов, необходимых для пищеварения. Воспаление в поджелудочной железе вызывает недуг как панкреатит.
Выделяют две формы заболевания:
- Острая.
- Хроническая.
В обоих случаях, воспалительный процесс поджелудочной железы сопровождается острой болью. Если отсутствует соответствующее лечение и больной нарушает режим питания, наблюдается поражение некротической ткани, в результате чего, человек может погибнуть.
При острой форме панкреатита часто возникают следующие симптомы:
- болевые ощущения в подреберье справа;
- опоясывающие боли в области спины;
- тошнота и рвотные позывы;
- наблюдается вздутие кишечника;
- отсутствует аппетит;
- понижается давление;
- головная боль;
- наблюдаются признаки тахикардии.
При чем, боль может немного ослабнуть если больной сидя, подожмет к себе колени. Даже если приступ прошел необходимо обратиться за помощью к врачу, чтобы избежать серьезных последствий.
Нередко возникают вопросы к какому специалисту следует обратиться, чтобы распознать признаки острого панкреатита. При возникновении этих симптомов необходимо обратиться к терапевту, который, изучив состояние больного, даст направление к гастроэнтерологу. Он проведет исследование и назначит терапию по приему медикаментов и соблюдении строгой диеты. При необходимости нужна будет консультация хирурга и других специалистов.