Стандарты и курс лечения панкреатита в стационаре
Лечение панкреатита в стационаре показано в тех случаях, когда ставится диагноз острая форма заболевания. Ввиду высокой вероятности инвалидизации в результате тяжелых патологических изменений в поджелудочной железе и повышенных рисков летального исхода пациента при первых признаках острого приступа госпитализируют. Дальнейшая терапевтическая тактика определяется состоянием человека. Решение о целесообразности хирургического вмешательства или курса интенсивной терапии принимает врач исходя из результатов предварительного обследования.
Для того чтобы стабилизировать состояние пациентов с сильными болями, сопровождающими острый приступ панкреатита, избирается 2 вида лечебных мероприятий — неотложная хирургическая помощь или интенсивная консервативная терапия. Предпочтение отдается медикаментозным методам лечения, операция назначается строго по показаниям, когда развитие панкреатита угрожает жизни пациента.
Хирургическая терапия
В большинстве случаев больные с острым приступом панкреатита попадают в стационар с отеком или некрозом поджелудочной железы. Оперативное вмешательство рекомендуется врачами в 30% случаев, в той стадии, когда воспаление поджелудочной железы вызывает обширный некроз тканей. Операция проводится в нескольких форматах, определяемых тяжестью, этиологией патологического процесса и степенью его распространения на другие органы брюшной полости:
- при неинфекционных формах некроза показана лапароскопия;
- в случае присоединения ферментативного перитонита назначается пункционно-дренирующее вмешательство;
- при обширном внутреннем воспалении с образованием множественных гнойников, инфицировании истинных и ложных кист, распространенном панкреонекрозе, флегмоне или перитоните проводят лапаротомию.
Если малоинвазивные манипуляции в условиях стационара в комплексе с приемом лекарственных средств не дали ожидаемого результата, предпринимаются более масштабные оперативные вмешательства — дистальная или субтотальная резекция поджелудочной железы, некрсеквестрэктомия (удаление содержимого из жидкостных образований внутри поджелудочной железы).
Интенсивная консервативная терапия
При среднетяжелом состоянии больного купирование приступа осуществляется в условиях отделения интенсивной терапии. На ранних стадиях заболевания для остановки патологического процесса и предупреждения разрушения поджелудочной железы назначается комплекс стационарного консервативного лечения, включающий:
- меры по снижению активности пострадавшего органа (голодание, промывание желудка с помощью тонкого зонда, внутривенное или внутримышечное введение медикаментов, понижающих кислотность желудочного сока);
- снижение интоксикации, которую вызывает избыток ферментов поджелудочной железы (внутривенным введением средств для регуляции секреторной функции органа — аминокапроновой кислоты, Гордокса, Контрикала);
- обезболивающую терапию (анальгезирующие препараты при обострении патологии совмещаются с миотропными спазмолитиками);
- антибиотикотерапию (препаратом выбора является Тиенам, также используются комбинации других антибиотиков, которые вводятся инфузионным методом);
- коррекцию сосудистой недостаточности (внутривенным капельным введением растворов гормонов, адреналина, норадреналина или дофамина);
- восстановление водно-электролитного баланса (при помощи капельниц с хлоридом натрия или раствором глюкозы).
Лечение больных с острой формой панкреатита
Острая форма заболевания может длиться несколько недель. Для снятия болей при остром панкреатите назначаются медикаменты направленного действия, среди которых:
- цитостатики;
- спазмолитики;
- анальгетики;
- холинолитики;
- блокираторы выработки ферментов поджелудочной железы;
- антибиотики (если воспалительный процесс сопровождается нагноением);
- электролитные растворы для очищения крови при интоксикации.
Важно выявить особо опасные формы болезни. Так, частота встречаемости гнойно-некротического парапанкреатита достигает 10% от всех случаев заболевания. Раннее выявление тяжелого панкреатита позволяет в несколько раз ускорить выздоровление и стабилизацию общего состояния пациента, а в некоторых случаях – даже спасти ему жизнь.
Неотложная помощь
Протокол лечения взрослых и детей при панкреатите составляется строго индивидуально с учетом возраста, веса больного, показателей артериального давления, результатов лабораторных и инструментальных исследований.
Первая помощь при тяжелых острых формах состоит во внутривенном введении обезболивающих препаратов наркотической группы посредством капельниц, обеспечении покоя и снятии воспаления поджелудочной железы.
Лекарства
Медицинские препараты назначаются для ликвидации болей, диспепсических расстройств, проявлений внешнесекреторной или внутрисекреторной недостаточности органа, устранения очагов острого воспаления в самом органе и в близлежащих тканях. Курс терапии подбирается строго индивидуально.
Диета
Для угнетения выработки панкреатических ферментов пациенту рекомендуется диета с естественными ингибиторами. Больным разрешены диетические сорта мяса, рыбы, овощные супы, легкие бульоны, молочные и кисломолочные продукты с низким содержанием жиров, свежие фрукты, овощи, сваренные на воде крупы, отвар шиповника, мед, вчерашний хлеб.
Необходимо исключить из рациона свежую выпечку, жирные сорта рыбы и мяса, копчености, острые блюда и приправы, газированные напитки, наваристые бульоны, яйца, бобовые, томаты, шоколад, кофе, крепкий чай.
Операция
Протокол операции при панкреатите предполагает максимально щадящее воздействие непосредственно на железу только в крайнем случае, когда консервативные меры неэффективны. Чаще всего проводится вмешательство с целью отвода (дренирования) выпота из сальниковой сумки.
Врач наблюдает место операции через специальный зонд.
Операция осуществляется методом лапароскопии – манипуляции специальными инструментами через точечные проколы в тканях. Этот способ позволяет добиваться минимальной инвазивности и почти не оставляет следов на коже.
Стандарты и курс лечения панкреатита в стационаре
При остром воспалении поджелудочной железы больной обязательно должен быть госпитализирован. Лечение панкреатита в стационаре необходимо, поскольку вследствие тяжелых патологических изменений в пораженном органе высок риск инвалидизации или летального исхода.
Приступ панкреатита в острой форме с сильнейшим болевым синдромом можно купировать 2 вариантами медицинской помощи:
- Экстренная операция.
- Интенсивная медикаментозная терапия.
Решение о целесообразности той или иной тактики лечения принимает гастроэнтеролог. Чаще всего назначается консервативная терапия. Хирургическое вмешательство признается необходимым в том случае, если степень тяжести заболевания угрожает жизни пациента.
Хирургическая терапия
Многих больных госпитализируют в критическом состоянии, которое обусловлено либо обширным отеком, либо некротическим процессом в поджелудочной железе. Согласно медицинской статистике, оперативное вмешательство назначается каждому третьему пациенту с отмиранием тканей органа. Выбор метода хирургического лечения определяется причиной панкреатита в острой форме, степенью тяжести заболевания, наличием распространения воспалительного процесса на соседние органы брюшной полости.
Чаще всего практикуются:
- Пункция и дренаж – малоинвазивное вмешательство для удаления выпота при развитии ферментативного перитонита.
- Лапароскопия – тоже минимально травматичный метод, применяющийся при некрозе неинфекционного характера. С его помощью проводят иссечение омертвевших участков железы, дренирование псевдокист, ликвидацию новообразований.
- Лапаротомия – вскрытие брюшной полости при множественных инфицированных кистах, флегмоне, перитоните.
Малоинвазивные методы часто применяются в ходе подготовки к лапаротомии. Если такие вмешательства вместе с приемом лекарственных средств не приводят к желаемому результату, хирурги прибегают к радикальным операциям. Их проводят под контролем рентгеновского и ультразвукового аппаратов. Это:
- Некрсеквестрэктомия – пункция кистозных новообразований, откачивание из них жидкости и установка дренажа.
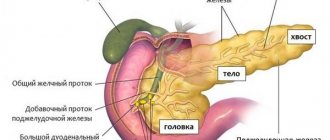
- Дистальная или субтотальная резекция. В первом случае удаляют хвост и тело железы, во втором – почти весь пораженный орган, за исключением участков, примыкающих к 12-перстной кишке.
Интенсивная консервативная терапия
Если пациент поступает в состоянии средней тяжести, приступ купируется в отделении интенсивной терапии больницы. С целью ликвидации воспалительного процесса и предотвращения некроза железы назначают временное голодание, промывание желудка и комплексное медикаментозное лечение.
Применяются лекарства следующих групп:
- обезболивающие препараты при обострении патологии одновременно со спазмолитиками: Кеторол, Но-шпа;
- медикаменты, снижающие кислотность желудочного сока: Алмагель, Гевискон, Омепразол, Ранитидин;
- средства для регуляции секреторной функции железы: Гордокс, Аминокапроновая кислота, Контрикал (внутривенное введение);
- антибиотики: Тиенам (имипенем плюс циластатин натрия), Доксициклин, (в тяжелых случаях назначаются инфузии);
- препараты при сердечно-сосудистой недостаточности: растворы гормонов Дофамина, Адреналина (капельное введение);
- средства, нормализующие водно-солевой баланс: растворы глюкозы, Натрия хлорида, Глюкосолан, Регидрон.
Методы лечения
Лечится панкреатит у детей комплексными методами. Пациентам назначают медикаментозную терапию, подбирают специальную диету для устранения клинических симптомов.
При отсутствии серьезных осложнений, разрешается использовать народные средства, однако строго после консультации с детским врачом. В серьезных ситуациях при прогрессировании патологических процессов больным показано оперативное вмешательство.
Консервативное лечение
Терапия проводится при стабильном состоянии пациента. Ребенку показан постельный режим и голодание на протяжении определенного периода. Консервативное лечение необходимо, чтобы обеспечить поджелудочной железе функциональный покой.
Важно не только голодать, но и пить минеральную негазированную воду (Ессентуки, Боржоми). Внутривенно вливается глюкоза и другие лекарства по назначению врача гастроэнтеролога.
При пониженном давлении и, если пациент в состоянии шока, проводится инфузионная терапия. Коллоидные и кристаллоидные лекарства вводят через капельницу по 2-3 л в сутки. Инфузионная терапия позволяет уменьшить симптомы интоксикации и вывести продукты распада из организма ребенка.
Медикаментозное
Традиционная терапия помогает купировать клинические признаки воспалительно-дегенеративного процесса, также восстановить работу поджелудочной железы и пищеварительного тракта. Лекарства назначает врач педиатр или гастроэнтеролог. Важно придерживаться предписаний, поскольку многие средства провоцируют побочные эффекты.
| Группа лекарств | Название | Применение |
| Антисекреторные средства | Фамотидин, Пирензепин | Лекарство принимают внутрь, не разжевывая, запивая достаточным количеством воды. Детская дозировка составляет 20 мг 1 раз в день на протяжении 4-8 недель. |
| Спазмолитики | Но-Шпа, Баралгин | Детская суточная дозировка в возрасте от 6 до 12 лет составляет 80 мг, необходимо разделить ее на 2 приема. Пациентам старшего возраста (от 12 лет) назначают по 40-80 мг 2-4 раза в день. |
| Ферменты | Панкреатин, Мезим | Препарат принимают внутрь во время еды или после трапезы. Рекомендуется запивать водой или фруктовыми соками. Детская дозировка составляет 1 таблетка 3 раза в сутки. Схема и курс лечения подбирается врачом педиатром, учитывая состояние ребенка. |
| Лекарства для микроциркуляции | Пентоксифиллин, Трентал | Лекарство вводится внутривенно через капельницу. Предварительно препарат растворяют глюкозой или хлоридом натрия. Рекомендуемая дозировка составляет 100 мг 2 раза в сутки, утром и вечером. |
| Ингибиторы протеаз | Трасилол, Гордокс | Лекарство вводят в стационаре, внутривенно через капельницу. Детская дозировка составляет 20 тыс. КИЕ/кг в сутки. |
| Антибактериальные средства | Эритромицин, Сульфаниламид | Лекарство принимают внутрь. Детям препарат назначается, учитывая массу тела, возраст и степень тяжести воспалительного процесса. В среднем по 20-50 мг/кг в день. Суточная дозировка делится на 2-4 приема. |
Препараты подбираются индивидуально, учитывая состояние ребенка и степень развития заболевания. Важно восстановить режим питания во время приема лекарств. Опасные и прогрессирующие состояния лечатся в стационарных условиях под наблюдением врачей. Лекарства вводятся внутривенно. Антибактериальная терапия проводится, чтобы предупредить возможные осложнения.
Хирургическое
Оперативное лечение показано в случае, когда медицинские препараты не дали положительной динамики, также при появлении серьезных осложнений детского панкреатита. В ходе медицинских манипуляций хирург удаляет пораженные клетки поджелудочной железы, сохранив здоровые участки органа.
Средства народной медицины
Панкреатит у детей (симптомы и лечение требуют проведения комплексного обследования) допускает применение рецептов знахарей и целителей. Нетрадиционные средства помогают уменьшить воспалительный процесс в поджелудочной железе, также уменьшить неприятные симптомы панкреатита.
Применение народной медицины необходимо обсуждать с врачом, поскольку многие используемые компоненты могут спровоцировать аллергическую реакцию или усугубить состояние ребенка.
Эффективные рецепты знахарей и целителей:
| Название | Рецепт | Применение |
| Мед и травы | Смешать корень аира, одуванчик и чабрец одинаковыми частями (по 50 г). Добавить корень крапивы и хмель по 25 г. Все ингредиенты хорошо перемешать и измельчить. Добавить натурального меда (200 г). | Готовое средство рекомендуется давать ребенку по 1 ч. л. 2 раза в сутки. |
| Травяной сбор | Смешать перечную мяту и семена укропа по 30 г. Добавить 20 г цветов бессмертника и ягод боярышника, также 10 г цветов аптечной ромашки. Все компоненты хорошо перемешать и залить горячей водой (2 ст.), оставить на 2 ч и процедить. | Готовое средство необходимо давать ребенку 3 раза в сутки каждый раз после еды через 30 мин. |
| Картофельный сок | Картофель среднего размера (2-3 шт.) вымыть, очистить и натереть на терке. Отжать сок. | Детям рекомендуется пить сок картофеля по 50 мл 2 раза в сутки перед едой. Курс лечения продолжается 10-14 дней. |
| Отвар | Смешать зверобой, пустырник и соцветия бессмертника одинаковыми частями. Залить 2 ст. л. травяного сбора крутым кипятком (1 л). Поставить на мелкий огонь и греть в течение 10-15 мин. Готовый отвар выдержать еще 2 ч и процедить. | Средство рекомендуется давать детям по 50 мл перед каждым приемом пищи. Лекарство принимают на протяжении 14-20 дней. |
Теплое молоко с медом помогают при панкреатите у детей. Рекомендуется употреблять сладкую смесь в утренние часы.
Стандарт и схема
Методы оказания врачебной помощи пациентам с приступами острого панкреатита подбираются в зависимости от причины, степени тяжести заболевания и наличия осложнений.
При выборе схемы стационарного лечения врач руководствуется протоколом первичного обследования, которое проводится немедленно после госпитализации больного, и предварительно поставленным диагнозом.
Если выявляется панкреатит в легкой форме, назначают консервативную терапию. Ее задачи:
- обезболивание анальгетиками наркотической группы;
- ликвидация обезвоживания организма вследствие серийной рвоты;
- антибактериальное лечение, если обнаружены очаги инфекции.
Лечение в домашних условиях
Ведение пациента с панкреатитом в домашних условиях возможно при легком течении болезни, когда нет опасности осложнений, фаза выраженного обострения миновала. Вылечить панкреатит навсегда, если процесс перешел в хроническую стадию, невозможно. Но добиться. Чтобы железа перестала воспаляться, можно, строго придерживаясь всех рекомендаций врача. Как советует доктор Комаровский, должна строго соблюдаться доза препаратов, необходимо делать все назначенные процедуры, строго придерживаться диеты. Только так можно добиться продолжительной ремиссии.
Лечение народными средствами
В связи с особой сложностью проблемы, тяжестью заболевания и осложнениями, способными привести к летальному исходу, народный метод лечения при панкреатите у детей категорически не рекомендуется специалистами. Любая лекарственная трава может вызвать у ребенка аллергическую реакцию, которая усугубит и осложнит течение заболевания.
Сроки
Продолжительность стационарного лечения зависит от состояния человека, в котором он был госпитализирован, и точного выполнения врачебных назначений. Симптомы панкреатита в легкой форме чаще всего купируются в течение нескольких дней благодаря интенсивным медикаментозным инфузиям. Лечение обострений у пациентов с хроническим воспалением железы требует гораздо более длительной госпитализации, особенно при проведении операции.
Острой формы болезни
При первичном приступе панкреатита средней степени тяжести требуется курс терапии около 2-3 недель. За это время в большинстве клинических случаев удается полностью оздоровить поджелудочную железу. Однако через 6 месяцев после выписки из стационара необходимо повторить лечение, чтобы заболевание не стало хроническим.
Хронической стадии
Людям, страдающим многолетней формой панкреатита, через каждые полгода необходима плановая госпитализация для предупреждения обострений. Этому способствует медикаментозное оздоровление поджелудочной железы и всего организма. Длительность курсового лечения может колебаться от 10 до 21 дня.
Симптомы и признаки панкреатита
Патологические изменения воспалительно-деструктивного характера в маленьком теле могут длительное время развиваться без выраженных симптомов. При появлении первых патологических нарушений следует в срочном порядке посетить детского врача. Специалист проведет осмотр, назначит дополнительные тесты, принимая во внимание жалобы маленького пациента.
Симптомы реактивного панкреатита у детей
Учитывая течение патологических процессов, панкреатит у детей сопровождается следующими клиническими проявлениями:
| Название | Симптоматика |
| Острый |
|
| Хронический |
|
| Реактивный |
|
В большинстве случаев у детей диагностируют панкреатит легкой формы, редко специалисты выявляют гнойно-воспалительные поражения.
Дальнейшее ведение больного
Осложнение панкреатита в острой форме сопутствующими заболеваниями, особенно диабетом, патологиями органов пищеварения, повышает риск рецидивов воспаления железы. Такие пациенты после выписки из стационара нуждаются в диспансерном учете и профилактическом лечении. Больные, которые перенесли панкреонекроз, через каждые полгода должны обследовать состояние железы. При этом важно не нарушать диету, вести здоровый образ жизни и при первых признаках обострения заболевания немедленно обращаться к гастроэнтерологу.
Как проходит лечение панкреатита в стационаре
- Автор статьи
- Олеся Викторовна Триникович
- Врач-гастроэнтеролог
- Рецензент
- Сергей Андрианов
- Кандидат медицинских наук
Главные опасности панкреатита – это развитие сепсиса (инфицирования крови) и перитонита (воспаления тканей брюшины).
Они развиваются при отсутствии своевременного лечения болезни, а коррекция их осуществляется исключительно в условиях стационара.
В статье будут рассмотрены главные принципы оказания первой помощи пациентам с диагнозом панкреатит, лекарственные препараты и иные формы медицинского вмешательства для устранения тяжелых последствий заболевания.
Стандарт медицинской помощи больным панкреатитом
Утвержден приказом Министерства здравоохранения и социального развития Российской Федерации № 240 от 22.11.2004
Категория пациента: взрослые, дети Нозологическая форма: хронический панкреатит Код диагноза по МКБ-10: K86.1 Фаза: обострение Стадия: нет Осложнение: нет Условие оказания: амбулаторно-поликлиническая помощь
1.1 Диагностика
| Код услуги | Наименование | Частота предостановления | Сред, кол-во |
| A01.15.001 | Сбор анамнеза и жалоб при болезнях поджелудочной железы | 1 | 1 |
| A01.15.002 | Визуальное исследование при болезнях поджелудочной железы | 1 | 1 |
| A01.15.003 | Пальпация при болезнях поджелудочной железы | 1 | 1 |
| A02.12.001 | Исследование пульса | 1 | 1 |
| A02.12.002 | Измерение артериального давления на периферических артериях | 1 | 1 |
| A04.15.001 | Ультразвуковое исследование поджелудочной железы | 1 | 1 |
| A09.05.003 | Исследование уровня общего гемоглобина в крови | 1 | 1 |
| A08.05.003 | Исследование уровня эритроцитов в крови | 1 | 1 |
| A08.05.004 | Исследование уровня лейкоцитов в крови | 1 | 1 |
| A08.05.006 | Соотношение лейкоцитов в крови (подсчет формулы крови) | 1 | 1 |
| A08.05.008 | Исследование уровня ретикулоцитов в крови | 1 | 1 |
| A08.05.009 | Определение цветового показателя | 1 | 1 |
| A09.05.010 | Исследование уровня общего белка в крови | 1 | 1 |
| A09.05.011 | Исследование уровня альбумина в крови | 1 | 1 |
| A09.05.021 | Исследование уровня общего билирубина в крови | 1 | 1 |
| A09.05.022 | Исследование уровня свободного и связанного билирубина в крови | 1 | 1 |
| A09.05.023 | Исследование уровня глюкозы в крови | 1 | 1 |
| A09.28.029 | Определение диастазы в моче | 1 | 1 |
| A09.04.046 | Исследование уровня щелочной фосфотазы в крови | 1 | 1 |
| A09.05.041 | Исследование уровня аспартат-трансаминазы в крови | 1 | 1 |
| A09.05.042 | Исследование уровня аланин-трансаминазы в крови | 1 | 1 |
| A09.05.044 | Исследование уровня гамма-глютамилтрансферазы в крови | 1 | 1 |
| A09.05.045 | Исследование уровня амилазы в крови | 1 | 1 |
| B03.016.10 | Копрологическое исследование | 1 | 1 |
| A11.12.009 | Взятие крови из периферической вены | 1 | 1 |
| A11.05.001 | Взятие крови из пальца | 1 | 1 |
| A12.05.001 | Исследование оседания эритроцитов | 1 | 1 |
| A03.16.001 | Эзофагогастродуоденоскопия | 0,5 | 1 |
| A06.31.001 | Обзорный снимок брюшной полости и органов малого таза | 0,1 | 1 |
Как и чем лечат панкреатит в больнице
При поступлении в больницу больного человека начинают лечить, согласно следующим принципам терапии панкреатита (расположены в последовательно применяемом порядке):
- купирование болевого синдрома (при обострении заболевания пациенты страдают непереносимыми болями, требующими мгновенного устранения);
- нейтрализация и профилактика осложнений (на стадии нагноения органа применяются антибиотики в ударных дозах или оперативное вмешательство (при невозможности медикаментозной коррекции состояния));
- детоксикация организма (при воспалительном процессе и гнойных образованиях в кровь выделяется большое количество токсинов, которые необходимо выводить в ускоренном порядке и нейтрализовывать) – используются тактики форсированного диуреза (введения больших доз мочегонных препаратов) и обильное инфузионное введение растворов солей (натрия хлорида, калия хлорида, кальция хлорида). Они восстанавливают водно-солевой баланс, исключая развитие обезвоживания, особо опасное для больного человека в подобном состоянии;
- снижение выработки ферментов внутри железы (основная причина развития панкреатита – это застой вырабатываемых железой ферментов внутри нее самой, снижение их дальнейшей продукции поможет быстро купировать воспалительный процесс). Используются препараты из группы ингибиторов протонной помпы (снижают выработку пищеварительных соков на клеточном уровне) и Н1-гистаминовых блокаторов (рефлекторно снижают продукцию ферментов);
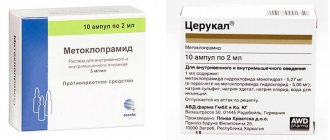
- симптоматическая терапия – устранение диспепсических расстройств (рвоты, боли в желудке, кишечных колик и метеоризма). Используются антацидные средства («Алмагель», «Фосфалюгель»), противорвотные («Метоклопрамид», «Церукал») и закрепляющие («Лоперамид»);
- назначение диеты (полное голодание в течение первых дней лечения устраняет воспалительный процесс и отек поджелудочной железы).
Стандарт лечения хронического панкреатита
Существует значительная разница между острым и хроническим панкреатитом. Эти заболевания имеют различную клиническую картину, и различный стандарт лечения. Можно подумать, что хронический панкреатит протекает как вялотекущий острый процесс, а острый панкреатит — это обострение хронического. Но это совсем не так.
Разберем симптомы и признаки острого и хронического панкреатита
В то время как острый панкреатит — это избыток ферментов, это их агрессия, это химический ожог поджелудочной железы, приводящий к расплавлению ее тканей и панкреонекрозу, то хронический панкреатит — это недостаточность секреции органа, которая приводит к плохому перевариванию пищи и недостаточности всасывания. Отсюда и различные схемы терапии.
Стандарт лечения хронического панкреатита подразумевает постоянную коррекцию ферментативной недостаточности, и функцию улучшения пищеварения.
Лечение острого же процесса требует неотложного прекращения разрушения тканей поджелудочной железы, вызванного аутолизом, и хирургическую ликвидацию этих последствий во избежание инфицирования и развитие вторичных гнойно-септических осложнений самой железы и брюшной полости.
Известно, что острый панкреатит начинает лечить скорая помощь, а затем лечение продолжается в хирургическом стационаре, поэтому пациент чаще всего и не заботится о том, что именно предпринимать.
Но не так обстоит дело с хроническим панкреатитом: почти всегда процесс контролирует сам пациент, периодически консультируясь с врачом гастроэнтерологом, и именно от пациента зависит соблюдение диеты, и профилактика погрешностей и нарушений в питании.
Сам пациент в значительной степени определяет течение болезни.
Именно поэтому пациентам необходимо понимать стандарт лечения панкреатита хотя бы в общих чертах, ведь не всегда лечащий врач имеет время и возможности объяснить больному, как правильно ему поступать, что делать и что не делать в хроническом периоде болезни, для того, чтобы нормализовать функцию такого сложного органа, как поджелудочная железа. Поэтому приводим здесь краткую схему лечения хронического панкреатита для ясного понимания пациентов.
Общий стандарт лечения хронического панкреатита
Прежде, чем по пунктам перечислять общие принципы лечения, необходимо сказать, каковы будут цели этого лечения. Ведь если не знать, к чему стремиться, то будет неясным, и как это сделать. Целью лечения хронического панкреатита будет являться:
- ликвидация нарушений пищеварения и дефицита ферментов поджелудочной железы;
- устранение или уменьшение воспалительного процесса в железе и в других органах (в желудке, двенадцатиперстной кишке);
- предотвращение осложнений заболевания.
Именно эти опорные пункты будут являться главными, и всё остальное лечение должно быть призвано к их выполнению. Прежде всего, мы рассмотрим не медикаментозные методы лечения заболевания.
Не лекарственное лечение хронического панкреатита
Главными принципами лечебного режима является отказ от вредных привычек, периодическая голодание и диета. Рассмотрим подробнее эти положения:
- у пациента с алкогольным панкреатитом полный отказ от спиртного уменьшает боль, или совсем приводит к ее исчезновению. У лиц, которые не употребляли алкоголь, в процессе лечения возникает хороший ответ на терапию. Если пациент полностью отказался от спиртного во время лечения, то у него не будет угнетения внешнесекреторной активности железы;
- желательно пациентам перейти к снижению количества выкуриваемых сигарет, если пациент курит, но можно и совсем отказаться от курения.
Отказ от курения приводит к тому, что агрессивная слюна, содержащая компоненты табачного дыма, не попадает в двенадцатиперстную кишку. В результате снижается частота приступов боли. Кроме того, отказ от курения является хорошей профилактикой осложнений этого заболевания;
- не секрет, что хронический панкреатит может при погрешностях в режиме перейти в острый процесс. Поэтому в случае выраженного обострения и усиления болевого синдрома, профилактически пациентам рекомендуется голод в течение суток или двух, с употреблением щелочных минеральных вод. Это нужно для уменьшения ферментной агрессии и нейтрализации кислотности желудочного сока;
- диета является краеугольным камнем в лечении хронического панкреатита. Это стол № 5 по Певзнеру. Вся пища должна быть низкокалорийной, не более 2200 килокалорий в сутки. Приниматься она должна дробно, пять-шесть раз и более в день.
Пациент должен прикладывать все усилия, чтобы помогать ферментам обрабатывать пищу, исходя из их недостаточного количества. Для этого мясо и рыба берется нежирное, его проваривают и перекручивают. Каши протирают так же, как и овощи в супе.
Обычные овощи и фрукты употребляются вареными или запеченными. Сырая клетчатка является слишком грубой, и может вызывать боль.
Требуется ограничить жир, экстрактивные вещества, например, наваристые бульоны, крепкий чай, кофе и какао, газированные напитки и прочее.
Во время ремиссии, или стихания обострения, диета расширяется, и в действие вступает второй вариант стола номер 5. Пациенту разрешается увеличить количество белка, и меньше термически и механически обрабатывать продукты. Также повышается энергетический компонент, до 3000 килокалорий в сутки, но перечень продуктов, которые запрещены, остаётся прежним.
Но в любом случае пациент должен придерживаться следующих принципов:
- пища никогда не должна употребляться всухомятку, поскольку ферменты всегда работают только в жидкой среде;
- перерыв между приемами пищи никогда не должен превышать 5-6 часов и более;
- Во избежание развития обострений, никогда не нужно наедаться на ночь, даже диетической пищи.
Теперь следует обозначить основные принципы терапии панкреатита с помощью препаратов.
Лекарственное лечение
Схема лечения панкреатита лекарствами может варьироваться в значительной степени, и средства могут использоваться самые разные, как современные препараты, так те, что известны уже много лет.
Лекарства используют для купирования болевого синдрома, для лечения ферментативной недостаточности и избытка секреции желудочного сока, а также для вспомогательных целей.
Рассмотрим основные группы этих препаратов:
Болевой синдром
Развитие болевого синдрома является очень нежелательным при хроническом панкреатите. Дело в том, что именно боль лежит в основе хронического спазма, а спазм приводят к увеличению ферментативной агрессии внутри железы. Поэтому поэтапное купирование болевого синдрома при хроническом панкреатите играет первостепенную роль.
Чаще всего, применяются спазмолитики миотропного действия, которые способны расслаблять гладкую мускулатуру протоков и сфинктеров. Применяется дротаверина гидрохлорид, или Но-шпа. Этот препарат может быть использован как внутрь, так и внутримышечно или даже внутривенно.
При обострении препарат назначают постоянно, курсом. А во время ремиссии препарат используется эпизодически, при возможной погрешности в диете. Он способен мягко ликвидировать несильную боль.
Также может эпизодически использоваться в терапии такой препарат, как кетопрофен.
Вообще нестероидные противовоспалительные препараты могут применяться для купирования умеренного болевого синдрома только в случае отсутствия хронических заболеваний печени, язвенной болезни желудка и двенадцатиперстной кишки.
По разрешению врача препаратом выбора могут являться и другие средства из этой группы. В тяжелых случаях при обострении может вводиться внутримышечно Трамадол, но это ситуация уже будет требовать экстренной госпитализации.
Антисекреторные средства
Схема лечения хронического панкреатита предусматривает прием ингибиторов протонной помпы, и здесь речь идет не столько о подавлении секреции желудочного сока, сколько как о защитном влиянии ингибиторов протонной помпы при панкреатите. Известно, что инъекционное и назначение этих препаратов подавляет хемотаксис полиморфноядерных лейкоцитов, а это способствует уменьшению воспаления. Речь идёт о внутримышечном введении пантопразола, или эзомепразола.
Также пациенту назначается блокаторы H2-гистаминовых рецепторов, например Фамотидин короткими курсами.
Ферментативная недостаточность
После того, как купирована острая фаза панкреатита, пациенту назначают ферменты и ферментные препараты, желательно с кишечнорастворимыми сферами и высоким содержанием липазы.
Обычно доза липазы на один прием пищи для взрослых составляет около 30000 единиц. Нужно рассчитывать заместительную терапию, исходя из этого количества.
Также, при приёме таких препаратов как Панкреатин, Фестал, Панзинорм, Энзистал, Креон, нужно соблюдать следующие правила:
- в том случае, если пациент полностью соблюдает диету, количество ферментных препаратов рассчитываться единожды и не увеличивается, А если он регулярно совершает погрешности в диете, то можно увеличить количество препарата;
- В том случае, если пациент употребляет легкие закуски, то доза ферментов уменьшается на 50%;
- прием ферментов должен быть обязательно вместе с едой, или сразу после неё.
Пациент должен быть готов к тому, что эти препараты нужно принимать не менее нескольких лет, а то и всю оставшуюся жизнь.
Вспомогательные препараты
Из вспомогательной терапии пациентам чаще всего назначают витамины жиро растворимой группы (А, D, Е). Они нужны в том случае, если у пациента существует выраженная стеаторея, и потеря жиров через кишечник.
Если ферментные препараты недостаточно справляются со стеатореей, то потерю жиров, в том числе и витаминов нужно компенсировать.
Нехватка витаминов в крови у пациента может приводить к вторичным осложнениям, непосредственно не связанным с заболеванием.
В заключение нужно сказать, что пациентам с хроническим панкреатитом вовсе не обязательно держать у себя дома полный набор лекарственных препаратов, от Трамадола до Октреотида.
Гораздо более эффективным будет лечение, с полным соблюдением диеты, отказом от всех вредных привычек и контролем над своими желаниями.
Как показывает практика, наибольшее число обострений случается не на фоне соблюдения лечебного режима, а вследствие погрешностей.
Источник: https://pankreotit-med.com/standart-lecheniya-xronicheskogo-pankreatita/
Что можно принести пациенту
В первый месяц после обострения болезни пациенту назначается строгая диета. Первую неделю пребывания в стационаре показан полный отказ от пищи. Разрешается употреблять только:
- подогретую минеральную воду;
- сладкий чай;
- отвар сухофруктов.
Отличными вариантами передачек больному в эти дни будут: «Боржоми», готовые компоты из кураги и сушеных яблок, чай, сахар.
Со второй недели разрешается употреблять:
- овощные бульоны;
- отварное мясо (нежирных сортов);
- отварную рыбу;
- каши на воде из молотой или перетертой крупы;
- подсушенный хлеб.
Можно принести сладкие сухари, готовые бульоны (картофельный, морковный), перетертые крупы, которые достаточно залить кипятком для приготовления, отварные белковые продукты.
С третьей недели меню существенно расширяется. Оно становится обычным рационом для больных панкреатитом, которого нужно будет придерживаться еще несколько месяцев после выздоровления.
Оно исключает употребление следующих блюд и пищевых ингредиентов:
- жирное;
- жареное;
- соленое;
- копченое;
- острое;
- свежие овощи и фрукты (кроме сладких яблок, клубники, груши, абрикосов);
- кофе;
- газированных напитков;
- мясных бульонов (жирных);
- сало;
- жирного мяса и рыбы;
- алкоголя.
Стандарты помощи в стационаре
При обострении болезни в стационаре могут оказать следующие виды помощи:
- реанимационные мероприятия (при осложнениях, угрожающих жизни пациента);
- оперативное вмешательство (при обширном некрозе (отмирании клеток) органа или закупорке панкреатических протоков);
- интенсивная медикаментозная терапия;
- физиотерапия (в период восстановления);
- постоянный контроль со стороны специалистов за состоянием пациента.
Хирургическая терапия
Сколько проходит
Операция проводится только при наличии угрозы для жизни человека и при невозможности скорректировать ситуацию с помощью традиционных средств лечения. Существует несколько направлений оперативного вмешательства при панкреатите:
- резекция органа (удаление отмершей части с целью остановки дальнейшего некротического процесса);
- устранение закупорки панкреатических протоков, препятствующей выведению энзимов в тонкий кишечник;
- удаление абсцессов и псевдокист, наполненных гноем и остатками отмершей ткани.
Лечебные мероприятия
При отсутствии артериальной гипотензии, симптомов панкреонекроза:
- Обеспечение лечебно-охранительного режима;
- При выраженном болевом синдроме и типичной клинической картине:
- Дротаверин (Но-шпа) – 40 мг в/м (в/в болюсом медленно) или
- Папаверин 2% – 2 мл в/м;
- При наличии рвоты:
- Метоклопрамид – 10 мг в/м (в/в болюсом медленно);
- Медицинская эвакуация (см. «Общие тактические мероприятия»).
При наличии артериальной гипотензии, симптомов панкреонекроза:
- Объем лечебных мероприятий по протоколу «Острый перитонит».
Как лечат острую форму
Главными задачами при лечении острой формы будут:
- устранение отека и воспаления органа;
- профилактика осложнений;
- детоксикация.
Отек уходит за счет снижения продукции ферментов с помощью антиферментных средств центрального действия – «Сандостатин», «Октреотид» (воздействуют на мозговые центры, ответственные за активацию процесса выработки пищеварительных соков в ЖКТ).
Активно применяются спазмолитики. Они нейтрализуют закупорку и спазм панкреатических протоков и дополнительно способствуют оттоку энзимов из органа. При отсутствии спазмов проходит и болевой синдром.
Используются: «Дюспаталин», «Спарекс», «Но-шпа», «Тримедат».
Осложнения уходят благодаря введению больших доз противомикробных препаратов. Детоксикация осуществляется путем «разбавления» крови препаратами солей (физиологический раствор и др.) и мочегонных медикаментов.
Сроки лечения хронической
При острой форме болезни пациент находится в стационаре около месяца (возможно, его выпишут раньше, но с условием строгого соблюдения предписаний врача и постельного режима). После основного лечения следует длительный период восстановления организма и период реабилитации (если проводилось оперативное вмешательство).
Коррекция состояний при обострении хронической формы проходит быстрее – около двух недель. После пациент возвращается домой с выпиской и назначенным режимом питания.
Полноценное восстановление после приступа наступает через 3-4 месяца.
Дальнейшее соблюдение диеты и прием лекарств фиксирует положительный результат и способствует выздоровлению.
Употребление ферментных препаратов
Панкреатит у детей (симптомы и лечение определяет врач педиатр после проведения полной диагностики) характеризуется воспалительно-дегенеративным процессом. Обострение заболевания приводит к тому, что нарушается работа поджелудочной железы и замедляется переваривание пищи.
В помощь пораженному органу врач педиатр или гастроэнтеролог дополнительно назначает ребенку прием ферментов. Препараты содержат панкреатин. Это действующий компонент, который помогает расщеплять углеводы, жиры, белки и способствует их всасыванию в кровь.
Ребенку назначают следующие препараты:
| Название | Применение | Противопоказания |
| Креон | Капсулы принимают внутрь, запивая достаточным количеством жидкости. Детям назначают по 1-2 капсулы во время основного приема пищи. Суточная дозировка не должна превышать 15 таблеток. |
|
| Панзинорм | Лекарство принимают внутрь во время еды. Детская дозировка составляет 100 тыс. ЕД в сутки. |
|
| Фестал | Лекарство принимают внутрь по 1-2 драже во время еды или после трапезы 3 раза в сутки. |
|
Лекарства следует принимать строго по инструкции или придерживаться врачебных назначений, чтобы избежать возникновения побочных эффектов и добиться максимального терапевтического эффекта.
Каталог статей
[td]Современные методы лечения острого панкреатита
Стандарты лечения острого панкреатита Протоколы лечения острого панкреатита
Профиль:
хирургический.
Этап:
стационар.
Цель этапа:
купирование воспаления поджелудочной железы и удаление некротической ткани поджелудочной железы. Длительность лечения (дней): 16.
Коды МКБ:
K85 Острый панкреатит K86 Другие болезни поджелудочной железы.
Определение:
Острый панкреатит (ОП) характеризуется развитием отёка поджелудочной железы (отёчный панкреатит) или первично асептического панкреонекроза (деструктивный панкреатит) с последующей воспалительной реакцией. Острый деструктивный панкреатит имеет фазовое течение, причём каждой его фазе соответствует определённая клиническая форма.
Классификация:
1. Острый легкий панкреатит. 2.Острый тяжелый панкреатит. А) панкреонекроз асептический, б) панкреонекроз инфицированный. 3. Острый тяжелый панкретит, осложненный.
Факторы риска:
билиарная, токсико-аллергическая, контактная, ангиогенная, токсико-инфекционная, посттравматическая, осложняющая, криптогенная.
Критерии диагностики:
Многократная рвота, боли опоясывающего характера, повышение амилазы в крови, увеличение размеров поджелудочной железы и содержание жидкости в сальниковой сумке. Параллельно с диагностикой острого панкреатита необходимо определение тяжести заболевания.
Наиболее важно раннее выявление тяжёлого панкреатита, результаты лечения которого во многом обусловлены сроком его начала. Признаки, характерные для тяжёлого ОП, следующие: перитонеальный синдром, нестабильная гемодинамика, олигурия, гемоглобин выше 150г/л, лейкоцитоз выше 14х109/л, глюкоза выше 10 ммоль/л, мочевина выше 12 ммоль/л. Наличие хотя бы двух признаков, позволяет диагностировать тяжёлый ОП, который подлежит направлению в отделение реанимации и интенсивной терапии. Остальным пациентам (нетяжёлый панкреатит) показана госпитализация в хирургическое отделение.
Перечень основных диагностических мероприятий:
1. Общий анализ крови (6 параметров) 2. Общий анализ мочи 3. Определение глюкозы 4. Определение остаточного азота 5. Определение креатинина 6. Определение общего белка 7. Определение билирубина 8. Определение калия/натрия 9. Определение диастазы 10. Рентгеноскопия органов брюшной полости (ирригоскопия) 11. Определение группы крови и резус фактора 12. ЭКГ 13. Гистологическое исследование ткани 14. Микрореакция 15. Исследование крови на ВИЧ 16. Анти-НВS 17. УЗИ органов брюшной полости 18. Компьютерная томография 19. Эзофагогастродуоденоскопия 20. HbsAg, Anti-HCV.
Тактика лечения:
Оптимальным видом лечения ОП в ферментативной фазе является интенсивная консервативная терапия. Для лечения нетяжёлого панкреатита достаточно проведения базисного лечебного комплекса: – голод; – зондирование и аспирация желудочного содержимого; – местная гипотермия (холод на живот); – анальгетики; – спазмолитики; – инфузионная терапия в объёме 40 мл на 1 кг массы тела пациента с форсированием диуреза в течение 24-48 часов.
Базисную терапию целесообразно усиливать антисекреторной и антиферментной терапией.
При отсутствии эффекта от проводимой базисной терапии в течение 6 часов и наличии хотя бы одного из признаков тяжёлого панкреатита следует констатировать тяжёлый панкреатит и перевести больного в отделение реанимации и интенсивной терапии и проводить лечение, соответствующее тяжёлому острому панкреатиту.
Интенсивная терапия тяжёлого панкреатита:
Основной вид лечения – интенсивная консервативная терапия. Приведенный выше базисный лечебный комплекс при тяжёлом ОП является недостаточно эффективным и должен быть дополнен специализированным лечебным комплексом (см. ниже). Эффективность последнего максимальна при раннем начале лечения (первые 12 часов от начала заболевания).
Хирургическое вмешательство в виде лапаротомии показано лишь при развитии осложнений хирургического профиля, которые невозможно устранить эндоскопическими методами (деструктивный холецистит, желудочно-кишечное кровотечение, острая кишечная непроходимость и др.).
Специализированное лечение:
1. Антисекреторная терапия (оптимальный срок – первые трое суток заболевания): препарат выбора – сандостатин (октреотид) 100мкгх3р подкожно; препараты резерва – квамател (40мгх2р в/в), 5-фторурацил (5% 5мл в/в). 2. Реологически активная терапия (гепарин, реополиглюкин, рефортан и др.). 3. Возмещение плазмопотери (коррекция водно-электролитных, белковых потерь и др.: в общей сложности не менее 40 мл соответствующих инфузионных средств на 1 кг массы тела; соотношение коллоидных и кристаллоидных растворов – 1:4). 4. Гистопротекция: антиферментная терапия (контрикал-не менее 50 тыс. ед., гордокс-не менее 500тыс. ед. в/в; оптимальный срок – первые 5 суток заболевания); антиоксидантная и антигипоксантная терапия. 5. Детоксикация; 6. Антибиотикотерапия широкого спектра действия с применением двух антибиотиков (фторхинолоны, метронидазол).
Лапароскопия показана:
– пациентам с перитонеальным синдромом, в том числе при наличии УЗ-признаков свободной жидкости в брюшной полости; – при необходимости дифференцировки диагноза с другими заболеваниями органов брюшной полости.
Показания к операции:
синдром острого живота, и наличие парапанкреатических затеков, инфицирование секвестров.
Основные методы оперативного лечения:
– декомпрессия и дренирование желчных протоков; – санация и дренирование брюшной полости, сальниковой сумки, парапанкреатической клетчатки; – проведение перитонеального лаважа; – дренирование гнойных полостей, секвестрэктомия, резекция поджелудочной железы, панкреатэктомия.
Перечень основных медикаментов:
1. Метронидазол таблетка 250 мг раствор для инфузий 0,5 во флаконе 100 мл 2. Йод+калия хлорид+глицерин+Вода раствор во флаконах 25 мл 3. Преднизолон 5 мг, табл 4. Натрия хлорид однокомпонентные и комбинированные растворы для инфузий и инъекций 5. Глюкоза раствор для инфузий 5%, 10% во флаконе 400 мл, 500 мл; раствор 40% в ампуле 5 мл, 10 мл 6. Декстран мол.масса около 60000 – 400мл 7. Поливидон 400мл, фл 8. Альбумин раствор для инфузий во флаконе 5%, 10%, 20% 9. Метоклопрамид таблетка 10 мг; раствор в ампуле 2 мл 10. Неостигмин раствор для инъекций 0,05% в ампуле 1 мл; таблетка 15 мг 11. Препараты, получаемые из крови, плазмозаменяющие средства и средства для парентерального питания 12. Фамотидин таблетка 40 мг раствор для инъекций 20 мг 13. Фуросемид 40мг табл 14. Аминофиллин раствор для инъекций 2,4% в ампуле 5 мл, 10 мл.
Критерии перевода на следующий этап:
достижение асептичной кисты поджелудочной железы при панкреонекрозе.
Международные стандарты лечения панкреатита
Панкреатит – это серьезное заболевание желудочно-кишечного тракта, которое обязательно требует немедленного и высококвалифицированного вмешательства профессиональных медицинских сотрудников, которые специализируются на диагностике и терапии болезней пищеварительного тракта. В основе лежит официальный документ узкого предназначения Международный протокол лечения панкреатита. Это перечень конкретных данных, в котором в строгой последовательности перечислены все важные меры, которые стоит предпринять в процессе.
Международный протокол лечения поджелудочной железы от панкреатита предусматривает такие основные этапы:
- правильная и своевременная диагностика;
- терапия нетяжелой формы болезни;
- терапевтические меры при избавлении от панкреатита в выраженной тяжелой форме;
- оперативное вмешательство для срочного улучшения состояния больного.
Кроме этого, протокол прописывает основные рекомендации для лечения панкреатита в таких основных фазах:
- Ферментативная фаза, которая длится в первые пять суток после выявления наличия заболевания.
- Реактивная фаза, которая является частью течения острой формы заболевания.
- Острая форма, при которой возникают серьезные гнойные осложнения.
Официальный протокол лечения панкреатита предусматривает всевозможные и наиболее эффективные методы лечения заболевания желудочно-кишечного тракта. Среди них специалисты отдают предпочтение максимально щадящим и естественным. Например, голод, прикладывание холода, зондирование и др.
В случае неэффективности первичных методик лечения поджелудочной железы протокол предлагает более интенсивные метолы терапии.
Это пребывание в стенах больницы (реанимация), которое обязательно сопровождается приемом сильнодействующих лекарственных средств, которые способны быстро снять болевые ощущения, восстановить естественную среду в органах пищеварения, уменьшить токсикацию организма.
В остальных случаях международный протокол лечения панкреатита пациентам предлагает высокоэффективную и несложную с хирургической точки зрения лапароскопическую операцию, которая требует квалифицированного восстановления.
Таким образом, для эффективного и быстрого избавления от причин и симптомов панкреатита, высококвалифицированные медицинские специалисты ориентируются на официальный протокол лечения поджелудочной железы.
Использованные источники:zhkt.guru
Каталог статей
Современные методы лечения хронического панкреатита Стандарты лечения хронического панкреатита
Протоколы лечения хронического панкреатита
Хронический панкреатит и другие болезни поджелудочной железы
Профиль:
терапевтический.
Этап лечения:
поликлинический (амбулаторный).
Цель этапа:
1. Обеспечение ремиссии.2. Профилактика осложнений.
Длительность лечения: 14 дней.
Коды МКБ:
К86 Другие болезни поджелудочной железыК86.0 Хронический панкреатит алкогольной этиологииК86.1 Другие хронические панкреатитыК86.2 Киста поджелудочной железыК86.3 Ложная киста поджелудочной железы
К86.8 Другие уточненные болезни поджелудочной железы.
Определение:
Хронический панкреатит — это воспалительно-деструктивный процесс в поджелудочной железе, характеризующийся фокальными некрозами в сочетании с диффузным или сегментарным фиброзом, развитием функциональной недостаточности и прогрессированием после прекращения воздействия этиологических факторов.
Классификация хронического панкреатита
(Марсель-Рим, 1988)1. Хронический кальцифицирующий2. Хронический обструктивный3. Хронический фиброзно-индуративный
4. Хронические кисты и псевдокисты поджелудочной железы.
Классификация хронического панкреатита
(А. Л. Гребенев, 1982, М.Н. Сакович, 1999, с изменениями)I. По этиологии и патогенезу:1. Первичный: алкогольный; алиментарный; токсический, в том числе, лекарственный; вирусный; идиопатический.2.
Вторичный:• билиарнозависимый• обусловленный болезнями двенадцатиперстной кишки• дистрофически-метаболический (вследствие хронических болезней печени, язвенного колита, синдрома мальабсорбции и гипоксии, гипоксемии любого генеза)• сосудистого генеза• при ожирении• обусловленный гельминтозами.
• обусловленный эпидемическим паротитом и другими вирусными болезнями.
II. По морфологическим признакам: кальцифицирующий; обструктивный; фиброзносклеротический (индуративный); ретенционные кисты и псевдокисты.
III. По клиническим признакам:1. Рецидивирующий: в фазе обострения; в фазе ремиссии.2. Болевой: с постоянными болями; с приступами панкреатической колики.3. Псевдотуморозный: с холестазом; с нарушением проходимости двенадцатиперстной кишки.4. Безболевой
5. Латентный.
IV. По признакам нарушения функций поджелудочной железы:1. С экскреторной недостаточностью2. С инкреторной недостаточностью
3. С экскреторной и инкреторной недостаточностью.
V. По степени тяжести*: легкая, средней тяжести, тяжелая. *Степени тяжести хронического панкреатита.
VI. Осложнения:1. Ранние: механическая желтуха; ретенционные кисты; псевдокисты; желудочно-кишечные кровотечения; гепатаргия;портальная гипертензия.
2. Поздние: стеаторея и другие признаки мальдигестии и мальабсорбции; дуоденальный стеноз; энцефалопатия; артропатии; сосудистые нарушения; локальные инфекции.
Легкая степень характеризуется отсутствием признаков внешне- и внутрисекреторной недостаточности. Клинические признаки (боль, диспепсия) выражены умеренно. Возможно повышение активности панкреатических ферментов в крови и моче. Обострения 1-3 раза в год.
Среднетяжелая степень характеризуется отчетливыми клинико-лабораторными нарушениями, наличием внешне- и внутрисекреторной функций поджелудочной железы, сопутствующими поражениями других органов пищеварения. Возможно похудание Обострения 4-5- раз в год.
Тяжелая степень характеризуется выраженными клинико-лабораторными проявлениями, упорными «панкреатическими” и панкреатогенными поносами, белковой недостаточностью, полигиповитаминозом, прогрессирующим истощением, закономерным поражением других органов и систем.
Обострения 6-7 раз в год и чаще.
Факторы риска:
Алкоголь.Желчнокаменная болезнь.Метаболические нарушения (обменные и гормональные нарушения).Наследственный хронический панкреатит.
Аутоиммунный панкреатит, связанный с первичным склерозирующим холангитом, первичным биллиарным циррозом и синдромом Шегрена.Операции, травмы поджелудочной железы.Вирусные инфекции.Острые нарушения кровообращения в поджелудочной железе.
Аллергические реакции, токсические воздействия (уремия при трансплантации почек), дефицит антиоксидантов в пище.Гиперпаратиреоз- увеличение кальция в крови.
Критерии диагностики:
1. Рецидивирующий болевой абдоминальный синдром (чаще в области передней брюшной стенки с иррадиацией в спину, связанные с диетическими прегрузками, приемом алкоголя). Язвеннопободный болевой синдром, напоминает клинику левосторонней почечной колики с нарушением моторики.2.
Снижение массы тела ( синдром мальабсорбции).3. Диарея.4. Недостаточность внешнесекреторной функции (стеаторея, гипокальциемия,гиповитаминоз).5. Недостаточность внешнесекреторной функции (нарушение толерантности к глюкозе, сахарный диабет).6.
Для хронического фиброзно-индуративного панкреатита характерна перемежающаяся желтуха.7. Рентгенологические признаки: кальцинаты поджелудочной железы, смещение, сужение просвета и развернутые контуры петли 12 п.к. в состоянии гипотонии.8.
УЗИ, КТ- и ЯМР-признаки: увеличение размеров, эхоплотности, наличие кальцинатов, опухоли или киста.9. ЭРХПГ: деформация и диффузное расширение протока, имеет неправильный четкообразный вид, выявление камней и стриктур главного протока и его боковых ветвей.10.
Лабораторные признаки: во время болевого приступа — повышение уровня амилазы сыворотки (больше 2000 ЕД), лейкоцитоз со сдвигом лейкоцитарной формулы влево. При обструкции желчевыводящих путей — повышение уровня щелочной фосфатазы, АЛТ и билирубина.
Концентрация С-реактивного белка сыворотки крови служит надежным показателем тяжести панкреатита. Значительное повышение (трехкратное) АЛТ или АСТ говорит в пользу биллиарной этиологии панкреатита.
11. Гипоальбуминемия, изменения показателей коагулограммы, гипергликемия, стеаторея, снижение активности липазы в дуоденальном содержимом.
Источник: https://sarhive.ru/mezhdunarodnye-standarty-lechenija-pankreatita/