Особенности возникновения и диагностика
Говоря о лейомиоме пищеварительного тракта, следует отметить, что это довольно специфический вид опухоли, поражающий исключительно мышечный слой стенки пищевода, не затрагивая при этом слизистую оболочку. Согласно медицинским исследованиям, этот вид опухоли встречается в двух третях случаев у пациентов среднего возраста,чаще у мужчин, чем женщин. При этом различают несколько видов лейомиом, в частности эпителиальные и неэпителиальные опухоли. Каждая из них представляет собой образование из мышечных волокон, которые отличаются большими размерами по сравнению с остальными. Если опухоль пищевода находится в запущенном состоянии, то в ее тканях возможно развитие некроза, кровоизлияний, дистрофических изменений волокон с последующей их заменой на соединительные ткани.
Как и многие другие доброкачественные образования, лейомиома часто протекает бессимптомно. Однако при больших размерах опуходи ( более 5 см), пациента может беспокоить срыгивание, рвота, тошнота, отрыжка, потеря аппетита, изжога, слюнотечение,кашель, одышка, сердцебиения. Основными методами диагностики данной опухоли является исследование с помощью рентгенологического оборудования. Для последующего уточнения применяется также эзофагоскопия — особая технология осмотра пищевода с помощью зонда. Перед тем, как провести процедуру, пациент должен в течение нескольких часов воздерживаться от еды и питья. В некоторых случаях лечащий врач назначает дополнительные подготовительные мероприятия. Эзофагоскопия позволяет не только уточнить диагноз, но и установить доброкачественность или злокачественность опухоли пищевода.
В случае, когда речь идет о лейомиоме, такой распространенный метод диагностики как биопсия не применяется. Это связано с тем, что в ходе такой процедуры высока вероятность повреждения слизистой оболочки пищевода, что может привести к дальнейшим осложнениям и оперативному вмешательству.
Как обнаружить лейомиому?
Для обнаружения опухоли проводятся лабораторные и инструментальные методы исследования. При появлении вышеперечисленных симптомов следует обратиться к гастроэнтерологу.
Будут проведены лабораторные методы. К ним относят общий анализ крови. В нем особое значение имеет уровень гемоглобина и эритроцитов. Снижение этих показателей, говорит о наличии кровотечения. На основании жалоб и такого анализа врач может заподозрить новообразование в пищеводе.
Основными методами являются проведение рентгенографии и ФГДС. Преимуществом обладает ФГДС. Он позволяет выявить и определить размер опухоли. Оценить ее рост и состояние сосудов. Дать оценку слизистой оболочке пищевода. При ФГДС проводится биопсия. Отщипывают кусочек ткани для определения характера образования. И только после результатов биопсии ставится диагноз.
Дополнительным методом является рентген. Его проводят с использованием бариевой смеси. Пациенту предлагается выпить ее. Затем оценивают размер опухоли, ее рост. После постановки диагноза врач назначает соответствующие лечение.
Когда показано оперативное лечение
Злокачественные новообразования органов пищеварения (c15-c26)
К сожалению, не существует препаратного лечения данной патологии, устранить лейомиому можно только путем хирургического вмешательства. Однако стоит учитывать медлительный рост опухолевидного новообразования. Поэтому лейомиома маленьких размеров не удаляется. Проведение операции необходимо, если наблюдается нарушение функционала пищевода. Следовательно, оперативное лечение не применяется:
- Диаметр новообразования до 5 сантиметров.
- Характерная симптоматика и дискомфортные ощущения отсутствуют.
- По результатам эзофагоскопии подтверждено отсутствие злокачественного процесса в пищеводе.
- Кахексия у пациента не замечена (то есть, отсутствует быстрое исхудание пациента).
Диагностика лейомиомы пищевода
При выявлении лейомиомы специалисты долгое время наблюдают пациента путем различных исследовательских методик (эндоскопии и рентгена). Благодаря чему можно своевременно удалить опухолевидную патологию без нарушений функций пищевода.
О том, как происходит удаление множественных лейомиом можно посмотреть в видео.
Симптоматика заболевания
Злокачественные опухоли 12-перстной кишки
Состояние больных при наличии доброкачественной болезни не отличается от обыкновенного состояния здорового человека. Возможны небольшие колебания в весе из-за волнения. Заражённая клетка растёт медленно и не проявляется на протяжении долгого времени. Чтобы определить наличие заболевания, потребуется пройти рентгенологическую и эндоскопическую процедуру.
Признаки наличия заболевания
Причины появления опухоли – злоупотребление спиртными напитками, частое курение и пренебрежение правилами термической обработки употребляемой пищи, хронические заболевания слизистой оболочки, присутствие в организме доброкачественных образований. Независимо от расположения новообразования, симптоматика одинакова.
Лейомиома пищевода
Общие черты заболевания:
- Дисфагия. Затрудняется процесс проглатывания пищи. Первые признаки проявления болезни встречаются у 90% больных. Происходит не только из-за механического препятствия прохождения пищи, но и с нарушением рефлексов верхних частей пищепроводящих путей. Случается, нарушения возникают с двумя перечисленными факторами. Механическое препятствие проявляется дискомфортом при приёме твёрдой еды, проходящей по пищеводу. Когда болезнь начинает прогрессировать, больному каждый приём приходится запивать водой. Так размер порций постепенно сокращается и постепенно сводится к нулю. Причём происходит отказ не только от твёрдой пищи, но и жидкой консистенции.
- Одинофагия. Возникновение болевых ощущений в нижней части шеи и боль в грудной клетке. Независимо от приёма пищи, ощущается жгучая, колющая, раздирающая боль в области грудной клетки, отдающая в область между лопаток.
- Гиперсаливация. Обильное слюноотделение. Является защитным рефлексом для облегчения прохождения пищи. Имеет густовато-пенистую консистенцию.
- Несвежее дыхание. Когда ткань начинает распадаться и возникает некроз, из полости рта ощущается гнойный неприятный запах, который сложно скрыть.
- Регургитация. Обратный процесс глотания. Отличается от рвоты. Проглоченная пища не успевает дойти до желудка, чтобы обработаться кислотой, а сразу возвращается в полость рта.
- Изжога. Повышенная кислотность обусловлена увеличенным просветом пищевода и неправильной работы нервной системы.
Наличие в пищеводе доброкачественной опухоли составляет 1% и обнаруживает ряд разновидностей. В их числе полип, миксома, гемангиома, аденома, способные располагаться в любой части органа с гладкой или бугристой структурой.
Причины развития патологии
Лейомиома пищевода, по мнению врачей, появляется на фоне образования узлов доброкачественного характера, местом локализации которых может быть гладкомышечная ткань пищевода. Такой процесс развивается из-за сбоя в делении клеток. Точные причины анализируемого нарушения врачи не смогли выявить, однако выделили основные факторы, способные спровоцировать появление патологии:
- Вредные привычки.
- Хронические патологии, развивающиеся в пищеводе.
- Наследственные факторы, приводящие к появлению дефектного гена.
- Длительное пребывание в неблагоприятной экологической обстановке.
- Неверно подобранный рацион, состоящий из недоброкачественных продуктов питания.
- Хронические заболевания, локализующиеся в верхнем отделе ЖКТ.
- Пониженный иммунитет вследствие уменьшения выработки активных клеток – интерлейкинов.
Как показывает практика, лейомиома пищевода чаще всего развивается у человека, ведущего нездоровый образ жизни или живущего в неблагоприятной экологической обстановке. Несмотря на то, какая причина спровоцировала возникновение заболевания, лечение необходимо начать как можно быстрее.
При иных обстоятельствах велика вероятность развития более серьезного патологического процесса, к примеру, лизиса лейомиом, сопровождающегося кровоизлиянием.
Куда обратиться?
Онколог назвал ранние симптомы рака кишечника
Лечением лейомиосаркомы тела матки занимаются врачи-онкогинекологи. И, нужно сказать, достаточно успешно. Одним из ведущих научных и лечебно-профилактических учреждений по заболеваниям рака в нашей стране является Онкологический центр имени Герцена в Москве. Клиника осуществляет широкий спектр современных методов исследования и лечения онкологических заболеваний, в том числе и рака матки.
Злокачественные опухоли женских половых органов занимают особое место в онкологии. Именно такие гинекологические болезни чаще всего встречаются у женщин. Что поделать, это бич современного общества. Ежегодно в Онкологическом центре имени Герцена в Москве специализированную медицинскую стационарную помощь оказывают более 11 тысячам пациентов.
Лечение лейомиосаркомы
Основной метод лечения лейомиосаркомы – хирургический. Операция может включать в себя резекцию опухоли с сохранением конечности или ампутацию. Главное — должен соблюдаться принцип радикальности, чтобы не осталось ни кусочка опухоли.
Благодаря развитию современной медицины калечащие операции стали проводить намного реже. Теперь на их долю приходится менее 10% пациентов. Делают ампутацию или экзартикуляцию в крайних случаях, когда в онкопроцесс вовлечено слишком много тканей и кость или наблюдается поражение главных нервно-сосудистых магистралей.
При патологиях небольшого размера, располагающихся внутри мягких тканей, могут назначить иссечение опухоли с захватом 5 см окружающей здоровой ткани. Более радикальный подход предполагает удаление лейомиосаркомы вместе с мышечно-фасциальным футляром, в котором она находится. Также вырезают пораженные сосуды и нервы, при необходимости — участок кожи.
Проведение радикальной операции затрудняет отсутствие четких границ у опухоли, а также ее распространенность в толще мягких тканях на большом протяжении.
Если саркома находится в кости, то во время операции также удаляют надкостницу, участок кости или всю кость. Подобные вмешательства требуют дальнейшей реконструкции. Удаленные фрагменты замещаются протезами или натуральными костными трансплантатами, взятыми собственно у пациента или у умершего человека.
После операции в лаборатории исследуют иссеченную опухоль и края тканей вокруг нее. Позитивным исходом считается отсутствие клеток саркомы в окружающих тканях. Это говорит о тотальном удалении новообразования.
Если же было подтверждено наличие онкоклеток в крае резекции, то шанс на возникновение рецидива резко возрастает.
Кроме хирургического метода, для эффективного лечения лейомиосаркомы нужно применять лучевую терапию. Ее назначают до операции с целью уменьшить опухолевую массу, риск диссеминации саркомы во время и после операции, а также риск рецидивирования. Применяют суммарную очаговую дозу в 40-50 Гр. В зону облучения включают опухоль и +5 см окружающей ткани. У неоадьювантной лучевой терапии есть и недостатки. Например, есть вероятность возникновения раны, из-за чего операцию придется отложить, теряется драгоценное время. Резекцию необходимо проводить не позднее, чем через 3 недели после окончания лучевой терапии, так как позже рост злокачественных клеток может возобновиться.
Адьювантную (послеоперационную) лучевую терапию используют значительно чаще. Ее преимущество в том, что у врачей уже есть точные сведения о распространенности новообразования и ее морфологическом строении. Начинать ЛТ следует спустя 2-3 недели после операции, при условии, что рубец уже окреп. Доза повышается до 60-70 Гр.
Химиотерапия при лейомиосаркоме показана при метастатическом поражении. Она используется для неоперабельных пациентов и тех, кто отказывается от ампутации. Чаще всего назначают Доксорубицин в монорежиме или в сочетании с другими цитостатиками (Винкристином, Цисплатином, Адриамицином).
При саркомах мягких тканях начали использовать Трабектедин и Пазопаниб, которые относятся к таргентным препаратам. Также стоит отметить положительные результаты от препаратов Сорафениб и Иматиниб.
Так как симптомы лейомиосаркомы в начальных этапах очень скудные, то болезнь зачастую диагностируют в запущенной стадии. Отсрочка лечения значительно уменьшает шансы на длительную выживаемость. Случаев лейомиосаркомы матки описано очень мало, поэтому единого стандарта лечения данной патологии нет. Такие новообразования лечат по аналогии с саркомой: удаляют матку, маточную трубу и яичники.
Лучевая и химиотерапия лейомиосаркомы матки не оказывают значительного влияния на выживаемость больных. Их могут использовать для неоперабельных больных, а также в запущенных случаях для снижения риска метастазирования.
Диагностика лейомиомы пищевода
Лейомиомы пищевода малых размеров, не вызывающие жалоб у пациентов, обычно являются диагностическими находками. При наличии характерной симптоматики консультация гастроэнтеролога позволяет предположить наличие новообразования пищевода, однако верифицировать диагноз можно только на основании данных рентгенологических и эндоскопических методов диагностики.
При проведении рентгенографии пищевода определяются характерные признаки новообразования: дефект наполнения в области опухоли, в зоне ее локализации возможно расширение пищевода. Соответственно дефекту наполнения на фоне средостения визуализируется тень опухоли. При множественных узлах определяются перекрещивающиеся контуры. Данная рентгенологическая картина не является специфичной, поскольку помимо лейомиомы пищевода, может встречаться при других опухолях или кистах. Поэтому обязательно проведение эндоскопического исследования.
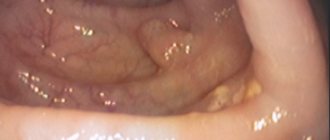
Эзофагоскопия дает возможность визуализировать образование, особенно при его подслизистом расположении, оценить состояние слизистой оболочки пищевода и провести эндоскопическую биопсию. Гистологическая оценка биоптата обязательна для определения доброкачественности опухоли, прогноза и выбора оптимального метода лечения.
Проведение диагностики перед операцией
Выявленную на обследовании лейомиому пищевода подвергают диагностике у специалистов, работающих в этой области. При проявлении симптомов, вызванных новообразованием, следует обратиться к специалисту, ведущему деятельность в отделении гастроэнтерологии. Врач проводит диагностику и выставляет диагноз. Для более точного установления причин беспокойства по выявленным симптомам он назначает углублённую диагностику.
- Рентгенография. Обследование при помощи рентгенографических приборов выявит новообразование. На экране прибора будут видны отбрасываемые тени на заднем плане опухоли. Рентген хорошо выявляет множественный узел лейомиомы пищевода.
- Эзофагоскопическое обследование. Оно помогает выявить специалисту новообразование в труднодоступном месте в отличие от рентгенографии. Врач может детально рассмотреть ткань и её состояние во внутренней части пищевода. Во время данного обследования делается биопсия. Полученные образцы тканей отправляются в медицинскую лабораторию для дальнейшего изучения и определения соответствия злокачественного или доброкачественного характера. По уже полученным данным врачом назначается операция.
- Обследование ультразвуком. Диагностика выдает точные результаты обнаружения новообразований на ранних стадиях.
Признаки опухоли при проведении диагностики
Рентгенографическое обследование:
- Отображает на экране вид границы дефекта;
- Наличие складок пищевода в области опухоли;
- При волнообразном сокращении пищевода стенка остаётся неизменной, а при сильном истощении органа можно увидеть обрывистость тех самых волнообразных стенок;
- Зазор пищевода имеет сильное смещение в сторону опухоли;
- Орган расширяется веретенообразно выше опухоли.
Эзофагоспическое обследование:
- Выпирание слизистой оболочки над опухолью;
- Слизистая оболочка становится рельефной, гладкий покров исчезает.
Народные методы
Не пренебрегайте травяной терапией для скорейшего заживления пищевода.
Повысить эффективность основного лечения помогут рецепты народной медицины, представленные в списке:
- Травяной сбор (зверобой, подорожник, чистотел, ромашка, калган, аирный корень, календула, девясил, татарник, чага). Компоненты берутся по 40 г. Смесь заливается 500 мл воды для варки в течение 5 минут при среднем кипении. Выпить средство нужно за 24 часа.
- Настойка на омеле, барвинке, татарнике, взятых по 1 ст. л. Компоненты заливаются 500 мл кипятка и настаиваются 2 часа. Курс — 30 дней. Принимается только свежая настойка.
Народные способы
Народные средства не могут полностью справиться с таким серьезным заболеванием, как лейомиома пищевода. Однако имеются некоторые рецепты народной медицины, применение которых может улучшить общее состояние больного, повысить иммунитет. Настойку из амелии, барвинка и татарника (по 30 граммов из каждого) смешивают, заливают 500 мл горячей водой и настаивают около 3 часа. Принимать настойку следует в течение 30 дней. Нужно использовать только свежеприготовленные отвары и настойки.
Нужно помнить! Лечением лейомиомы должен заниматься специалист, а народные средства направлены на облегчение состояния.
Понятие о лейомиоме пищевода
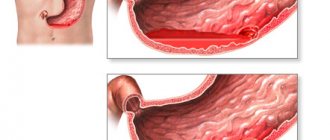
Лейомиома – это такое заболевание пищевода, когда образуются доброкачественные опухоли на мышечной ткани. По виду различается несколько проявлений. Опухоли возникают одиночными узлами. Контур образования ровный без других проявлений. Редко встречаются опухоли, состоящие из нескольких узлов. В некоторых случаях такие образования объединяются между собой, оплетая орган.
Локализация опухоли находится в толще стенок мышечного эпителия пищеводной трубки. Когда очаг увеличивается, то опухоль раздвигает ткани. При прогрессировании заболевания слизистая оболочка становится тонкой и эластичной. Если лейомиомы увеличиваются в размерах, то происходит пролабирование просвета пищевода. Стенки сужаются, и у больного возникает дисфагия. Опухоли состоят из пучков гладких мышц, которые чередуются с фиброзной тканью.
Чаще всего лейомиома относится к подслизистому образованию в нижней трети пищевода. Это происходит из-за того, что в дистальной части органа мышцы поперечнополосатые, которые заменяются гладким эпителием. Эти волокна становятся основным источником развития лейомиомы.
Механизмы развития заболевания
Образование узлов по стенке пищевода связано с первопричиной неконтролируемого роста и деления клеток эпителия. Из-за этого происходит формирование гладкомышечной ткани в средних слоях пищеводной трубки. Процесс связан с нарушением регулятора дисфункции. При этом происходит неконтролируемое деление клеток. Точно указать причину сбоя этой функции в медицине не предоставляется. Однако на процесс оказывают влияние второстепенные факторы.
Причинами развития доброкачественных опухолей являются:
- хронические заболевания пищевода;
- внешние факторы – экология;
- вредные привычки;
- наследственная предрасположенность;
- частое употребление вредной пищи;
- хронические инфекции и болезни верхних отделов пищеварительного тракта;
- сниженный иммунитет.
Развивается лейомиома пищевода вследствие длительного протекания эзофагитов, рефлюксной болезни или гастрита. Плохая экологическая среда связана с повышенным уровнем радиации или токсических веществ. Это вызывает мутацию клеток организма человека.
Когда снижается иммунитет, то уменьшается выработка интерлейкинов. Эти клетки вырабатывают вещества, контролирующие развитие мышечной ткани пищеводной трубки.
Для развития лейомиомы значимыми причинами считаются наследственность, питание и экологическая обстановка. Однако, независимо от фактора появления опухолей мышечной ткани пищевода, требуется своевременно начать лечение болезни. Если помощь оказывается плохо, то происходит отмирание поражённых участков, и возникают кровоизлияния. Кроме этого, выделяют ряд осложнений лейомиомы.
Лейомиома пищевода: лечение
Лечение в этом случае только хирургическое. Дополнительно проводят медикаментозную терапию на уменьшение активности хронических заболеваний пищевода и желудка. Проводят лечение от H.pylori.
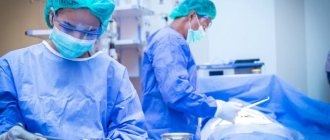
Хирургическое лечение включает в себя проведение операции, при которой происходит удаление лейомиомы пищевода. Используют два вида оперативного вмешательства:
- Когда имеется лейомиома пищевода операция с использованием эндоскопа – один из вариантов. Проводится только в том случае, если размер опухоли незначительный. Под наблюдением камеры, установленной на эндоскопе, проводится удаление опухоли.
- Вторая операция относится к обширным. Проводится она на открытом доступе. Это означает, что к пищеводу доступ открывают через шею и грудную клетку. Травматичный способ удаления. Используют только для больших образований и в том случае, если опухоль растет в соседние органы.
Хирургическое лечение проводится всегда при обнаружении лейомиомы. Не стоит пренебрегать таким способом. Опухоль имеет склонность к росту. Происходит перекрытие просвета пищевода. Формируются симптомы, которые не доставляют комфорта для жизни.
Медикаментозное лечение применяют для устранения инфекции желудка, и снижение воспалительных явлений в пищеводе. Назначаются несколько видов антибиотиков, препараты из группы антисекреторных, антациды и гастропротекторы. Важно, что эта терапия направленна именно на уменьшение факторов риска развития нового новообразования. Она никак не влияет на уже имеющуюся опухоль.
Симптоматика
Лейомиома пищевода развивается без ярко-выраженных симптомов. Поэтому длительное время пациент может не догадываться о заболевании (при отсутствии специализированной диагностики). Отличается лейомиома медлительным ростом. Исходя из этого признака, симптоматика недуга также проявляется медленно.
Со временем возникают выраженные признаки лейомиомы:
- затруднительное глотание пищи;
- дискомфортное чувство, возникающее за грудиной (подобный симптом начинает тревожить, когда опухоль достигает в диаметре до четырех сантиметров);
- пациент начинает замечать проявление частой изжоги;
- характерны отрыжки;
- патологическое чрезмерное слюноотделение;
- состояние тошноты, что приводят к частым рвотам;
- отмечается аритмия, а сердцебиение значительно усиливается;
- в горле ощущается ком, при этом возникает кашель (сухой характер) и желание откашляться;
- аппетит значительно снижается.
Лейомиома пищевода на рентгене
По факту употребления пищи наблюдается болезненность глотания. Боль возникает за грудиной и ощутимо отдает в область спины.
Когда размеры лейомиомы незначительные, то сигнализирует она о себе, как спазм пищевода. Порой возникает дискомфорт в области грудины, что проявляется, как ощущение инородного тела. Стоит отметить, что общее состояние организма у пациента не нарушается, поскольку нарастание симптоматики происходит постепенно.
Увеличение размеров опухоли может повлиять на сердце. Объясняется это усиленным давлением на орган, вследствие чего возникают дополнительные проблемы с сердцем.
Что представляет собой лейомиома пищевода
Дополнительная симптоматика
- Усиленный кашель сухого характера, что возникает из-за мешающего кома.
- Чувство одышки.
- Влияние на голосовые связки, приводящее к осиплости голоса.
- Цианоз.
Дополнительные признаки лейомиомы возникают в случае локализации опухолевидного образования возле раздвоения трахеи. Поэтому, если у пациента наблюдается часть вышеуказанных симптомов, то необходимо в ближайшее время проконсультироваться у гастроэнтеролога. Если своевременно не начать лечение, то существует риск перерождения в злокачественное образование.
Рентгенодиагностика лейомиомы
Симптоматика лейомиомы пищевода
Развитие лейомиомы происходит без ярко выраженных признаков на ранних стадиях. Часто больной не знает о протекании патологии. Отличительная черта заболевания заключается в медленном развитии новообразований в пищеводе.
Симптоматика лейомиомы пищевода проявляется с замедленным действием, которое наблюдается ближе к поздним стадиям патологии.
При этом врачи выделяют такие признаки:
- дисфагия;
- боль или дискомфорт;
- отрыжка;
- повышенное слюноотделение;
- приступы тошноты и рвоты;
- частая изжога;
- аритмия;
- сухой кашель;
- ощущение кома в горле;
- снижение аппетита.
Болевой синдром возникает за грудиной. Это происходит, когда новообразования достигают больших размеров, в диаметре опухоль доходит до 4 сантиметров. Болезненность при глотании связана с уменьшением просвета пищевода. Дискомфорт возникает не только за грудью, но и переходит в область спины.
Тупая боль возникает в области мечевидного отростка. Интенсивность дискомфорта зависит от размера опухолей. При небольшом диаметре лейомиомы происходит спазм органа.
Если размер лейомиомы увеличивается, то это способно повлиять на работу сердечно-сосудистой системы. Это объясняется тем, что происходит давление на орган. При несвоевременном лечении у больного возникают проблемы с сердцем.
Дополнительные проявления опухолей
Кроме основных признаков, выделяют сопутствующие симптомы лейомиомы пищевода. К таким проявлениям относят:
- сухой кашель усиливается;
- возникает одышка;
- осиплость голоса или хрипота;
- цианоз.
Такие признаки новообразования проявляются из-за появления опухоли в области возле раздвоения трахеи. Поражённые ткани способны достигнуть лёгких, из-за чего развивается лейомиоматоз. При обнаружении нескольких признаков лейомиомы пищеводной трубки требуется обратиться к гастроэнтерологу. Несвоевременное лечение опухолей приведёт к перерождению в злокачественные образования и будут лечить рака.
Симптомы лейомиосаркомы
Клиническая картина лейомиосаркомы зависит от локализации патологического процесса.
Лейомиосаркома матки
Раковое перерождение клеток мышечных волокон может проявляться увеличением размера матки, спонтанными кровянистыми выделениями из женских половых органов и периодическими болевыми приступами в области малого таза. Очень часто маточный рак развивается на фоне доброкачественного новообразования (лейомиома матки).
Лейомиосаркома мягких тканей
Заболевание, как правило, сопровождается формированием плотного узла в толще кожных покровов. Очаг поражения имеет округлую форму и не соединен с близлежащими структурами. Этот вид опухоли представляет особую опасность для жизни пациента в силу образования отдаленных метастазов без наличия болевого синдрома и каких либо симптомов.
Лейомиосаркома легкого
Лейомиосаркома легкого считается достаточно редкостной патологией. Клиническая картина, практически, ни чем не отличается от рака легкого. Признаки рака легких на раннем этапе не проявляются. Онкологическая симптоматика развивается по мере роста опухоли и включает:
- приступы кашля;
- дыхательную недостаточность;
- одышку;
- наличие частиц крови в мокроте;
- дисфагию;
- нарушение проходимости пищи по пищеводу;
- раковую интоксикацию.
Лейомиосаркома брюшной полости
Злокачественное новообразование в области брюшины выявляется по характерному уплотнению передней стенки живота. Во время пальпации патологического очага врачи констатируют подвижность опухоли и кожных покровов. Увеличение объема злокачественного образования вызывает незначительную гипертермию, общую слабость и недомогание.
Лейомиосаркома печени
Саркома печеночных клеток представляет собой метастазы ракового поражения мышечного слоя. Опухолевый процесс при этом распространяется по венозной системе. Клиническая картина состоит из таких симптомов:
- частые приступы тошноты и рвоты;
- хроническое вздутие живота;
- озноб;
- снижение аппетита;
- болевой синдром.
Существование вторичного злокачественного новообразования в печени, как правило, исключает позитивный результат лечения.
Лейомиосаркома желудка
Онкоформирование мышечной стенки часто имеет вид ограниченного уплотнения, поверхность которого покрыта кровоточивыми язвами. Для данной опухоли типичным считается отсутствие метастазов в региональных лимфатических узлах и раннее вторичное поражение печени, легких. Симптоматика включает нарушение процессов пищеварения, изжогу, вздутие живота и периодическую рвоту с примесью кровянистых масс.
Лейомиома пищевода — советы и рекомендации на News4Health.ru
Гастроэнтерология – специальная дисциплина, занимающаяся изучением строения, физиологии и патологии пищеварительной системы, а также вопросами профилактики, диагностики и лечения заболеваний органов пищеварения. Внутри гастроэнтерологии есть более узкие разделы: так, болезни печени и желчного пузыря изучает гепатология, патологию толстого кишечника и параректального пространства – проктология. Большое влияние на нормальную деятельность органов желудочно-кишечного тракта оказывает состояние эндокринной системы, полости рта, наличие в организме инфекционных агентов.
Пищеварительная система включает в себя совокупность многих органов и желез, обеспечивающих получение питательных веществ, необходимых организму для развития и жизнедеятельности. Она пронизывает почти весь организм, начинаясь ротовой полостью и заканчиваясь прямой кишкой. Поэтому патология даже одного из органов пищеварения влечет за собой расстройство функционирования пищеварительной системы в целом. Современная экология, стрессы, новые пищевые продукты и добавки, а также лекарства вызывают возникновение или обострение болезней желудочно-кишечного тракта.
Заболевания органов пищеварения настолько распространены, что с их проявлениями хоть раз в жизни встречается каждый человек. Среди болезней пищеварительного тракта безусловными лидерами являются воспалительные процессы различных его отделов, имеющие острый или хронический характер течения: воспаление пищевода (эзофагит), желудка (гастрит), двенадцатиперстной кишки (дуоденит), печени (гепатит), поджелудочной железы (панкреатит), желчного пузыря и протоков (холецистит и холангит), тонкой и толстой кишок (энтерит и колит), прямой кишки (проктит). Они, в свою очередь, вызывают изменения слизистой оболочки органов, их моторной функции и ведут к возникновению язвы желудка и двенадцатиперстной кишки, желчнокаменной болезни, язвенного колита. Серьезная проблема современного общества – дисбактериоз кишечника, который встречается у подавляющего большинства людей, включая новорожденных детей.
Заболевания желудка, поджелудочной железы, кишечника часто служат первопричиной многих болезней кожи и обмена веществ. Симптоматика болезней пищеварительной системы очень многообразна и зависит от пораженного органа. Общими проявлениями служат нарушение аппетита, боли в животе, отрыжка, изжога, тошнота, рвота, метеоризм, расстройство стула, слабость, похудание.
Современная гастроэнтерология располагает большими диагностическими возможностями, позволяющими распознать болезни органов пищеварения уже на ранних стадиях возникновения. Лабораторные исследования включают в себя анализы крови, желудочного и дуоденального сока, кала, кишечной микрофлоры, образцов тканей, взятых при биопсии. Для обследования полых органов желудочно-кишечного тракта применяются рентгенологические и эндоскопические методы (эзофагоскопия, колоноскопия, гастродуоденоскопия и др.), для паренхиматозных – УЗИ-диагностику. Многие хронические заболевания органов пищеварительной системы, требующие впоследствии хирургического вмешательства, вызваны запущенностью или недолеченностью острого состояния. Поэтому возникновение любого патологического проявления в пищеварительной системе должно послужить сигналом немедленного обращения к специалисту-гастроэнтерологу. При лечении болезней органов пищеварения от пациента потребуется строгое выполнение лечебного режима и режима питания.
Классификация лейомисаркомы
По происхождению мышечные саркомы разделяют на такие подтипы:
- лейомиосаркома мягких тканей (возникает из мышц нижних и верхних конечностей, на туловище и голове);
- лейомиосаркома костей (кости часто вовлекаются в опухолевый процесс при опухоли мягких тканей);
- лейомиосаркома внутренних органов (поражает мышечную прослойку в легких, матке, желудке, иногда — половые органы);
- лейомиосаркома кожи (возникает первично из подкожных мышц. Опухоль из мягких тканей может распространиться на кожу по мере своего роста);
- лейомиосаркома сосудистого генеза (происходит первично из стенок артерий и вен. Также сосуды могут поражаться вторично при распространении опухолей кости, мягких тканей и т.д.).
Они могут иметь разное гистологическое строение, в зависимости от чего выделяют такие виды лейомиосаркомы:
- веретеноклеточная;
- плеоморфная;
- эпителиоидная;
- миксоидная;
- воспалительная.
Также принято подразделять опухоли на 2 степени злокачественности или дифференцировки (в классификации обозначаются буквой G1 и G2). Их определяют в зависимости от дифференцировки клеток, количества митозов и некрозов. В основном встречаются высокозлокачественные или низкодифференцированные лейомиосаркомы (G2), которые быстро растут и распространяются по организму. Для таких больных не очень хорошие прогнозы.
Если была диагностирована высокодифференцированная лейомиосаркома степени G1, то прогнозы намного лучше, так как такие новообразования растут медленно и редко образовывают метастазы.
Методы лечения лейомиомы в Израиле
Каждый клинический случай в Топ Ассута рассматривается отдельно и решение по тактике лечения принимается в индивидуальном порядке. Выбирая вариант лечения, врачи учитывают величину лейомиомы, ее локализацию, количество опухолевых образований в пищеводе.
Активное наблюдение. Данное новообразование растет медленно, оно может развиваться на протяжении долгих лет и не доставлять больному никаких неприятностей. Если нет рисков и симптоматики (прежде всего, дисфагии, расстройства глотания), пациенту не назначают никакого лечения, а предпочитают наблюдать. Больной должен регулярно проходить обследования, на которых врач проверяет динамику роста новообразования и то, нет ли рисков перерождения его в злокачественную форму. Только если существуют такие риски или опухоль начинает вызывать дискомфорт, лейомиому удаляют.
Стандартное иссечение. Лечение подразумевает удаление новообразования. Это дает возможность навсегда избавить пациента от проблемы и избежать последствий, вызванных ростом новообразования. Лейомиома – это образование, заключенное в капсулу. При его удалении хирурги следят за тем, чтобы капсула была извлечена целиком, без нарушения ее целостности. В тех случаях, когда опухоль одиночная и невелика в размере, хирурги Топ Ассута предпочитают удалять ее малоинвазивно, с минимальной травматизацией здоровых тканей.
Эндоскопическое удаление. Самый щадящий метод удаления – через ротовое отверстие, без разрезания тканей. Пациенту вводят наркоз, затем через рот вводится инструмент, который называется эзофагоскопом: он позволяет освещать область операции и передавать на монитор хирурга изображение области, которую оперируют. Удаление проводится методом энуклеации, то есть, вылущивания капсулы с новообразованием.
В тех случаях, когда такой малотравматичный метод не позволяет успешно ликвидировать патологию, прибегают к эндоскопической операции с выполнением минимальных разрезов на теле в районе месторасположения лейомиомы. В эти разрезы вводят необходимый инструментарий и эзофагоскоп. Щадящий характер операции обусловлен тем, что объемы кровопотерь минимальны, а восстановительный период сокращен. Быстрому восстановлению пациента способствует то, что целостность стенок пищевода не нарушается. Отзывы после проведения операции в Топ Ассута благоприятные: уже через несколько дней пациент может возвращаться на родину.
Сочетанные операции. В тех случаях, когда наблюдаются множественные лейомиомы (лейомиоматоз) либо размер опухоли таков, что ее невозможно удалить без нарушения целостности пищевода, проводится операция, в ходе которой иссекаются стенки пищевода вместе с новообразованием. После этого при незначительных дефектах ткани сшиваются, если же после удаления дефекты стенок обширны, проводится пластика пищевода. Она подразумевает восстановление стенок пищевода за счет лоскутов тканей самого пациента, которые берутся с другого участка (париетальной плевры или диафрагмы). Лоскутная техника пластики позволяет полностью восстановить пищевод и избежать реакции отторжения.
Криодеструкция. Может использоваться как самостоятельный метод, для уничтожения маленьких по размеру новообразований, или как дополнительный инструмент в ходе оперативного вмешательства. Сверххолодные температуры обладают способностью приводить к мгновенной некротизации тканей. На область патологии воздействуют жидким азотом, что приводит к гибели атипичных клеток и снижает риски рецидивирования.
После операции пациенту необходимо соблюдать особый режим питания, чтобы исключить раздражение пищевода. Так, надо отказаться от соленой, горькой, кислой пищи. Также в послеоперационный период ему назначают лекарства, способствующие снижению выработки соляной кислоты.