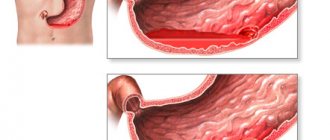
Кому нужна операция?
Показания к удалению желудка:
- Злокачественная опухоль;
- Диффузный полипоз;
- Хроническая язва с кровотечением;
- Перфорация стенки органа;
- Крайняя степень ожирения.
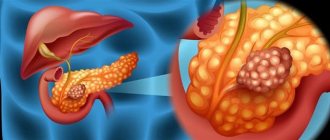
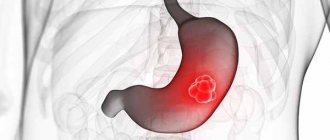
Основным поводом, заставляющим прибегнуть к удалению желудка, являются злокачественные опухоли. Рак желудка – один из самых частых видов новообразований, поражающих человека, наиболее распространен в Японии и странах Азии, но и в других регионах его частота продолжает расти. Наличие опухоли, особенно, в средней трети, кардиальном или пилорическом отделе, считается прямым показанием к гастрэктомии, которая дополняется удалением лимфоузлов и других образований брюшной полости.
Намного реже врачи проводят операцию по удалению желудка в связи с другими причинами. К примеру, язвенная болезнь желудка обычно лечится консервативно гастроэнтерологами, но ее осложнения, такие как перфорация или неостанавливающееся массивное кровотечение, могут потребовать радикальной операции.
Диффузный полипоз, когда полипы множественны и рассеяны по всей площади слизистой оболочки желудка, также является показанием к гастрэктомии, ведь каждый полип удалить не представляется возможным, а их наличие чревато злокачественной трансформацией. Перфорация стенки желудка не только язвенного происхождения, но и на фоне травм, требует экстренного вмешательства, которое может закончиться гастрэктомией.
Особую группу пациентов составляют лица с чрезмерным весом, когда единственным способом ограничить количество съедаемой пищи становится удаление дна и тела желудка.
В очень редких случаях гастрэктомия может носить профилактический характер, в частности, при носительстве гена CDH1, в котором произошла мутация, предопределяющая наследственную форму диффузного рака желудка. Таким лицам врач может порекомендовать превентивное удаление органа, пока рак еще не образовался.
Учитывая большой объем вмешательства, возможную кровопотерю во время операции, длительный наркоз, есть и противопоказания к такому виду хирургического лечения:
- Рак с метастазами во внутренние органы и лимфоузлы (неоперабельная опухоль);
- Тяжелое общее состояние пациента;
- Декомпенсированная патология со стороны сердечно-сосудистой системы, легких и других органов;
- Нарушения свертываемости крови (гемофилия, тяжелая тромбоцитопения).
Противопоказания к удалению желудка
Удаление жизненно важного органа – это операция, сопряженная с высокими рисками.
Длительный наркоз и обширная операционная травма могут привести к летальному исходу.
Поэтому вмешательство имеет строгие противопоказания:
- неоперабельная онкология – метастазы, проникающие в лимфатическую систему или соседние органы;
- асцит – скопление жидкости в брюшной полости;
- неудовлетворительное общее состояние пациента – организм не справится с нагрузкой во время операции или в ходе реабилитационного периода;
- патологии в стадии декомпенсации;
- кахексия при раке;
- заболевания кроветворного аппарата – нарушения свертываемости крови.
Если противопоказаний не выявлено, операция проводится без учета возраста пациента.
Подготовка к гастрэктомии
Такая сложная операция, как удаление желудка, требует тщательного дооперационного обследования пациента и лечения сопутствующих заболеваний.
Перед планируемой операцией потребуются:
- Общий и биохимический анализы крови;
- Анализ мочи;
- Исследование кала на скрытую кровь;
- Флюорография или рентген грудной клетки;
- Ультразвуковое исследование органов брюшной полости;
- КТ, МРТ пораженной области;
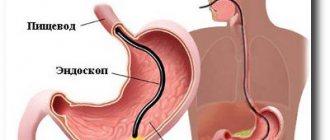
- Фиброгастроскопия для осмотра внутренней оболочки желудка, выяснения характера роста опухоли и т. д., которая обычно дополняется биопсией.
Перед операцией, если она будет проводиться в плановом порядке, предстоит пройти консультации ряда специалистов, начиная с терапевта. При наличии заболеваний сердца и сосудов (гипертония, ишемическая болезнь), сахарного диабета, хронической бронхо-легочной патологии должно быть скорректировано их лечение, чтобы больной мог безопасно перенести наркоз и саму операцию.
Пациентам, принимающим какие-либо лекарства, нужно оповестить об этом своего врача, а за неделю до гастрэктомии следует прекратить прием кроверазжижающих и противотромботических препаратов (антикоагулянтов), нестероидных противовоспалительных средств, аспирина. При высоком риске инфекционных осложнений в предоперационном периоде прописывают антибиотики.
Режим питания и образ жизни также должны быть пересмотрены. Пациентам, готовящимся к полному удалению желудка, необходима щадящая диета, исключающая острое, соленое, жареное, алкоголь. Курильщикам стоит задуматься о том, как расстаться с пагубной привычкой, повышающей риск опасных послеоперационных осложнений.
Когда все необходимые обследования пройдены, состояние пациента стабильное и не препятствует проведению операции, его помещают в стационар. За день до гастрэктомии питание должно быть особенно легким, а с полуночи запрещено употреблять пищу и воду не только по причине возможной переполненности желудка, но и в связи с возможной рвотой при введении в наркоз.
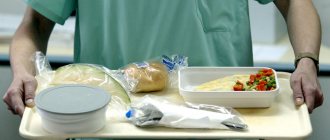
Диета после гастроэктомии
Сбалансированное меню после удаления желудка – важная составляющая лечения. При соблюдении диеты и рекомендаций лечащего врача пищеварение восстанавливается быстрее, избавляя от неприятных ощущений при приёме пищи. Правильно организовать питание поможет врач-диетолог. Он поможет вам составить диету и организовать питание так, чтобы организм получал все необходимые вещества для скорейшего восстановления.
Что можно есть пациентам без желудка или же больным, которым отрезали часть желудка? Через 9-12 дней после хирургического вмешательства пациента переводят на диетический стол №1, но выбирают протертый вариант. Больной должен питаться часто, прием пищи — около 5 или 6 раз в день. Порции должны быть маленькими, около 250 г, если это жидкость – то не более одного стакана.
В рационе должно быть много белков, поэтому больным нужно есть измельченное мясо или вареную рыбу, готовить омлеты из белков, не отказываться от свежего творога. Жиры тоже необходимы, но в умеренном количестве.
Сбалансированное меню после удаления желудка важная составляющая лечения
Если пациенту плохо от такой пищи, количество жиров уменьшают. Углеводов пациент должен есть немного, особенно если они легкоусвояемые, их содержание лучше снизить. В этот период больному нельзя есть крепкие бульоны, а также жирную птицу, мясо, всевозможные колбасы, ветчину, копченые продукты и консервы. Под запретом и все жареное, хлеб, мучные изделия, соленья. Все овощи и фрукты перед употреблением нужно перетирать.
Пример диеты после гастроэктомии, которая может регулироваться лечащим врачом:
- с 1 по 3 день:
пациент ничего не ест, обильно пьет воду; - с 3 по 7 день:
больному можно давать жидкие блюда (супы и бульоны), приготовленные на постных продуктах. По истечении недели после операции боли начинают понемногу отступать, но питание пока не меняется; - начиная с 14 дня:
пациент может уже самостоятельно кушать измельченные продукты (овощи, куриное филе и так далее); - после того как пройдет еще неделя:
а именно на 20 день, можно употреблять разваренные каши, хорошо проваренное куриное филе либо рыбу и овощи, приготовленные на пару (таким образом они становятся максимально мягкими);
Далее идет постепенное становление ежедневного рациона который назначает и контролирует лечащий врач гастроэнтеролог совместно с диетологом.
Источники:
- https://medportal.ru/clinics/services/1120/
- https://spb.krasotaimedicina.ru/treatment/gastroduodenal-resection/total-gastrectomy
- https://www.dobrobut.com/library/c-osnovnye-pokazania-dla-prodolnoj-rezekcii-zeludka-i-gastrektomii
- https://www.mskcc.org/ru/cancer-care/patient-education/eating-after-your-gastrectomy
- https://prioritetmed.ru/bolezni-zhkt/dieta-pri-udalenii-zheludka.html
Виды операций по удалению желудка
Гастрэктомия подразумевает обычно полное удаление желудка, но возможно и оставление небольших частей органа. Удаление желудка включает несколько видов операций:
- Дистальная субтотальная гастрэктомия, когда удаляется большая часть желудка, переходящая в кишечник.
- Проксимальная субтотальная гастрэктомия, применяемая при опухолях верхней трети органа, когда удалению подлежит проксимальный фрагмент желудка с малой кривизной, оба сальника, лимфатический аппарат.
- Тотальная гастрэктомия – удаляется весь желудок полностью, а пищевод соединяется с тонким кишечником.
- Рукавная гастрэктомия.
Порядок удаления желудка
Во время операции пациент находится под общим наркозом. После того, как больному вводят эндотрахеальный наркоз и миорелаксанты, врач обрабатывает операционное поле в местах будущих разрезов антисептическими средствами.
Основные этапы операции
- Формирование разреза – трансабдоминально, трансторакально или торакоабдоминально.
- Осмотр органов брюшной полости с определением локализации патологии и состояния тканей.
- Мобилизация тела желудка – рассечение связок, сальников, отсечение и наложение шва на тонкую кишку, рассечение желудочно-поджелудочной связки с пересечением и перевязкой поврежденных сосудов.
- Реставрация путем соединения пищевода и тонкого кишечника методом объединения двух концов или конца пищевода с боковой поверхностью кинки.
Ход операции при онкологии
Операция на желудок при наличии раковой опухоли подразумевает удаление желудка полностью.
Если злокачественное новообразование пустило метастазы, удалению подлежат и некоторые смежные структуры.
Больному ставят катетер для выведения мочи и зонд.
На первом этапе хирург формирует разрез в передней стенке брюшной полости. Затем он расширяет доступ, в зависимости от локализации опухоли.
Если образование затрагивает среднюю или верхнюю долю органа с пищеводом или без, надрез уводят в левую сторону и одновременно с этим рассекают диафрагму.
В ходе операции хирург общим блоком удаляет желудок, сальники, жировую клетчатку, связки желудка и лимфоузлы. Объем удаляемых структур зависит от степени поражения раковыми клетками.
При необходимости может быть удалена поджелудочная железа, часть пищевода, печени и селезенки.
Операция при язве и неонкологических поражениях
При хронической язве и других патологиях желудка, например диффузном полипозе и т.д., удаление сальников, лимфатической системы и сообщенным с желудком органов не проводят.
Врач старается подобрать менее травмирующий способ гастрэктомии, ограничиваясь резекцией или субтотальной операцией.
Рукавная резекция желудка
Рукавное удаление желудка
Для контроля потребляемого объема пищи пациентам с ожирением назначают рукавную гастрэктомию.
Врач удаляет лишь часть желудка, к которой относится тело и дно. Ограниченный по площади канал по линии малой кривизны органа остается нетронутым.
Основные этапы гастрэктомии
Введение больного в наркоз (эндотрахеальный плюс миорлаксанты).
- Вскрытие полости живота трансабдоминально (через переднюю брюшную стенку), трансторакально (сквозь плевральную полость), торакоабдоминально (сочетание обоих доступов).
- Осмотр брюшной полости.
- Мобилизация желудка.
- Наложение соединения между пищеводом и кишечником.
Мобилизация желудка – очень ответственная часть операции, при которой хирург обеспечивает доступ к органу путем рассечения связок, сальника, отсечения и ушивания тонкой кишки. Пересечение желудочно-поджелудочной связки одновременно с находящимися там сосудами – наиболее значимый этап, требующий предельной осторожности и внимательности. По мере рассечения связки, хирург осуществляет и перевязку сосудов.
Завершают гастрэктомию наложением соединения между пищеводом и тонкой кишкой, наиболее часто – по типу конец в бок. Анастомоз «конец в конец» накладывают редко, при длинных пищеводе или участке тонкого кишечника, подлежащих соединению.
Как проходит операция
Второе название гастрэктомии – экстирпация. Она проходит поэтапно под общей анестезией. Ход операции определяется степенью развития ракового процесса. Делается хирургический разрез, и перевязываются кровеносные сосуды. Потом орган отсекают от пищевода и кишечника в области присоединения. Кроме желудка удаляют регионарные лимфоузлы и сальники. Затем формируют соустье путём объединения пищевода и тонкого кишечника.
После операции проводят цитологическое исследование смывов. Отсутствие злокачественных клеток – показатель удачной операции. Оперативное вмешательство бесполезно при метастазах, если течение онкологического заболевания осложнено асцитом, эндокринными нарушениями. Туберкулёз также считается противопоказанием.
В предоперационный период пациент должен придерживаться диеты, режима дня, чтобы сбросить лишний вес. Следует отменить приём ацетилсалициловой кислоты и препаратов на её основе. День перед операцией нужно провести без пищи и очистить кишечник с помощью клизмы.
Инвалидность даётся после полного удаления желудка. Радикальная операция проводится, когда консервативное лечение не помогает. В результате выпадает важное звено в пищеварении, поэтому соблюдение диеты – жизненно необходимо для пациента.
Ход операции при раке
Поскольку основное показание к гастрэктомии – злокачественная опухоль, то наиболее часто врачи вынуждены удалять сразу весь орган и некоторые окружающие структуры. Операция по удалению желудка при раке имеет свои особенности, связанные с распространенностью опухолевого процесса и поражением соседних тканей.
Гастрэктомия проводится под общим наркозом и может занимать до пяти часов. Пациенту устанавливают мочевой катетер и назогастральный зонд. В онкологии наиболее целесообразны открытые виды операций, предпочтителен абдоминальный доступ, подразумевающий достаточно большой разрез брюшной полости. Конечно, это более травматично, но дает хирургу возможность хорошо осмотреть пораженную область и удалить все пораженные ткани.
После вскрытия брюшной полости врач ревизирует органы, а потом приступает к гастрэктомии, удаляя единым блоком желудок, оба сальника, связки желудка, жировую клетчатку, лимфоузлы соответственно стадии заболевания. При значительном распространении опухоли может потребоваться также резекция поджелудочной железы, участка пищевода, печени, селезенки.
Конечный этап тотальной гастрэктомии при раке – воссоединение тонкого кишечника с пищеводом. Все стадии операции проводятся с четким соблюдением принципов абластики для предупреждения распространения раковых клеток (ранняя перевязка сосудов, смена белья и перчаток и др.). Хирург-онколог должен быть очень внимателен, ведь даже самые современные способы диагностики не всегда дают точную информацию о распространении опухоли, а при непосредственном осмотре врач может обнаружить дополнительные очаги рака, требующие расширения операции.
В некоторых случаях онкопатологии возможен лапароскопический доступ, когда желудок удаляется через небольшой разрез на брюшной стенке. Лапароскопия намного менее травматична, нежели открыая операция, современная аппаратура позволяет провести ее безопасно и эффективно, но могут возникнуть сложности с удалением лимфатических узлов, поэтому возможность такой операции решается индивидуально с каждым пациентом.
Гастроэктомия
Гастрэктомия представляет собой хирургическое вмешательство в области желудочно-кишечного тракта, направленное на удаление желудка. Несмотря на то, что данная операция является достаточно травматичной, в некоторых случаях — это единственный шанс сохранить пациенту жизнь.
Удаление желудка (гастрэктомия) – это методика, предусматривающая полное иссечение желудка с восстановлением непрерывности пищеварительного тракта путем формирования соустья между тонким кишечником и пищеводом. Показаниями являются злокачественные новообразования желудка и синдром Золлингера-Эллисона.
При локальных процессах производят тотальное удаление органа при сохранении других структур. При распространенных раковых опухолях объем операции расширяют до комбинированной гастрэктомии, которая может включать удаление селезенки, резекцию печени, поджелудочной железы, нижней трети пищевода, ободочной кишки или диафрагмы.
Гастрэктомия представляет собой хирургическое вмешательство в области желудочно-кишечного тракта направленное на удаление желудка
Вмешательство выполняют с использованием лапароскопического, открытого или комбинированного доступа.
Виды гастроэктомии:
- частичная гастрэктомия: удаление части органа. Процедура показана людям с новообразованием, которое локализовано в нижней части желудка;
- тотальная гастрэктомия: полное удаление органа. Врачи проводят процедуру, если злокачественный процесс локализован в верхней части желудка или распространился по всему органу.
Операция по удалению желудка осуществляется под общим наркозом. Средняя продолжительность – от двух до пяти часов. На время ее проведения больному вводят мочевой катетер. Эта операция считается особо травматичной с высоким риском развития осложнений. Боли после удаления желудка, как правило, проходят в течение месяца.
После гастроэктомии желудка
В первые сутки есть и пить категорически запрещено. По истечению двух суток больному предлагают небольшое количество воды и жидкой пищи. Если все прошло благополучно и кишечник начал функционировать, рацион постепенно расширяют. Рекомендованы жидкие супы, каша-размазня и протертые блюда. Есть можно небольшими порциями 6-8 раз в день. Для регулирования роботы кишечника рекомендованы чернослив, вареная свекла и кисломолочные продукты. Реабилитации после удаления желудка стоит уделить особое внимание.
Гастрэктомия при язве и других неопухолевых поражениях
При хронической язвенной болезни, не поддающейся лечению консервативными способами, либо при ее осложнениях также проводят гастрэктомию, стараясь ограничиться субтотальными вариантами операции либо удалением части желудка (резекция). Кроме того, при неонкологических процессах (диффузный полипоз, синдром Золлингера-Эллисона) нет необходимости в удалении сальников, лимфоузлов и участков других органов, поэтому вмешательство в целом более щадяще и менее травматичное для больного.
Если операция производится в экстренном порядке в связи с массивным кровотечением, то времени на обследование попросту нет, поэтому хирургу приходится прямо во время операции определять необходимый объем вмешательства.
Методы резекции
Техники операции во многом зависят от причины вмешательства и места расположения патологического очага. Особенно непредсказуем ход операции при язвенной болезни – эрозивный процесс может поражать различные участки внутренних стенок, поэтому хирург вынужден в прямом смысле «выкраивать» новый орган из тканей желудка.
Виды хирургического вмешательства можно разделить по положению и объему удаляемой ткани. Различают:
- проксимальную резекцию – с удалением верхней входной части желудка;
- дистальную – с урезанием выходной части органа;
- срединную – вырезается основная часть тела желудка с сохранением входной и выходной зон;
- частичная – операция затрагивает небольшой участок с пораженной областью.
По объему вмешательства резекция бывает:
- экономная – с удалением 1/3 или 1/2 желудка;
- обширная – с вырезанием 2/3 всех тканей органа;
- субтотальная – практически полное удаление с сохранением 1/5 части.
На заметку! Тотальная резекция с удалением более 90% тела органа носит название гастроэктомии. При этом пищеварительная трубка восстанавливается прямым соустьем двенадцатиперстной кишки с пищеводом.
Техники проведения операции:
- Бильрот-1 – простой вариант, когда соединение после вырезания тканей происходит «стык в стык». Это сохраняет последовательность расположения органов в составе ЖКТ, но техника сложна в исполнении. Применяется редко.
- Бильрот-2 – более радикальное решение, когда отрезки соединяются не напрямую, а в наиболее комфортном для организма положении по принципу «бок в бок», без излишнего натяжения швов.
Второй вариант более предпочтителен при раке желудка с высоким риском метастазирования. Именно его хирурги выбирают чаще всего.
Рукавная гастрэктомия
Особым видом операции по удалению желудка считается так называемая рукавная гастрэктомия, которая показана больным с выраженным ожирением. Для уменьшения количества пищи, которое может съесть пациент, хирург производит удаление тела и дна желудка, оставляя лишь узкий канал у малой кривизны органа. При употреблении даже небольшого количества еды, оставшийся фрагмент желудка быстро заполняется, и наступает чувство насыщения, а больной прекращает есть.
Рукавная гастрэктомия широко практикуется во всем мире и показывает хороший результат. Стойкое снижение веса наблюдается у большинства пациентов, но все же дальнейших ограничений по питанию не избежать.
Осложнения гастрэктомии и возможные последствия
Удаление целого органа, в данном случае – желудка, не может пройти незаметно для пациента. Риск осложнений довольно высок, а последствия не ограничиваются нарушениями переваривания пищи. Наиболее вероятны:
- Рефлюкс-эзофагит;
- Анемия;
- Потеря массы тела;
- Демпинг-синдром;
- Рецидив опухоли в культе желудка;
- Кровотечение и перитонит.
Кровотечение и перитонит – острая хирургическая патология, требующая срочного лечения. Обычно такие осложнения вызваны несостоятельностью швов, наложенных при удалении желудка на сосуды и стенки кишечника.
При благоприятном течении самой операции и раннего послеоперационного периода, после выписки домой пациент может столкнуться с рядом других последствий лечения. Так, рефлюкс-эзофагит заключается в воспалении пищевода при забросе в него содержимого кишечника с желчными кислотами и ферментами, что проявляется болями, изжогой, тошнотой.
Демпинг-синдром обусловлен неадекватным количеством употребленной пищи и проявляется тахикардией, потливостью, головокружением, рвотой сразу после еды.
Абсолютное большинство больных, перенесших гастрэктомию, не зависимо от причины операции, страдают от недостатка витаминов, микроэлементов, питательных веществ, что проявляется снижением веса, слабостью, сонливостью и т. д. Анемия связана с недостатком факторов, вырабатывающихся слизистой желудка и усиливающих образование эритроцитов.
Операции на желудке
Гастростомия (наложение желудочного свища)
- Верхне-срединная лапаротомия
(см. стр. 125). При ревизии хирург оценивает обнаруженные изменения и выбирает место для наложения гастростомы. - Наложение свища
. Четырьма салфетками, введенными в углы операционной раны, хирург изолирует свободную брюшную полость. Сестра к этому времени должна приготовить гастростомическую трубку длиной 30-40 см из мягкой резины, которую можно изготовить из многократно кипяченного толстого желудочного зонда. Хирург укладывает трубку по продольной оси желудка. Над трубкой накладывают 7-8 узловых швов из шелка № 4 на стенку желудка так, чтобы из этой стенки образовался тоннель длиной 4 см; два — три шва у конца трубки не завязывают. После этого на второй конец трубки накладывают жесткий зажим, и сестра подает скальпель для вскрытия просвета желудка. В образовавшееся отверстие сначала вводят наконечник электроотсоса и эвакуируют содержимое, а затем вводят проксимальный конец трубки и фиксируют ее к желудочной стенке узловым кетгутовым швом № 6 или № 8 с прошиванием резины и желудка. Ранее наложенные швы завязывают. На данном этапе может понадобиться наложение нескольких дополнительных швов: сестра должна иметь под рукой заряженные шелком иглодержатели. Для проверки проходимости резиновой трубки с наружного ее конца снимают зажим и вставляют воронку, через которую вводят в желудок небольшое количество изотонического раствора хлорида натрия, после чего на трубку снова накладывают зажим. - Выведение трубки наружу.
Гастростомическую трубку выводят обычно в области левой прямой мышцы живота. Для этого пользуются теми же приемами, что и при выведении дренажа через контрапертуру (см. стр. 126), только кожу не прокалывают скальпелем, а оттягивают в виде конуса зажимом Кохера и иссекают скальпелем в виде круга.
После этого извлекают отгораживающие салфетки, трубку с помощью корнцанга проводят через толщу брюшной стенки. Изнутри пе-реднюю стенку желудка’ подшивают к брюшине узловыми шелковыми швами. Убедившись в герметичности наложенных швов, хирург зашивает рану передней брюшной стенки послойно. На операционном столе га- стростомическая трубка должна быть закрыта для предупреждения истечения желудочного содержимого.
Гастротомия (вскрытие просвета желудка)
- Верхне-срединная лапаротомия.
- Вскрытие просвета желудка. Хирург захватывает переднюю стенку желудка влажной марлевой салфеткой и выводит ее в рану. Изолирует желудок салфетками. На переднюю стенку желудка накладывает две держалки из шелка № 4. Нити для держалок нужно брать по 35-40 см. На обе нити каждой держалки накладывают зажим. Сестра подает хирургу скальпель и готовит кетгутовые № 2 нити на кишечной игле для обкалывания и перевязки сосудов подслизистого слоя. Хирург надсекает стенку желудка в продольном направлении, обкалывает сосуды подслизистого слоя и лигирует их; концы кетгутовых нитей отсекает ножницами. Тем же скальпелем хирург вскрывает слизистую оболочку на протяжении 1,5-2 см и скальпель сбрасывает в таз. К этому времени сестра должна приготовить наконечник электроотсоса, который вводят в образовавшееся отверстие. После отсасывания содержимого желудка слизистую оболочку рассекают на нужном протяжении ножницами. Для осмотра желудка могут понадобиться узкие брюшные зеркала. Дальнейший ход операции зависит от характера обнаруженной патологии. Операцию заканчивают наложением швов на желудок: сначала сестра подает длинную кетгутовую № 4 нить на круглой игле для наложения непрерывного шва, затем, после отсечения концов кетгутовой нити,- короткие (20-25 см) шелковые № 4 нити, также на круглой игле для наложения второго ряда узловых швов.
- Послойное ушивание передней брюшной стенки.
Ушивание прободной язвы желудка и двенадцатиперстной кишки
- Верхне-срединная лапаротомия.
- Туалет брюшной полости.
Сразу после вскрытия брюшной полости содержимое эвакуируют тампонами, а лучше — с помощью электроотсоса. После этого сестра подает хирургу четыре больших тампона, которые он заводит глубоко в брюшную полость в окружности желудка и двенадцатиперстной кишки. - Ушивание перфорационного отверстия.
Сестра подает шелковые № 4 нити длиной 25-30 см на круглой игле; хирург накладывает 4-5 узловых швов в поперечном направлении, иногда подкладывая под линию швов прядь большого сальника. - Повторный туалет брюшной полости
. Тампоны, поставленные перед ушиванием, извлекают. Хирург тщательно осушает брюшную полость тупферами. - Послойное ушивание передней брюшной стенки.
Гастроэнтероанастомоз
- Верхне-срединная лапаротомия.
- Подготовка петли тонкой кишки для наложения анастомоза.
а) При расположении тонкой кишки позади ободочной этот этап операции начинают с вскрытия желудочно- ободочной связки, для чего требуются 6-8 кровоостанавливающих зажимов, ножницы, кетгутовые № 4 лигатуры. Ассистенты растягивают поперечную ободочную кишку, а хирург в бессосудистом месте ножницами рассекает ее брыжейку. Затем он выбирает место для анастомоза на тонкой кишке и отмечает его шелковой и кетгутовой нитями (№ 4), проводя их в брыжейке тонкой кишки с помощью остроконечного зажима. Обе нити с зажимами, наложенными на них, и петлю тонкой кишки проводят через отверстие в брыжейке поперечной ободочной кишки и последнюю погружают в брюшную полость. Хирург располагает петлю кишки так, чтобы шелковая нить (начало) находилась выше места анастомоза, а кетгутовая (конец) — ниже места анастомоза. б) При расположении тонкой кишки впереди ободочной место на тонкой кишке отмечают аналогичным образом и петлю подводят поверх толстой кишки и сальника к передней стенке желудка (или к задней стенке — после вскрытия желудочно-ободочной связки). - Наложение анастомоза
. Первым моментом данного этапа операции является наложение швов-держалок, ограничивающих размеры будущего анастомоза. Для держалок сестра подает две шелковые № 4 нити длиной 40 см на кишечной игле. Затем накладывают узловые шелковые (№ 2) швы на заднюю губу анастомоза еще без вскрытия просвета желудка и кишки; подают шелковые нити длиной 25-30 см на кишечной игле. После наложения этого ряда швов сестра подает хирургу ножницы для отсечения всех нитей, кроме крайних, и салфетки для изоляции операционного поля перед вскрытием просвета желудочно-кишечного тракта. В момент вскрытия просвета сестра должна предусмотреть немедленное включение электроотсоса или приготовить несколько пышных тупферов. Обычно для предотвращения поступления содержимого стенку желудка в месте наложения анастомоза отжимают мягким изогнутым желудочным жомом. Просвет кишки также перекрывают одним или двумя мягкими кишечными зажимами. Параллельно линии наложенных швов хирург скальпелем надсекает серозно-мышечную оболочку желудка и кишки. После этого он может или сразу вскрыть ножницами просвет обоих органов и осуществить гемостаз, захватывая кровоточащие сосуды зажимами, подаваемыми сестрой, или перевязать сосуды предварительно, до вскрытия просвета. Б таком случае хирург обкалывает виднеющиеся в подслизистом слое сосуды круглой тонкой иглой, заряженной кетгутовыми или шелковыми (по усмотрению хирурга) тонкими (№ 0, № 1) нитями. Обкалывают и завязывают нити с обеих сторон предполагаемого рассечения слизистой оболочки обоих органов; после вскрытия просвета кровотечения не бывает, и хирург в спокойной обстановке переходит к следующему этапу операции. Этот этап состоит в наложении внутреннего ряда швов — непрерывного кетгутового (№ 2) шва сначала на заднюю, а затем на переднюю стенку анастомоза. После отсечения ножницами концов гемостатических швов операционная сестра подает хирургу кетгутовую нить длиной 40-50 см на круглой кишечной игле, ассистенту — анатомический пинцет и несколько марлевых шариков для периодического осушивания линии шва. При этом сестра должна следить за тем, чтобы маленькие шарики по мере расходования один за другим были сброшены в таз, а не оставались в зоне операционного поля. После связывания непрерывной нити и отсечения ножницами ее концов обрабатывают перчатки, меняют салфетки и инструменты. Хирург приступает к наложению второго ряда швов на переднюю стенку анастомоза, для чего сестра подает шелковые нити № 2 длиной 16-20 см на круглой кишечной игле. После этого снимают зажимы с желудка и кишки. - Наложение энтероэнтероанастомоза.
Обычно гастроэнтероанастомоз дополняют наложением соустья между приводящей и отводящей петлей кишки по типу бок в бок (см. «Энтероэнтероанастомоз»). - Туалет брюшной полости
. Из брюшной полости извлекают изолирующие салфетки, осушивают полость, сестра подсчитывает наличие инструментов и материала. - Послойное ушивание раны передней брюшной стенки.
Резекция желудка по Бильрот II (модификация Гофмейстера — Финстерера)
- Верхне-срединная лапаротомия.
- Ревизия органов брюшной полости
. Сестра подает хирургу салфетку для фиксации желудка, ассистенту — печеночное зеркало. По зеркалам, заведенным в брюшную полость, вводят большие тампоны, зеркала перемещают из-под тампонов поверх них и отстраняют зеркалами окружающие ткани. - Мобилизация желудка
. Цель этого этапа операции — осуществление подвижности желудка за счет пересечения фиксирующих его тканей. Для отделения желудка по большой кривизне сестра подает хирургу остроконечный зажим, которым в желудочно-ободочной связке проделывают два отверстия. Затем она подает хирургу и ассистенту по одному кровоостанавливающему зажиму для наложения на образовавшуюся прядь связки (рис. 89, а). В этой последовательности все работают до тех пор,’ пока у сестры не останется 2-4 зажима, о чем она должна своевременно предупредить хирурга. После этого начинают лигирование. Для лигирования остающейся в организме части желудочно-ободочной связки сестра подает крепкие кетгутовые (№ 6) нити. Как правило, связка содержит жировую ткань и нити скользят при завязывании, поэтому они должны быть достаточной длины (25-30 см). На уходящую вместе с желудком часть накладывают шелковые № 6 лигатуры. После освобождения всех зажимов мобилизацию продолжают в том же порядке, что и ранее. При манипуляциях вблизи двенадцатиперстной кишки и поджелудочной железы хирургу могут потребоваться 2-4 тонких зажима типа «Москит» и крепкие тонкие № 2 шелковые лигатуры длиной 20- 25 см. После освобождения всей большой кривизны сестра подает длинный изогнутый зажим, с помощью которого хирург проделывает отверстие в малом сальнике и проводит марлевую тесемку или резиновую трубку, заранее заготовленную сестрой, вокруг желудка. На концы этой трубки или тесемки накладывают зажим, который передают второму ассистенту для удерживания желудка в приподнятом положении. Хирург заканчивает мобилизацию в области двенадцатиперстной кишки. Инструменты подают в той же последовательности: зажим для разделения тканей, два зажима для пережатия полученной порций, ножницы для ее пересечения и две лигатуры соответствующего калибра и материала — в каждом конкретном случае хирург обычно называет нужный ему предмет. - Пересечение двенадцатиперстной кишки и обработка ее культи
. Перед пересечением двенадцатиперстной кишки сестра подает хирургу 2 крепких зажима, которые тот накладывает на кишку. Раздавливающий зажим (или малый жом Пайра) накладывают ближе к привратнику. Для изоляции прилежащих тканей сестра подает две средние салфетки, которые хирург с помощником укладывают в окружности двенадцатиперстной кишки; готовит скальпель, палочку с йодом и по требованию хирурга подает ему скальпель, помощнику — палочку с йодом. Хирург пересекает двенадцатиперстную кишку между зажимами (рис. 89, б), помощник отворачивает желудок вверх и закрывает пересеченную поверхность сначала средней, затем заматывает большой салфеткой вокруг зажима и, наконец, фиксирует все это длинной шелковой № 8 лигатурой. Операционная сестра без напоминаний должна быстро подать нужные для закрытия грязной поверхности материалы. Загрязненный скальпель откладывают в сторону на специальную салфетку: 6н понадобится для пересечения желудка. После этого хирург приступает к обработке культи двенадцатиперстной кишки. В типичном случае надо подать на круглой кишечной игле длинную нить из кетгута № 4. Хирург накладывает непрерывный обвив- ной шов вокруг зажима. После наложения шва зажим снимают, нить затягивают, завязывают и, не срезая ее концов, накладывают второй ряд узловых шелковых швов № 4 на той же игле. Перед наложением последних швов второго ряда концы кетгутовой нити срезают. Иногда хирург сочтет нужным наложить третий ряд швов — также узловых йз шелка № 2. После ушивания просвета двенадцатиперстной кишки моют руки, меняют салфетки, инструменты. В технически сложных случаях культю двенадцатиперстной кишки ушивают атипично и сестра выполняет указания хирурга. В любом случае она должна помнить, что обработка культи двенадцатиперстной кишки является одним из ответственных моментов операции, и тщательно проверять крепость шовного материала и исправность инструментов, прежде чем подать их хирургу. - Перевязка левой желудочной артерии.
Не менее ответственным этапом является перевязка крупного сосуда, подходящего к малой кривизне желудка сверху и сзади-левой желудочной артерии. При соскальзывании лигатуры или неисправности кровоостанавливающего зажима возникает сильное артериальное кровотечение, которое чрезвычайно сложно остановить. Сестра должна быть на данном этапе предельно внимательной, иметь наготове длинные кровоостанавливающие зажимы и электроотсос.Рис. 89. Этапы резекции желудка по Финстереру. а-мобилизация желудка; б — пересечение двенадцатиперстной кишки;
Мобилизовав желудок по малой кривизне, хирург скальпелем надсекает передний листок малого сальника, проходит зажимом под контролем пальца через всю толщу сальника и готовится к пережатию артерии. По его указанию сестра подает два крепких, круто изогнутых зажима (многие для этой цели успешно используют зажимы Федорова для почечной ножки; см. стр. 21). Левую желудочную артерию вместе с окружающей клетчаткой пересекают между зажимами. Сестра тотчас подает еще один зажим, который накладывают на видимый центральный конец пересеченного сосуда. Для перевязки его используют длинную (30-40 см) лигатуру из шелка № 6. После завязывания концы ее отсекают ножницами и артерию перевязывают второй раз под наложенным на сосуд зажимом. Здесь используют шелк№4. Остающуюся на желудке часть лигируют шелком № 6.
- Подготовка петли тонкой кишки к наложению анастомоза с желудком — см. раздел «Гастроэнтероанастомоз»
(п. 2а). - Отсечение желудка, обработка малой кривизны.
Хирург накладывает швы-держалки, для чего подают две длинные шелковые № 2 нити на круглой игле. На держалки накладывают зажимы. После этого на линию резекции накладывают жом Пайра и два крепких зажима Кохера. Изолируют брюшную полость салфетками, желудок отсекают скальпелем по верхнему краю жома Пайра (рис. 89, в) и выбрасывают вместе с наложенными на него инструментами и скальпелем. Культю обрабатывают йодом и со стороны малой кривизны ушивают под жомом Пайра, не доходя до большой кривизны на расстояние, равное ширине будущего анастомоза. Шов накладывают непрерывной кетгутовой нитью № 4 на круглой игле. Некоторые хирурги предпочитают шить не изогнутой иглой на иглодержателе, а прямой иглой, держа ее пальцами.Рис. 89. в — отсечение желудка; г — наложение гастроэнтероанастомоза
После наложения непрерывного кетгутового шва концы завязанной нити срезают, жом Пайра снимают и накладывают второй ряд узловых шелковых швов № 2. Нити трех — четырех швов, ближних к месту будущего анастомоза, могут быть использованы для фиксации приводящей петли кишки, поэтому их не срезают, а накладывают на них зажим.
- Наложение гастроэнтероанастомоза.
Последовательность этого этапа операции изложена в п. 3 раздела «Гастроэнтероанастомоз». Первый момент данного этапа — наложение узловых швов из шелка № 2 на заднюю губу анастомоза, еще без вскрытия просвета желудка и кишки (рис. 89, г). После наложения этого ряда швов, фиксирующих заднюю стенку культи желудка к выбранному для анастомоза месту тонкой кишки, сестра подает хирургу ножницы для отсечения всех нитей, кроме крайних, и скальпель для отсечения культи желудка между линией швов и зажимом, оставшимся на культе со стороны большой кривизны. Параллельно линии наложенных швов вскрывают просвет тонкой кишки. На круглой кишечной игле подают длинную (40-50 см) нить из кетгута №2 для наложения непрерывного шва сначала на заднюю, а затем на переднюю стенку анастомоза. Для осушивания линии шва ассистенту подают анатомический пинцет и маленькие шарики. После связывания и отсечения концов кетгутовой нити обрабатывают руки, меняют салфетки и инструменты. Хирург приступает к наложению второго ряда швов на переднюю стенку анастомоза (нити из шелка № 2 длиной 16-20 см). Наложение анастомоза заканчивают фиксацией приводящей петли тонкой кишки выше анастомоза к 3-4 швам, наложенным ранее на желудок с целью ушивания малой кривизны. Сестра подает хирургу иглодержатель с незаряженной иглой; нити, взятые на зажим, последовательно вдевают в иглу и подшивают ими кишку к культе желудка. - Заключительный этап операции.
После наложения анастомоза хирург фиксирует культю желудка к краям окна в брыжейке поперечной ободочной кишки 3-4 узловыми швами из шелка № 2. Сестра тщательно подсчитывает инструменты и использованный материал. Отсекают все держалки, проверяют еще раз состояние культи двенадцатиперстной кишки (при этом могут понадобиться брюшные зеркала), извлекают тампоны из брюшной полости, проверяют гемостаз и осушивают брюшную полость. - Ушивание раны передней брюшной стенки.
Резекция желудка по Бильрот I
Этапы 1, 2, 3 — те же.
4. Пересечение двенадцатиперстной кишки
производят в той же последовательности, что и при резекции по Бильрот II. После обертывания салфетками пересеченной поверхности желудка и отведения его в верхний угол раны хирург не ушивает культю двенадцатиперстной кишки, а оставляя на ней зажим, также закрывает ее салфеткой, для того чтобы после удаления резецируемой части желудка вернуться в эту зону и подготовить культю для анастомозирования с оставшейся его частью.
5. Перевязка левой желудочной артерии
— см. п. 5 раздела «Резекция желудка по Бильрот II».
6. Отсечение желудка у обработка малой кривизны
— см. п. 7 раздела «Резекция желудка по Бильрот II».
7. Наложение гастродуоденоанастомоза
. Под наложенным на двенадцатиперстную кишку зажимом хирург скальпелем надсекает серозномышечную оболочку, прошивает имеющиеся здесь сосуды тонкими кетгутовыми нитями на кишечной игле, завязывает нити и отсекает их ножницами. Культю желудка готовят аналогичным способом. После этого хирург сшивает между собой задние стенки желудка и двенадцатиперстной кишки узловыми швами шелком № 2; концы нитей срезают.
Края культей двенадцатиперстной кишки и желудка отсекают ножницами под зажимами. На данном этапе операции может понадобиться электроотсос. Сестра подает длинную кетгутовую (№ 4) нить на кишечной игле для наложения непрерывного шва сначала на заднюю, а затем на переднюю стенку анастомоза. Ассистент при помощи анатомического пинцета маленькими шариками осушивает линию наложения шва. Концы нити после завязывания отсекают ножницами.
Меняют салфетки, инструмент, моют руки.
На переднюю стенку анастомоза накладывают узловые шелковые швы. Нити из шелка № 2 должны быть длиной 25-30 см.
8. Заключительный этап операции.
Из брюшной полости удаляют салфетки и инструменты, тщательно подсчитывая их. Производят туалет брюшной полости.
9. Послойное ушивание раны передней брюшной стенки
.
Резекция желудка при помощи сшивающих аппаратов
Этапы 1, 2, 3 — те же.
4. Пересечение двенадцатиперстной кишки
. На намеченную линию пересечения двенадцатиперстной кишки хирург накладывает аппарат УКЛ-40, фиксирует его, затягивая винт до совмещения рисок, и прошивает двенадцатиперстную кишку скобками (подробнее порядок работы с аппаратами см. стр. 173). Выше аппарата накладывают раздавливающий зажим. После изоляции операционного поля салфетками операционная сестра подает хирургу скальпель, которым он пересекает двенадцатиперстную кишку между УКЛ-40 и зажимом. Далее обрабатывают йодом и завертывают в салфетки привратниковую часть желудка. Фиксирую* щий винт УКЛ-40 ослабляют и аппарат убирают; просвет двенадцатиперстной кишки оказывается ушитым одним рядом танталовых скобок.
При резекции по Бильрот II поверх скобок накладывают один — два ряда шелковых швов.
При резекции по Бильрот I ниже линии скобок надсекают серозно-мышечный слой, перевязывают сосуды и перед наложением анастомоза прошитый край двенадцатиперстной кишки отсекают вместе со скобками.
5. Перевязка левой желудочной артерии.
6. Подготовка петли тонкой кишки к наложению анастомоза с желудком
— см. п. 6 раздела «Резекция желудка по Бильрот II».
7. Отсечение желудка, обработка малой кривизны.
Для обработки малой кривизны могут применяться аппараты УКЛ-60 и УКЖ-8.
Аппарат УКЛ-60
накладывают со стороны малой кривизны вместе с раздавливающим зажимом и фиксируют в этом положении. Хирург прошивает скобками стенку желудка и отсекает резецируемую часть ниже наложенного аппарата. Фиксатор ослабляют, аппарат удаляют; малая кривизна оказывается прошитой одним рядом танталовых скобок. Далее накладывают серозно-мышечные узловые шелковые швы, погружающие внутрь ряд металлических скобок. Анастомоз культи желудка с петлей тонкой кишки или двенадцатиперстной кишкой накладывают обычно.
Аппарат УКЖ-8
позволяет наложить двухрядный погружной шов П-образными танталовыми скобками. После мобилизации желудка на его стенку со стороны большой кривизны накладывают аппарат с разведенными половинами. Проверив правильность установки аппарата, сближают его половины, вращая штурвал. После этого в отверстия ребер вводят фиксирующие иглы. Поднимая и опуская рычаг шьющего механизма, выталкивают из скобочных пазов по одной скобке, накладывая таким образом швы.
Для погружения первого ряда швов и наложения серозно-мышечного шва несколько разводят обе половины аппарата. Сестра подает погружатель, которым хирург погружает первый ряд швов. Второй ряд швов накладывают с помощью шьющего механизма, расположенного на аппарате ближе к остающейся части желудка. После этого убирают фиксирующие иглы, вывинчивают центральный винт, разводят половины аппарата и вынимают погружатель. Хирург убирает аппарат и передает его сестре.
Анастомоз оставшейся культи желудка с тонкой кишкой или двенадцатиперстной кишкой выполняют обычным способом.
Этапы 9 и 10
— как при обычной резекции.
Гастрэктомия
- Верхне-срединная лапаротомия
. - Ревизия органов брюшной полости.
- Мобилизация желудка производится в более широких пределах
, чем резекция, но принцип тот же. После пересечения фиксирующих желудок порций сальника и связок, на которые наложены зажимы, применяют надежные лигатуры (кетгут на остающуюся часть в организме, шелк — на удаляемую). - Пересечение двенадцатиперстной кишки
и ушивание ее культи может быть произведено вручную или при помощи аппаратов (см. «Резекция желудка»). - Мобилизация левой доли печени
, персечение ветвей блуждающего нерва. Область кардии и брюшной отрезок пищевода могут быть хорошо осмотрены и мобилизованы только после пересечения треугольной печеночно-диафрагмальной связки и мобилизации левой доли печени с отведением ее вправо (рис. 90). Для этого необходимо подать самые длинные брюшные зеркала, длинные зажимы и длинные ножницы.Рис. 90. Рассечение треугольной связки левой доли печени
Правый ствол блуждающего нерва, проходящий по заднему правому краю пищевода, и левый ствол, проходящий по переднему левому краю, пересекают ножницами у края диафрагмального отверстия. Ветви нерва сопровождаются всегда кровеносными сосудами, для лигирования которых нужно подать длинные кетгутовые нити № 2-3. При этом хи- рургу удобно пользоваться для накладывания лигатур специальной сосудистой вилкой (см. стр. 172).
- Подготовка петли тонкой кишки для наложения анастомоза
. Хирург рассекает бессосудистую зону в брыжейке поперечной ободочной кишки и проводит выбранную для анастомоза петлю тонкой кишки высоко к месту пересечения пищевода. - Пересечение пищевода
. На пищевод хирург накладывает мягкий изогнутый зажим. Для этой цели применяют зажим, предназначенный для удержания культи бронха или сердечного ушка (рис. 91). Применение этого зажима не только предотвращает истечение пищеводного содержимого, но и фиксирует пищевод в низведенном положении и помогает наложению швов. На удаляемую часть накладывают почечный зажим Федорова (см. стр. 21) и пищевод рассекают между зажимами. - Наложение пищеводно-кишечного соустья
. Вершину петли тонкой кишки подводят под культю пищевода и накладывают первый ряд узловых шелковых швов на заднюю стенку анастомоза. При этом сестра подает шелковые № 2 нити длиной 40-50 см на круглой кишечной игле. Концы нитей не завязывают, пока не будут наложены все швы. Второй ряд узловых швов накладывают на той же игле такими же длинными кетгутовыми № 2 нитями (рис. 92). Переднюю стенку анастомоза образуют так же, как заднюю. - Наложение межкшиечного соустья
. Между приводящей и отводящей петлями накладывают анастомоз бок в бок (см. стр. 139). - Фиксация петель в окне брыжейки поперечной ободочной кишки.
- Ушивание раны передней брюшной стенки.
Рис. 91. Мягкий коленчатый зажим для культи пищевода
Рис. 92. Наложение внутреннего ряда швов на заднюю стенку пищеводно-кишечного анастомоза
Гастрэктомия при помощи сшивающих аппаратов
Этапы 1, 2, 3 — те же.
4. Пересечение двенадцатиперстной кишки
. Для этого могут применяться аппараты УКЛ-40, УКЛ-60.
Этапы 5, 6 и 7 — те же.
8. Наложение пищеводно-кишечного анастомоза аппаратом ПКС.
Вынув из аппарата гриб со стержнем, трубчатый корпус вводят через кишку посредством разреза ее на расстоянии 12-15 см от места анастомоза. В стенке кишки на месте анастомоза хирург делает скальпелем прокол, через который вводит в корпус аппарата стержень с грибом. Затем гриб вводят в культю пищевода, на которую предварительно накладывают кисетный шов. После затягивания кисетного шва вокруг стержня гриб приближают к корпусу аппарата вращением гайки так, что сшиваемые ткани пищевода и кишки располагаются между корпусом аппарата и грибом. После снятия предохранителя происходит сшивание скобками путем сжимания рукояток аппарата до отказа. Сделав гайкой 1-2 оборота против часовой стрелки, освобождают сжатые между корпусом и грибом ткани и выводят аппарат из кишки. После этого вручную накладывают дополнительные серозно-мышечные узловые шелковые швы по всей окружности анастомоза. Дефекте петле кишки, располагающийся в 12-15 см от анастомоза, или ушивают двухрядным швом, или используют для наложения межкишечного анастомоза бок в бок.
Этапы 9, 10 и 11 — те же.
Образ жизни после операции и профилактика осложнений
В послеоперационном периоде пациенту может потребоваться уход и помощь, состоящая во введении обезболивающих препаратов, питательных смесей через зонд, жидкости внутривенно. До того момента, как станет возможным прием пищи через рот, назначаются специальные растворы внутривенно или через зонд, установленный в тонкую кишку. Для восполнения недостающей жидкости проводится инфузионная терапия.
Примерно через 2-3 суток после операции больному предлагают выпить жидкость и попробовать жидкую пищу. Если все благополучно, кишечник начал функционировать, то рацион постепенно расширяется от жидкостей к кашам, протертым блюдам и далее к приему обычной пищи.
Особое значение имеет питание после гастрэктомии. Пациентам, перенесшим операцию, рекомендуется принимать пищу небольшими порциями до 6-8 раз в день, чтобы предупредить вероятность демпинг-синдрома и нарушения пищеварения. От больших объемов еды следует отказаться.
Диета после удаления желудка должна быть щадящей, блюда лучше готовить на пару или отваривать, предпочтительно достаточное количество белка, уменьшение доли жиров и отказ от легкоусвояемых углеводов (сахар, сладости, мед). После удаления желудка из рациона придется исключить пряности, алкоголь, острые и жареные блюда, копчености, соленья, уменьшить потребление соли. Пища должна быть хорошо пережевана, не холодная, но и не горячая.
При нарушении функции кишечника в виде поносов, рекомендуются блюда с рисом, гречкой, а при запорах – чернослив, кисломолочные продукты, свекла в отварном виде. Допускается питье чая, компотов, но количество не должно превышать 200 мл в один прием, а лучше разделить и его на 2-3 части.
Дефицит витаминов и микроэлементов, неизбежно возникающий после удаления желудка, возмещается путем их приема в виде лекарственных препаратов. Обязательно назначается витамин В12, так как при отсутствии желудка не происходит его всасывания, что чревато развитием пернициозной анемии.
Переходить на описанную диету можно спустя месяц-полтора после удаления желудка, но реабилитация обычно занимает около года. Особое значение имеет психологический статус и настроение больного. Так, излишнее беспокойство и мнительность могут привести к длительным неоправданным ограничениям в рационе, как результат – похудание, анемия, авитаминоз. Есть и другая крайность: больной не выдерживает режима, сводит питание к трех- или четырехразовому, начинает есть запрещенные виды продуктов, что влечет нарушение пищеварения и развитие осложнений.
Для ранней активизации и стимулирования функции кишечника необходима хорошая двигательная активность. Чем раньше больной встанет после операции (в пределах разумного, конечно), тем меньше будет риск тромбоэмболических осложнений и тем быстрее наступит выздоровление.
При правильно и своевременно проведенной операции, адекватной реабилитации и соблюдении всех рекомендаций врача, больные после гастрэктомии живут столько же, сколько и все остальные. Многие приспосабливаются к новым условиям пищеварения и ведут вполне активный образ жизни. Хуже дело обстоит у пациентов, которым операцию проводили по поводу рака. Если опухоль выявлена своевременно на ранней стадии, то выживаемость достигает 80-90%, в других случаях этот процент значительно ниже.
Прогноз после удаления желудка, как и продолжительность жизни, зависят от причины, по которой проводилась операция, общего состояния больного, наличия или отсутствия осложнений. Если техника удаления органа не была нарушена, удалось избежать осложнений, не произошло рецидива злокачественной опухоли, то прогноз хороший, но пациенту придется прикладывать максимум усилий, чтобы организм получал необходимые ему вещества в полном объеме, а пищеварительная система, лишенная желудка, не страдала от несбалансированного питания.
Результаты операции
Как и в случае желудочного шунтирования Roux-en-Y, большая часть потери веса достигается в первые 2 года (потеря веса> 70% при ИМТ менее 50). После этого в некоторых случаях происходит восстановление веса и расширение остаточного желудочного мешочка.
В пределах 5 лет отмечена устойчивая потеря веса в районе 50% от избыточного. Лучшие результаты достигаются при хорошем соблюдении диетических и поведенческих рекомендаций.
При правильном рационе питания, регулярных физических упражнениях и хорошими привычками питания пациенты, перенесшие рукавную гастрэктомию, будут чувствовать себя хорошо, и поддерживать хорошую потерю веса.
В метаанализе 2021 года сравнивались среднесрочные и отдаленные результаты по поводу рукавной гастрэктомии и искусственного шунтирования желудка. Был сделан вывод, что в среднесрочной перспективе (2-3 года после операции) две операции имели одинаковые результаты с точки зрения потери избыточного веса и разрешения или улучшения сопутствующих заболеваний.
В отдаленной перспективе (5 лет после операции) пациенты после рукавной гастрэктомии могут частично восстанавливать массу тела за свет растяжения рукавного желудка.
Получить больше информации по возможностям проведения рукавной гастроэктомии в Бельгии можно написав нам или заказав обратный звонок. Мы предоставим вам полную информацию по лечению ожирения в Бельгии. Просто кликните на иконке обратного звонка, и мы перезвоним вам в течение дня.