Доброго времени, многим будет интересно разобраться в своем здоровье и близких, и поведую Вам свой опыт, и поговорим мы о Хронический индуративный панкреатит: причины, симптомы, диагностика и лечение. Скорее всего какие-то детали могут отличаться, как это было с Вами. Внимание, что всегда нужно консультироваться у узкопрофильных специалистов и не заниматься самолечением. Естественно на самые простые вопросы, можно быстро найти ответ и продиагностировать себя. Пишите свои вопросы/пожелания в комменты, совместными усилиями улучшим и дополним качество предоставляемого материала.
Индуративный панкреатит представляет собой воспаление поджелудочной железы, носящее хронический характер. В отличие от других видов, воспалительный процесс протекает медленно, а с момента острого приступа может пройти даже несколько лет. Однако не стоит недооценивать опасность индуративного панкреатита. Осложнения, злокачественные новообразования и кисты – вот, что ждет пациентов при несвоевременном обращении к специалисту и нарушении предписаний врача.
Как проявляется индуративный панкреатит?
Симптоматика зачастую носит приглушенный характер, из-за чего больной просто не подозревает о как таковых нарушениях в работе поджелудочной, списывая недомогания на банальную усталость.
Как правило, после употребления алкогольной продукции и поедания жирной пищи чувствуется тяжесть в желудке. Со временем приступы воспаления органа учащаются, а облегчить неприятные ощущения помогает принятие определенной позы – наклон корпуса вперед. Некоторые отмечают, что им становится лучше в лежащем положении. Ухудшается аппетит, возникают опоясывающие боли.
Причины
Почему развивается индуративный панкреатит? Причины заключаются в неправильном питании. Нерегулярное, бессистемное употребление пищи ведет к сбоям в работе поджелудочной железы. Чаще всего патология дает о себе знать на фоне пристрастия к фастфуду, жирной еде, всевозможным копченостям, продуктам, которые содержат обилие специй и соли.
Прогрессу хронического индуративного панкреатита способствует наличие вредных привычек. Речь идет о регулярном употреблении алкоголя наряду с обилием выкуренных сигарет. Элементы распада спиртного угнетают стабильную работу поджелудочной железы. В сочетании с насыщением тканей никотином происходит разрушение местных структур. Ранее здоровые участки железы заменяются соединительными волокнами.
Индуративный панкреатит нередко возникает на фоне склонности человека к депрессивным состояниям. Затяжные эмоциональные потрясения ведут к угнетению иммунитета. Результатом становится неспособность поджелудочной железы противостоять воспалению.
Что делается для диагностики воспаления?
Диагностика включает в себя ряд исследовательски х манипуляций.
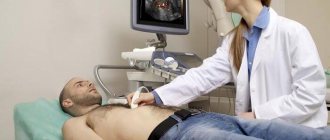
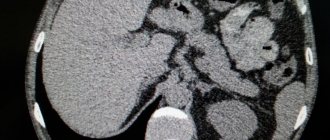
Непосредственное внимание отводится показателям крови и мочи. Обязательным является УЗИ органа. Увеличение железы в размерах и нарушение структуры паренхимы – верные признаки многократных воспалений. Рентген наглядно демонстрирует кальцинаты в поджелудочной, указывающие на запущенность индуративного воспалительного процесса.
О проходимости протоков узнают при помощи эндоскопической панкреатографии. Прибегают в ряде случаев к компьютерной томографии с целью исключения наличия злокачественных новообразований и кист.
Терапия при патологии
Заболевание требует срочной госпитализации человека. В первые дни больному показано голодание и питье минеральной воды без газа. В дальнейшем пациентом соблюдается строгая диета.
Лечение рецидивирующего панкреатита включает в себя прием следующих препаратов:
- антибактериальные средства (“Тетрациклин”);
- анальгетики ненаркотического типа при сильных болях: “Атропин”, “Баралгин”;
- ферментные средства (“Панкреатин”), если у пациента присутствует внешнесекреторная недостаточность;
- витаминотерапия: витамины группы В и А;
- желчегонные лекарства.
Поскольку болезнь проявляется частыми приступами боли, пациентам рекомендован прием спазмолитиков. Соблюдение диеты и отказ от алкоголя уменьшает количество и продолжительность рецидивов заболевания.
Как лечится индуративный панкреатит?
Условно лечение можно подразделить на консервативное и хирургическое.
К первому относят коррекцию питания и прием препаратов по нормализации работы пищеварительной системы:
Упор делается на продукты растительного происхождения, способствующие перевариванию, и ограничении белков и жиров.
Рекомендуется принимать лекарства-спазмо литики и ферментные средства: Папаверин, Креон, Но-шпа, Фестал и пр.
На пользу пойдет санаторно-курорт ная поездка, например, в Ессентуки или иные здравницы, оказывающие поддержку гастроэнтерологи ческой направленности.
Защитную функцию реализуют препараты Фосфалюгель, Альмагель и др.
Операционное вмешательство требуется при непроходимости протоков, кистах или злокачественных новообразованиях , или при наличии постоянных сильнейших болевых синдромов.
Индуративный панкреатит представляет собой воспаление поджелудочной железы, носящее хронический характер. В отличие от других видов, воспалительный процесс протекает медленно, а с момента острого приступа может пройти даже несколько лет. Однако не стоит недооценивать опасность индуративного панкреатита. Осложнения, злокачественные новообразования и кисты – вот, что ждет пациентов при несвоевременном обращении к специалисту и нарушении предписаний врача.
Лечение
Хронический панкреатит лечат как консервативными, так и хирургическими методами. Терапевтическая схема подбирается в зависимости от степени тяжести патологических изменений, частоты обострения, наличия осложнений.
Операция показана при нагноении, закупорке панкреатических протоков, сужении сфинктера Одди, некрозе тканей, псевдокисте поджелудочной железы.
Заместительная терапия
Схема заместительной терапии при панкреатите включает:
- Ферменты животного происхождения (Мезим, Панкреатин, Креон). Снижают активность поджелудочной железы, разгружая ее. Некоторые пациенты считают, что введение искусственных ферментов нарушает функции органа, однако это не так. Прием препаратов положительно воздействует на дальнейшую работу железы.
- Секретолитики (Омез, Омепразол). Снижают выработку желудочного сока, повышая эффективность ферментных препаратов.
- Спазмолитики (Но-шпа, Спазмалгон). Панкреатит сопровождается повышением давления в протоках, из-за чего человек ощущает сильную боль. Препараты расслабляют ткани, устраняя неприятные ощущения.
Но-шпа при панкреатите расслабляет ткани, устраняя неприятные ощущения.
Диета
В период обострения рецидивирующего панкреатита рекомендуется воздерживаться от приемов пищи. После улучшения состояния применяется диета №5. Из рациона исключают кислые фрукты, маринады, жареную и жирную пищу, острые блюда, алкогольные и газированные напитки. Разрешено потреблять свежие овощи, кисломолочные продукты, каши, нежирное мясо. Пищу готовят на пару, варят или тушат.
Питаются небольшими порциями, 5-6 раз в день.
Диагностика
Для постановки диагноза недостаточно осмотра квалифицированного специалиста. С целью постановки наиболее точного диагноза врач назначает пациенту такие лабораторно-инструментальные методы обследования, как:
- Общий анализ крови, в котором отмечается повышение лейкоцитов и СОЭ – показатели, отвечающие за наличие воспалительного процесса в организме;
- Биохимический анализ крови – обращает внимание на себя повышенный уровень амилазы, билирубина, глюкозы;
- Общий анализ мочи – также отмечается увеличение нормального показателя амилазы;
- Копрограмма – оценивается степень переваривания пищевых остатков. Отмечается стеаторея и креаторея – наличие в кале непереваренных жировых и белковых частиц;
- УЗИ органов брюшной полости, особое внимание при котором уделяется непосредственно поджелудочной железе. Ультразвуковое исследование поджелудочной железы позволяет отметить увеличение её размеров, а также изменение в структуре паренхимы (имеет место как фиброзный, так и склерозирующий компонент);
- Эндоскопическая ретроградная панкреатография – проводится оценка диаметра главного желчного протока и степень его проходимости;
- ФГДС (фиброгастродуоденоскопия) – методика, позволяющая оценить внешнюю секреторную функцию органа;
- Рентгенографическое исследование железы, при котором отмечается отложение кальцинатов в органе;
- Холецистохолангиография – оценивается состояние желчного пузыря и его протоков;
- Компьютерная томография – зачастую используется с целью исключения онкологической патологии.
СИМПТОМЫ ХРОНИЧЕСКОГО ПАНКРЕАТИТА
Первые симптомы панкреатита проявляются довольно поздно, когда изменения в тканях органа значительны и необратимы. Течение заболевания носит волнообразный характер – обострения сменяются ремиссиями.
- При обострении хронического панкреатита болевой синдром ярко выражен. Боль локализуется в эпигастральной области, левом подреберье, может быть опоясывающей. Иногда отдает левую лопатку, симулируя приступ стенокардии. Пациент принимает вынужденное положение лежа на боку с приведенными к телу ногами.
- Диспепсия – тошнота, рвота, отрыжка, изжога. Рвота может быть частой, изнуряющей, не приносящей облегчения.
- Экзокринная недостаточность. Вследствие снижения выработки ферментов, нарушаются процессы пищеварения в тонком кишечнике, что способствует размножению патогенной микрофлоры, вздутию живота, метеоризму, поносу, стеаторее (наличию в кале непереваренного жира). Длительное нарушение пищеварения приводит к похудению, гиповитаминозу.
- Эндокринная недостаточность развивается из-за снижения продукции ключевых ферментов углеводного обмена – инсулина и глюкагона, вырабатываемых клетками островков Лангерганса хвостовой части органа. Эндокринная недостаточность отмечается примерно у трети пациентов и проявляется либо гипогликемическим синдромом, либо признаками сахарного диабета.
- Общие симптомы: повышение температуры, слабость, снижение аппетита и веса, бледность с землистым оттенком. Может отмечаться желтушность кожи и склер.
Этиологические и предрасполагающие факторы
В развитии такой патологии пищеварительной системы, как панкреатит особое значение имеют следующие причины:
- Часто возникающие эпизоды острого панкреатита;
- Распространение инфекционных агентов из гастродуоденальной зоны, а также желчевыводящих путей, как при остром панкреатите, так и при других инфекционных и воспалительных заболеваниях.
Помимо четко определенных этиологических факторов, в возникновении данного заболевания играют роль и такие провоцирующие (предрасполагающие) факторы, как:
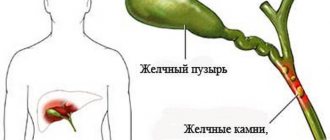
- ЖКБ (желчнокаменная болезнь) – в особенности наличие конкрементов в общем желчном протоке, а также протоке поджелудочной железы;
- Цирроз печени любой этиологии;
- Процесс пенетрации или прободения язвы, локализованной в желудке или двенадцатиперстной кишке, в поджелудочную железу;
- Часто возникающие стрессовые ситуации;
- Атеросклеротическое поражение сосудов;
- Сахарный диабет инсулинозависимый тип, при котором отмечается поражение эндокринных участков поджелудочной железы, ответственных за выработку инсулина;
- Злоупотреблением алкогольными напитками;
- Неправильное и несбалансированное питание: частое переедание, злоупотребление жирной, жареной, копченой пищей.
Рекомендуем прочесть: Кофе — польза и вред для здоровья, состав и влияние на организм человека
Причины и факторы риска
Индуративный панкреатит чаще всего возникает у людей пожилого возраста, к развитию болезни у молодых пациентов приводят следующие факторы:
- Неправильное питание. Нарушению функций поджелудочной железы способствуют нерегулярные приемы пищи, несоблюдение назначенной врачом диеты, употребление жирных, жареных, копченых и соленых блюд.
- Курение, употребление спиртных напитков. Продукты распада алкоголя неблагоприятно сказываются на состоянии железистых тканей, способствуя их разрушению и замещению соединительнотканными волокнами.
- Нарушение кровообращения в брюшной полости.
- Наличие опухолей поджелудочной железы доброкачественного или злокачественного характера.
- Дефицит витаминов и микроэлементов.
- Запущенные формы острого панкреатита.
- Заболевания печени, кишечника, желудка, желчного пузыря (цирроз, злокачественные опухоли, язвенные поражения.
- Депрессивные расстройства, частые стрессы. Способствуют снижению иммунитета, на фоне которого начинают развиваться воспалительные процессы.
Аутоммунная агрессия. Данное патологическое состояние характеризуется выработкой антител, уничтожающих здоровые клетки.
Клиническая картина заболевания
Данная форма панкреатита на начальных этапах своего развития не имеет специфических симптомов, позволяющих поставить верный диагноз только на основании клинической симптоматики. В первое патологический процесс проявляет себя достаточно скрыто и беспокоит больного крайне редко, что затрудняет его диагностику на раннем этапе развития ввиду позднего обращения больного к врачу.
Индуративный панкреатит, как и многие других формы этой болезни, имеет следующие признаки:
- Болезненные ощущения в надчревной области (в зоне эпигастрия), а также справа и слева от нее (в правом и левом подреберьях). Боли носят тупой, распирающий, ноющий характер. Интенсивность их может нарастать во времени и приобретать высокую степень. Боль при данном заболевании имеет особенность: иррадиацию в спину на том же уровне, на котором отмечается в животе (опоясывающий характер боли). Изначально боли могут купироваться приемом лекарственных препаратов, на более поздних стадиях не больному не помогает ни пероральный прием лекарственных средств, ни внутривенное их введение;
- Ощущение тяжести в животе;
- Приступы тошноты с последующей рвотой или без таковой;
- Нарушение стула – диарея или запор;
- Снижение аппетита, порой вплоть до полного его отсутствия;
- Повышение общей температуры тела (чаще субфебрильная);
- Снижение веса;
- Общая слабость и необъяснимое недомогание;
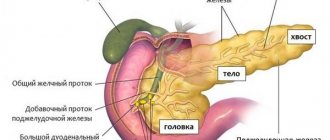
- В случае сдавления общего желчного протока увеличенной головкой железы отмечается желтуха. Степень желтушности кожных покровов и видимых слизистых оболочек определяется степенью закупорки протоков.
Причины и клинические проявления болезни
Рецидивирующая форма панкреатической патологии является заболеванием современного цивилизованного мира. Основная причина непрерывного развития данной патологии заключается в негативном воздействии социальных факторов, таких как алкоголесодержащие напитки и продукты питания с низким уровнем качества, употребление чего способствует систематическому отравлению всего организма человека и чрезмерному уровню активации функционирования поджелудочной. В комплексе все эти факторы провоцируют интенсивное выделение панкреатического секрета, который полностью не успевает израсходоваться в процессах пищеварительного тракта и начинает накапливаться в полости железы, постепенно оказывая разрушительное воздействие на паренхиматозный орган.
Согласно статистическим данным, рецидивирующая форма патологии зачастую развивается у людей мужского пола зрелого и преклонного возраста. Женщины подвергаются данной патологии только после атаки острого приступа панкреатического заболевания железы.
Ребенок в подростковом и менее возрасте также может быть подвергнут развитию данной патологии на фоне наследственной предрасположенности.
Оказать провоцирующее воздействие на развитие болезни может наличие следующих факторов:
- прогрессирующая стадия желчнокаменной патологии,
- травматизация полости живота,
- интоксикация организма,
- развитие хронического инфекционного заболевания,
- стрессовые воздействия.
Клинические признаки патологии в первую очередь, начинают проявляться в виде развития стеатореи, или наличием жировых соединений в каловых массах, обладающих зловонным запахом, жирным блеском и повышенным уровнем липкости.
Нарушение процессов по оттоку желчи в организме пациента на фоне развития патологии, зачастую ведет к образованию желтушности кожных покровов. После чего, начинают проявляться болезненные ощущения, обладающие иррадиирущим характером с постепенной отдачей в область спины, лопаток и эпигастральную зону. Также наблюдаются:
- усугубление общего самочувствия больного,
- развитие диареи, запоров и метеоризма,
- регулярное чувство тошноты и рвота,
- систематичное снижение массы тела,
- повышенный уровень слюноотделения.
Стоит отметить, что рецидив хронической патологии поджелудочной железы может быть вызван эмоциональным перенапряжением, а приступы боли могут сопровождать человека, как на протяжении 3-5 часов, так и в течение 5-6 дней.
Последствия
При отсутствии должного лечения или же при поздно диагностированном заболевании, возможно развитие следующих осложнений индуративного панкреатита:
- Появление и разрастание кист поджелудочной железы;
- Появление доброкачественных или злокачественных новообразований органа;
- Осложнения гнойного характера: абсцессы железы, перитонит, сепсис;
- Холестаз – нарушение оттока желчи;
- Кишечная непроходимость;
- Тромбоз селезеночной вены и др.
Для постановки диагноза недостаточно осмотра квалифицированного специалиста. С целью постановки наиболее точного диагноза врач назначает пациенту такие лабораторно-инструментальные методы обследования, как:
Индуративный панкреатит острого и хронического характера течения
Регулярное влияние на организм человека стрессовых ситуаций в комбинации с несбалансированным питанием, чрезмерным уровнем употребления спиртосодержащей продукции, табакокурением и безответственным отношением к состоянию здоровья зачастую становятся причиной развития многих патологических процессов, поражающих органы пищеварительного тракта.
Одной из многих разновидностей таких патологий является индуративный панкреатит. В материалах представленной статьи рассмотрим подробнее, как проявляется хронический индуративный панкреатит и что это за патология, ее причины развития, методы лечения, а также возможные последствия и профилактические мероприятия, направленные на предупреждение осложнений.
Что такое индуративный панкреатит
Хронический индуративный панкреатит, имеющий код по мкб 10 К86.0, является следствием неоднократно перенесенного острого приступа панкреатического поражения поджелудочной железы, характеризующийся обызвествлением тканевых структур поджелудочной, или развитием фиброза тканей и нарушением проходимости в полости панкреатических протоков.
Данный вид патологии имеет довольно медленный характер развития и может проявиться спустя несколько лет, после «атаки» на поджелудочную, острым панкреатическим приступом.
Прогрессирующая стадия болезни имеет высокий уровень опасности, несвоевременное его лечение имеет неблагоприятные прогнозы дальнейшего его течения и может стать первопричиной образования кистозного поражения слизистых поверхностей железы, а также развития опухолевидного новообразования.
Причины заболевания и предрасполагающие факторы
Причиной развития данной разновидности патологического процесса, поражающего паренхиматозный орган, может стать наличие следующих предрасполагающих факторов:
- не сбалансированное и хаотичное питание,
- частое приготовление блюд с высоким процентом жирности и соли,
- атака острого панкреатического приступа в полости железы,
- злоупотребление алкогольными напитками,
- прогрессирующая стадия желчнокаменной болезни,
- заболевания желудка и 12-ти перстной кишки.
Более того, причиной возникновения и прогрессирования индуративной формы панкреатического поражения органа, может являться депрессия, хронического типа, а также резкое снижение иммунитета, на фоне чего может начать развиваться воспалительная патология.
Такой отдел медицинских наук, как патоморфология, не до конца еще изучил механизмы воздействия психосоматических факторов развития индуративной формы панкреатического заболевания железы, поэтому их подробно рассматривать не стоит.
Симптомы и проявления патологии
Острый индуративный панкреатит, как и его хронический тип развивающегося поражения имеют схожую симптоматику с морфологией острой формы обычного воспалительного процесса в полости поджелудочной железы и проявляются следующим образом:
- периодическое ощущение тошноты, вызывающее обильную рвоту, не приносящую в итоге никакого облегчения в общем самочувствии,
- появление запоров, поноса, общего нарушения стула и газообразования,
- пожелтение кожных покровов,
- острое чувство болезненности в эпигастральной зоне с постепенной иррадиацией в зону спины и желудка,
- повышенный уровень температуры тела до субфебрильных границ,
- чувство тяжести в области желудка,
- снижение массы тела и потеря аппетита.
При развитии индуративного панкреатического заболевания пациенты претерпевают низкую работоспособность, чувство вялости и болезненности после еды. Возрастает риск развития такой патологии, как сахарный диабет.
Нередко случается, что на фоне общих симптоматических проявлений лечащий врач может поставить диагноз острого панкреатита. Поэтому, для постановки точного диагноза необходимо пройти весь курс диагностических процедур и сдать все необходимые анализы. Запущенная форма индуративного панкреатита может привести к образованию псевдотуморозного поражения железы.
Диагностические процедуры
Для наиболее точного выявления общего состояния паренхиматозного органа и постановки правильного диагноза назначаются следующие разновидности диагностических процедур:
- Ультразвуковая диагностика необходима для визуализации структурных особенностей паренхимы, а также выявления развития возможных уплотнений.
- КТ проводится при подозрении на развитие поджелудочного опухолевидного новообразования.
- При развитии сильных осложнений патологии назначается рентгенологическое исследование брюшной полости, позволяющее выявить все проблемы пораженного органа и обнаружить наличие кальцинатов в полости железы.
- Эндоскопическое исследование необходимо для оценки степени закупорки панкреатических протоков, обнаружения конкрементов и кистозного поражения органа, а также для определения размеров развивающихся уплотнений.
Наиболее информативным считается именно комплексный тип обследования, позволяющий врачу оценить состояние пораженного органа с разных ракурсов и правильно определить тип патологии.
Лечение
Лечение индуративной формы панкреатического поражения поджелудочной железы может проводиться двумя методами:
- при помощи медикаментозных макропрепаратов и микропрепаратов,
- методом хирургического вмешательства.
Медикаментозные средства
Основу медикаментозной терапии составляет прием следующих лекарственных препаратов:
- средства спазмолитического спектра действия, такие как папаверин и но-шпа,
- ферментативные препараты, в виде Креона, Панкреатина, Фестала и Метионина,
- при повышенном уровне кислотности желудочного сока назначается прием антацидных средств лечения, таких как фосфалюгель и альмагель,
- блокаторы гистаминового H-рецептора в виде ранитидина, циметидина и фамотидина,
- витаминные комплексы, в особенности группы В.
Важную роль имеет соблюдение специального диетического рациона питания и лечение в санаториях с гастроэнторологической направленностью.
Диета при заболевании
Соблюдение правильного диетического рациона питания будет залогом успешного проведения медикаментозного лечения, поэтому из ежедневного рациона рекомендуется полностью устранить употребление блюд, способствующих оказанию раздражающего воздействия на слизистые поверхности паренхиматозных органов и провоцирования воспалительных процессов. Среди таких продуктов питания особым уровнем негативного воздействия обладают:
- полукопченые и копченые продукты питания,
- жареные блюда,
- продукты с высоким уровнем остроты и соли,
- газированная вода и алкоголесодержащие напитки,
- консервированные продукты.
Предупредить рецидив патологии поможет употребление настоев и отваров на основе лекарственных трав: фиалки, ромашки, зверобоя, бессмертника и шиповника.
Но, стоит отметить, что применение народных средств лечения необходимо предварительно согласовывать с лечащим врачом.
Последствия и профилактика осложнений
При несоответствующем лечении либо при его отсутствии индуративный панкреатит может стать первопричиной развития и прогрессирования следующих разновидностей осложнений:
- образования кист на стенках паренхиматозного органа,
- формирования доброкачественной либо злокачественной опухоли,
- развитие перитонита, абсцесса либо сепсиса,
- патологическое нарушение процессов оттока желчи, именуемое как холестаз,
- непроходимость кишечника,
- образование тромбоза селезеночных вен и т.д.
Запущенная история болезни, характеризующаяся максимальным уровнем поражения железы, может стать причиной инвалидности пациента.
В виде профилактических мероприятий направленных на предупреждение развития вышеуказанных осложнений необходимо соблюдать предписанную диету со столом №5, отказаться от вредных привычек и вести здоровый образ жизни с максимальным исключением стрессовых ситуаций.
Источник: https://mfarma.ru/pankreatin/indurativnaya-hronicheskaya-forma-pankreatita
Лечение хронического воспаления
Если диагностика панкреатита выявила хроническую форму заболевания, то больным могут быть назначены различные лекарственные средства: ферментные препараты на основе панкреатина («Мезим», «Фестал», «Креон»), антибиотики («Абактал», «Амоксиклав», «Сумамед») и др. В некоторых случаях (например, при сформированной псевдокисте) требуется малоинвазивное (чрескожное) дренирование или оперативное вмешательство.
Важную роль играет питание. При обострении недуга на 1-2-й день больным запрещается что-либо есть. Можно лишь пить жидкость (1-1,5 л в сутки): некрепкий чай, щелочную минеральную вода без газа, отвар шиповника (1-2 стакана). На 2-3-й день разрешается принимать пищу. Допускаются слизистые супы, жидкие протертые молочные коши, овощные пюре, кисели из фруктового сока.
В периоды ремиссий нужно придерживаться следующих советов:
- Готовить пищу на пару, в протертом виде или запекать в духовке. Исключить жиры в чистом виде из рациона и ограничить поваренную соль до 6 г в сутки.
- Принимать пищу небольшими порциями 5−6 раз в день. Рекомендуемая температура горячих блюд – не выше 57−62 градусов, холодных – не менее 15−17 градусов.
- Исключить из рациона кислые, острые, пряные и консервированные продукты, горох и бобы, грибы, газированные и алкогольные напитки, квас, кислые фруктовые соки, сдобные хлебобулочные изделия. Сливки и сметана допускаются в небольших количествах в блюдах.
Диета при хроническом индуративном панкреатите
Существенно замедлить прогресс патологии дает возможность правильное питание. Строгое соблюдение особой диеты позволяет привести в норму функционирование органов пищеварения, снизить концентрацию глюкозы в структуре крови. Обязательным условием для плодотворной борьбы с развитием заболевания выступает исключение из рациона сладкой пищи, различного рода копченостей, кислых овощей и фруктов, газированных напитков, консервации.
Диета при панкреатите поджелудочной железы, примерное меню:
- Завтрак – каши, приготовленный на паровой бане омлет, несладкий чай, небольшой ломтик сыра.
- Обед – постный овощной суп, отварное филе птицы, умеренно сладкий фруктовый кисель.
- Полдник – нежирный творог или йогурт, несладкий бисквит.
- Ужин – картофельное либо кабачковое пюре, тушеное рыбное филе, котлеты, приготовленные на пару, фруктовый компот.
Пожилым людям предлагается несколько иная диета при панкреатите поджелудочной железы. Примерное меню включает постный суп на основе куриного филе к завтраку. На обед к столу подают ленивые вареники с нежирным творогом, печеные яблоки или груши, морковное суфле. Вечером рекомендуется употреблять овощные супы-пюре. Соблюдение такой диеты связано с замедленным метаболизмом в организме пожилых людей и склонностью к запорам.
Признаки острого воспаления
Боль в эпигастральной области – симптом, указывающий на острый панкреатит. Дифференциальная диагностика при наличии этого признака проводится незамедлительно, ведь болевые ощущения зачастую оказываются настолько сильными, что люди не могут спокойно лежать и сидеть. Лишь после проведения диагностики и постановки точного диагноза специалисты могут предпринимать какие-либо меры для облегчения состояния пациентов.
Еще один частый признак острого воспаления поджелудочной железы – это рвота, в большинстве случаев являющаяся многократной. Она не приносит облегчения больным людям. Их состояние из-за рвоты только ухудшается. К другим симптомам острого панкреатита относят:
- бледность кожных покровов, акроцианоз (приобретение кожей синюшной окраски);
- вздутие живота;
- задержку газов, стула;
- резкую слабость.
Диагностика патологии
Рецидивирующая форма панкреатической патологии диагностируется довольно просто и практически всегда с получением точных результатов и постановкой правильного диагноза. Основные диагностические процедуры:
- УЗИ, способствующее визуализации неоднородности структурного строения железы, посредством обнаружения кальцинатов, а ее увеличения в размерах.
- Проведение фиброгастроскопии позволяющее оценить состояние желудка и 12-ти перстной кишки.
- КТ диагностика, позволяющая выявить патологические изменения в области паренхимы железы, а также их интенсивность развития и объемы поражения паренхиматозного органа.
- При помощи мрт диагностики проводится оценка состояния панкреатических протоков.
Также назначается сдача анализов крови на биохимическое исследование и каловых масс на проведение копрологического исследования.
Опасность реактивного панкреатита
Хронический панкреатит приводит к появлению сахарного диабета.
Воспаленная поджелудочная железа не может в полной мере выполнять свои функции. Орган вырабатывает и проводит пищеварительные ферменты, которые отвечают за метаболизм и обмен веществ.
Если происходит сбой, то весь желудочно-кишечный тракт не способен расщеплять поступающие продукты на жиры, белки и углеводы.
Когда ферменты перестают поступать, то двенадцатиперстная кишка начинает постепенно переваривать свои мягкие ткани, которые приводят к полной деструкции (разрушению) и возникновению язв. При реактивном панкреатите снижается функциональность печени и почек.
Хроническое заболевание в частых случаях приводит к появлению сахарного диабета, а затем к атеросклерозу и к сосудистым заболеваниям. Если вовремя не диагностировать реактивный панкреатит, то есть риск осложнения заболевания.
Острая форма панкреатита может перерасти к инфицированному и гнойному панкреонекрозу (разложение мягких тканей и клеток поджелудочной железы, а также их омертвление и некроз).
Лечение патологии
В зависимости от течения и запущенности, заболевание может подвергаться следующим типам лечения:
Хронический индуративный панкреатит практически неизлечим. Поэтому основной целью лечения является улучшение общего состояния пациента и профилактика обострения заболевания. самым главным моментом, на который в первую очередь обращается внимание, является коррекция питания и разработка диеты. В меню нужно добавить фрукты и овощи, которые способствуют улучшению выделительной функции желудочно-кишечного тракта.
Лекарственные препараты используются для снятия болевых ощущений. Обычно применяют спазмолитики и обезболивающие. Для восстановления поджелудочной железы успешно используют ферментативные средства, с помощью которых не только улучшается переваривание пищи и происходит разгрузка поджелудочной железы, но и усиливается положительное влияние на общее функционирование её железистых элементов.
Хирургическое лечение показано при таких осложнениях, как:
- Нарушении оттока желчи по главному желчному протоку;
- Наличии опухолевидных образований, активно разрастающихся кистах;
- Выраженный некупирующийся фармацевтическими препаратами болевой синдром;
- Неэффективность консервативной терапии.
При отсутствии должного лечения или же при поздно диагностированном заболевании, возможно развитие следующих осложнений:
- Появление кисты поджелудочной железы;
- Появление доброкачественных или злокачественных новообразований, которые приводят к инвалидности;
- Осложнения гнойного характера: абсцессы, перитонит, сепсис;
- Холестаз – нарушение оттока желчи;
- Кишечная непроходимость;
- Тромбоз селезеночной вены.
Хронический панкреатит: классификация МКБ 10
Данная классификация является современной и самой широко используемой на сегодня. Согласно данной классификации Всемирная Организация Здравоохранения каждые десять лет вносит в список новые заболевания, сюда также входит и хронический панкреатит. Классификация современная дает каждой болезни свой шифр, поэтому даже если врач не понимает иностранный язык, используя этот шифр, он сможет понять, о каком именно заболевании идет речь.
Рекомендуем прочесть: Ттг после менопаузы
Так вот, согласно такой классификации хронический панкреатит имеет две формы:
- форма алкогольного происхождения;
- другие формы данной патологии.
После оказания первой помощи необходимо незамедлительно вызвать врача. Человек должен быть госпитализирован в стационар. В больнице сразу же проводится ультразвуковая диагностика острого панкреатита. После установления точного диагноза назначаются анальгетики («Баралгин», «Анальгин») с целью подавления болевых ощущений.
Последствия и профилактика осложнений
При несоответствующем лечении либо при его отсутствии индуративный панкреатит может стать первопричиной развития и прогрессирования следующих разновидностей осложнений:
- образования кист на стенках паренхиматозного органа,
- формирования доброкачественной либо злокачественной опухоли,
- развитие перитонита, абсцесса либо сепсиса,
- патологическое нарушение процессов оттока желчи, именуемое как холестаз,
- непроходимость кишечника,
- образование тромбоза селезеночных вен и т.д.
Запущенная история болезни, характеризующаяся максимальным уровнем поражения железы, может стать причиной инвалидности пациента.
В виде профилактических мероприятий направленных на предупреждение развития вышеуказанных осложнений необходимо соблюдать предписанную диету со столом №5, отказаться от вредных привычек и вести здоровый образ жизни с максимальным исключением стрессовых ситуаций.
- Маев И.В., Казюлин А.Н., Кучерявый Ю.А. Хронический панкреатит. М. «Издательство «Медицина», 2005 г. стр. 504.
- Минушкин О.Н. Хронический панкреатит: некоторые аспекты патогенеза, диагностики и лечения. Consilium medicum. 2002 г. №1, стр. 23–26.
- Маев И. В., Кучерявый Ю. А., Андреев Д. Н., Дичева Д. Т., Гуртовенко И. Ю., Баева Т. А. Хронический панкреатит: новые подходы к диагностике и лечению. Учебно-методическое пособие для врачей. Москва: ФКУЗ «ГКГ МВД России», 2014 г.
- Маев И. В., Кучерявый Ю. А., Андреев Д. Н., Дичева Д. Т., Гуртовенко И. Ю., Баева Т. А. Хронический панкреатит: новые подходы к диагностике и лечению. Учебно-методическое пособие для врачей. Москва: ФКУЗ «ГКГ МВД России», 2014 г.
- Хазанов А.И., Васильев А.П., Спесивцева В.Н. и соавт. Хронический панкреатит, его течение и исходы. М.: Медицина, 2008 г.
источник
Как лечится заболевание?
Увеличение железы и изменение структуры паренхимы определяется при помощи ультразвукового исследования. Результаты компьютерной томографии помогут дифференцировать хронический панкреатит от опухоли и определить диагноз при кистах поджелудочной железы.
Больному могут назначить рентгенологическое исследование, благодаря чему можно выявить наличие кальцинатов (камней). Если камни обнаружили, это значит, что индуративный панкреатит находится в запущенной стадии. С помощью эндоскопической панкреатографии специалист изучает диаметр главного панкреатического протока и его проходимость, исключает образование кисты и опухоли.
Лечение может быт следующее:
Если с пищеварительной системой есть проблемы, то лечащий врач дополнительно назначает лекарственные средства, которые улучшают работу пищеварения – Алмагель, Фосфалюгель. Консервативное лечение подразумевает ведение здорового образа жизни и соблюдение правильного питания. Нужно есть низкокалорийную пищу и отказаться от алкогольной продукции.
Если лечащий врач примет такое решение, то в терапии применяются обезболивающие средства, действие которых направлено на снятие спазма. Такие лекарства улучшают выработку ферментов, поскольку нарушение работоспособности железы затрудняет этот процесс. В том случае если все методы и средства при консервативном лечении не принесли ожидаемого положительного эффекта, то лечащий врач вынужден проводить оперативное вмешательство. Его основной целью является добиться проходимости в главном протоке железы.
Вопрос о хирургическом вмешательстве чаще всего нельзя решить однозначно.
Операция необходима, если консервативное лечение на протяжении нескольких лет не дает положительных результатов.
В первую очередь необходимо определить фактор этиологии заболевания, стадию и изменение систем пораженного органа. Хирургическое вмешательство назначают при запущенных формах болезни, которые проявляются желтухой, образованием кисты, а также при заболеваниях, развивающиеся на фоне язвенной болезни, колита и гастрита.
Противопоказанием к операции является сахарный диабет, метаболические расстройства, а также декомпенсированные механизмы адаптации у людей пожилого возраста. Когда назначают хирургическое лечение, следует помнить о его ограниченных возможностях. Нужно учитывать риск операции и опасность болезни. Перед проведением хирургического вмешательства необходимо выявить индивидуальные особенности больного.
Хирургическое лечение направлено на достижение следующих целей:
- выявление и последующее устранение первопричины болезни;
- устранение болевого синдрома;
- нормализация оттока панкреатического сока и желчи в кишечник.
Хирургическое лечение индуративного панкреатита назначается при нарушении проходимости панкреатического протока, при появлении кальциноза и кисты в поджелудочной железе, при панкреатите с ярким болевым синдромом, который приводит к снижению работоспособности. Коррекция необходима при выявлении патологий желчного пузыря.
Диагностика и комплексная терапия при рецидивирующем состоянии
Помимо стандартного диагностического обследования, которое включает в себя ультразвуковое сканирование (УЗИ) органов брюшной полости и компьютерную томографию, необходимо определить функциональное состояние экзокринной системы органа пищеварения. Обязателен лабораторный анализ экскрементов (копрограмма) — микроскопическое исследование на предмет выявления непереваренной пищи. Оценочное состояние экзокринной системы поджелудочной железы позволяет определить дальнейшие действия по эффективности заместительной ферментной терапии и подобрать соответствующую программу комплексного медицинского воздействия.
Лечение хронического рецидивирующего панкреатита требует индивидуального подхода к каждому больному, так как следует учитывать возрастные, половые и физиологические особенности пациента. К общей схеме комплексного лечения можно отнести лечебное голодание в первые 2-4 дня стационарного лечения и строгую диету в последующие дни. Наиболее распространённым и рациональным является диетическое питание по методике М. И. Певзнера (диета №5). Диета была разработана автором в середине XX столетия и пользуется популярностью в наши дни.
Важно! Диетический стол № 5 – это оптимальное количество органических компонентов (белков, жиров и углеводов), которые необходимы человеку по его физиологическим потребностям при заболеваниях органов пищеварительной системы, печени, жёлчного пузыря и желчевыводящих протоков при любых стадиях обострения.
Суточная энергетическая ценность употребляемых продуктов не должна превышать 2000-2500 ккал. Ежедневной нормой потребления органических веществ принято считать:
- углеводы – 250-350 г;
- жиры – 70-80 г;
- белки – 90-100 г.
Правильное питание — залог успешного лечения панкреатита
Все продукты питания должны быть термически обработаны, то есть запечены в духовке или отварены. Рекомендуемое суточное число приемов пищи должно быть не менее 5-6 раз. Традиционной схемой медикаментозного лечения, является диагностический стандарт № 125 от 17 апреля 1998 года, разработанный Министерством здравоохранения Российской Федерации, который предусматривает применение фармакологических лекарственных средств. Тактика терапевтического воздействия следующая:
- В случае хронического или острого течения заболевания необходима срочная и непрерывная аспирация панкреатического сока, а также внутривенное введение фармакологических препаратов, обеспечивающих секреторное снижение желудочного содержимого. К таковым относятся Ранитидин, Фамотидин и другие фармакологические комбинации.
- При необходимости во избежание гиповолемического шока больному вводится определённое количество инсулина.
- Для подавления желудочной и панкреатической секреции и для купирования болевого синдрома вводятся ингибиторы: Рабепразол, Омепразол, Эзомепразол и другие фармакологические лекарственные препараты.
- Ферментная токсемия, определяющая степень тяжести заболевания, устраняется форсирующими дозами диуретиков: Маннитол, Лазикс и прочие препараты.
Кроме этого, необходимо обеспечить снижение кровяного давления в желчевыводящей протоковой системе поджелудочной железы. Достигается это с помощью миотропных спазмолитиков (Мебеверин, Дротаверин и пр.) и холиблокаторов (Платифиллин, Гастроцепин и пр.). Все дальнейшие действия по медикаментозному лечению должны быть направлены на восстановление панкреатического секрета и качественное обеспечение оттока в желчевыводящих каналах. При необходимости применяется антибактериальная терапия. Показанием к оперативному вмешательству служит несостоятельность фармакологической коррекции органа пищеварения.
При рецидивирующем панкреатите необходимо принимать комплекс медикаментов
Провоцирующие факторы
При этом не только перечисленные выше факторы способствуют появлению патологии. Спровоцировать фиброз поджелудочной железы способны:
- желчекаменная болезнь;
- цирроз печени на любой стадии развития;
- пенетрация или прободение язвы 12-перстной кишки или желудка;
- атеросклероз сосудов;
- инсулинозависимый сахарный диабет;
- курение и употребление алкоголя;
- неправильное (несбалансированное) питание.
Кроме того, вызвать индуративный панкреатит могут частые и интенсивные стрессы.
Попав в больницу с предварительно поставленным диагнозом острого воспалительного процесса в поджелудочной, обнаруживается, что болезнь уже давно протекает в хронической форме.
Индуративный панкреатит: причины, симптомы, лечение, диета
Индуративный панкреатит возникает вследствие воспалительных процессов, которые поражают ткани поджелудочной железы. Заболевание носит хронический характер. Развитие патологии происходит медленно.
Временной отрезок между отдельными приступами недуга может составлять несколько лет.
Несмотря на преимущественно вялотекущий характер патологии, нарушение работы поджелудочной железы скрывает в себе повышенную опасность для здоровья.
Причины
Почему развивается индуративный панкреатит? Причины заключаются в неправильном питании. Нерегулярное, бессистемное употребление пищи ведет к сбоям в работе поджелудочной железы. Чаще всего патология дает о себе знать на фоне пристрастия к фастфуду, жирной еде, всевозможным копченостям, продуктам, которые содержат обилие специй и соли.
Прогрессу хронического индуративного панкреатита способствует наличие вредных привычек. Речь идет о регулярном употреблении алкоголя наряду с обилием выкуренных сигарет.
Элементы распада спиртного угнетают стабильную работу поджелудочной железы. В сочетании с насыщением тканей никотином происходит разрушение местных структур.
Ранее здоровые участки железы заменяются соединительными волокнами.
Индуративный панкреатит нередко возникает на фоне склонности человека к депрессивным состояниям. Затяжные эмоциональные потрясения ведут к угнетению иммунитета. Результатом становится неспособность поджелудочной железы противостоять воспалению.
Симптоматика
Симптомы индуративного панкреатита схожи с признаками развития острых воспалительных процессов в структуре печени. Как показывает клиническая статистика, на фоне недуга в половине случаев формируется сахарный диабет. Неприятность наблюдается по причине угнетения тканей, выполняющих эндокринные функции, в частности ответственных за синтез инсулина.
Клиническая картина заболевания индуративный панкреатит заключается в следующем:
- Регулярные приступы тошноты, которые вызывают отхождение обилия рвотных масс. Освобождение желудка от слабо переваренной пищи не приносит облегчения. Плохое самочувствие наблюдается в течение всего дня.
- Развитие запоров, поноса. Дает о себе знать общее нарушение стула. Больному приходится страдать от повышенного газообразования.
- Опоясывающая боль тупого характера в области поджелудочной железы. Дискомфорт постепенно перемещается в зону подреберья, под лопатку, отдает в спину. Ощущается тяжесть в желудке.
- Отмечается заметная потеря веса тела. Проблема возникает на фоне сознательного отказа от пищи. Действие обусловлено страхом перед формированием новых приступов невыносимой боли.
- После приема пищи человек нередко ощущает общую слабость, страдает от вялого тонуса, повышения температуры. Неприятности отражаются на снижении работоспособности.
Формы заболевания
Врачи выделяют несколько видов индуративного панкреатита.
Легкая форма течения недуга отличается едва заметными сбоями в функционировании поджелудочной железы. Человек практически не ощущает дискомфорт в области пищеварительных органов. Обострения, сопровождающиеся затяжными приступами боли и расстройствами желудка, отмечаются несколько раз в год.
Развитию средней формы индуративного панкреатита сопутствует более высокая частота обострений. Испытывать страдания доводится по паре раз в течение каждого сезона. Болевые ощущения носят выраженный, длительный характер.
Патология в тяжелой форме сопровождается непрерывными рецидивами. Каждый раз болевые ощущения становятся острее. Отмечаются серьезным сбои в работе поджелудочной железы, что самым негативным образом сказывается на самочувствии и состоянии всего организма.
Диета при хроническом индуративном панкреатите
Существенно замедлить прогресс патологии дает возможность правильное питание.
Строгое соблюдение особой диеты позволяет привести в норму функционирование органов пищеварения, снизить концентрацию глюкозы в структуре крови.
Обязательным условием для плодотворной борьбы с развитием заболевания выступает исключение из рациона сладкой пищи, различного рода копченостей, кислых овощей и фруктов, газированных напитков, консервации.
Диета при панкреатите поджелудочной железы, примерное меню:
- Завтрак – каши, приготовленный на паровой бане омлет, несладкий чай, небольшой ломтик сыра.
- Обед – постный овощной суп, отварное филе птицы, умеренно сладкий фруктовый кисель.
- Полдник – нежирный творог или йогурт, несладкий бисквит.
- Ужин – картофельное либо кабачковое пюре, тушеное рыбное филе, котлеты, приготовленные на пару, фруктовый компот.
Пожилым людям предлагается несколько иная диета при панкреатите поджелудочной железы. Примерное меню включает постный суп на основе куриного филе к завтраку.
На обед к столу подают ленивые вареники с нежирным творогом, печеные яблоки или груши, морковное суфле. Вечером рекомендуется употреблять овощные супы-пюре.
Соблюдение такой диеты связано с замедленным метаболизмом в организме пожилых людей и склонностью к запорам.
Диагностика
Действенным методом для постановки правильного диагноза выступает ультразвуковое исследование. По итогам мероприятия врачи получают возможность обнаружить патологические изменения в структуре тканей поджелудочной железы.
В ходе обследования больному нередко предписывают выполнение рентгена. Такая диагностика позволяет заметить участки тканей, где происходит концентрация кальция. Признак выступает свидетельством эндокринных сбоев и говорит о предпосылках к формированию патологии.
Медикаментозная терапия
В целях лечения индуративного панкреатита врачи назначают прием таких фармакологических средств:
- «Но-Шпа», «Папаверин» – оказывают спазмолитическое действие на ткани поджелудочной железы.
- «Альмагель», «Фосфалюгель» – биологически активные вещества в составе средств снижают уровень кислотности желудочных секретов.
- «Фестал», «Креон», «Метионин», «Панкреатин» – компоненты препаратов выступают источниками незаменимых ферментов, которые требуются для нормальной работы поджелудочной железы.
- Витаминные комплексы – способствуют общему укреплению организма и поддержанию иммунитета.
Народные методы лечения
Избежать возникновения рецидивов приступов индуративного панкреатита позволяет употребление следующего средства.
Берут по столовой ложке измельченного сушеного сбора зверобоя, одуванчика, спорыша, цветков фиалки и рылец кукурузы. Ингредиенты заливают литром кипятка. Состав проваривают на малом огне в течение получаса.
Лекарству дают настояться 10-15 минут. Жидкость сцеживают и употребляют в теплом виде по стакану перед каждой трапезой.
Избавиться от характерного дискомфорта при развитии заболевания дает возможность прием настойки золотого уса. Используют крупный корень целебного растения.
Сырье мелко нарезают, укладывают в стеклянную банку и заливают крепким алкоголем в количестве 200-250 мл. Средство закупоривают крышкой, после чего отправляют настаиваться в темное место на 2 недели.
Готовое лекарство употребляют по 10 капель после еды.
Хирургическое вмешательство
Если медикаментозная терапия и народное лечение заболевания не дает результат, врачи прибегают к операционному способу устранения проблемы. Используются следующие методики:
- Стентирование – в структуру поджелудочной железы внедряют сетчатый каркас, благодаря которому улучшается проходимость местных протоков.
- Резекция – ампутируют некротические участки тканей, убирают скопления кальция, иссекают новообразования злокачественного характера.
- Холецистэктомия – частично удаляют желчный пузырь, если имеет место полная закупорка протоков органа.
Профилактика
Заболевание относится к категории хронических патологий, которым сопутствуют периодические обострения. В случае индивидуальной склонности к развитию панкреатита требуется соблюдение ряда профилактических мер.
Избежать возникновения неприятных симптомов дает возможность регулярное, рациональное питание наряду с ведение здорового образа жизни.
Узнать о продуктах, которые способны провоцировать возникновение недуга, позволяет консультация опытного врача.
Нужно понимать, что индуративный панкреатит выступает серьезным заболеванием, которое невозможно полностью излечить. Поэтому людям с повышенной кислотностью пищеварительных соков и слабой поджелудочной железой крайне важно вести правильный образ жизни, исключив максимальное количество факторов риска.
Источник: https://FB.ru/article/427723/indurativnyiy-pankreatit-prichinyi-simptomyi-lechenie-dieta
Классификация острого панкреатита
Клиницисты разделяют классификацию панкреатита с острым течением по определенным характеристикам.
По степени тяжести болезни:
- Легкая.
- Средняя.
- Тяжелая форма.
При легком течении болезни, непродолжительные обострения могут возникать 1-2 раза в год. Купировать болевые признаки можно при помощи обезболивающих препаратов.
При средней степени тяжести, обострения могут возникать от 3 до 4 раз в год. Отметим, что признаки обострения способны протекать с типичным длительным болевым синдромом. У больного при средней степени тяжести, отмечается панкреатическая гиперферментемия, креаторея, аменорея, а также стеаторея.
Рекомендуем прочесть: Овуляция на 11 день цикла норма ли это
При тяжелом течении, возникают признаки обострения часто, для которых характерно длительное течение. Болевой синдром носит ярко выраженное течение, у больного возникает понос, резко теряется масса тела, возникают нарушения со стороны внешнесекреторной функции ПЖ.
Клиницисты разделяют классификацию панкреатита с острым течением по определенным характеристикам
Если своевременно не оказать помощь больному, то есть риск возникновения серьезных осложнений. Например: возникает частичный стеноз 12-перстной кишки, за счет увеличения головки ПЖ, отмечается обтурация холедоха, образуются псевдокисты.
Рекомендации от Еленой Малышевой в спецвыпуске «Жить здорово!», как побороть пакреатит при помощи исцеляющих воздействии природных средств.
Дополнительно острый панкреатит разделяют по масштабу, а также по характеру поражения. Всего насчитывается 5 видов:
- Отечный острый.
- Стерильно пенкреонекроз.
- Инфицированное течение болезни.
- Образование панкреатогенного абсцесса.
- Образование при остром панкреатите псевдокист.
Классификация острого течения болезни обширная. Поэтому врачи дополнительно разделяют на причинную классификацию. Например:
- Пищевая причина.
- Билиарная.
- Гастрогенная, а также ишемическая.
- Инфекционная или токсико-аллергическая причина возникновения острого панкреатита.
- Травматическая.
- Врожденная.
Что касается клинической формы острого панкреатита, то различают на интерстициальную, при котором происходит отек поджелудочной железы, а также часто отекает клетчатка. Вторая клиническая форма – некротическая, заболевание протекает с сильным воспалением, и часто возникают осложнения.
В медицинской практике существуют виды панкреатита, определенная классификация панкреатита, которую врач в дальнейшем использует для того, чтобы правильно поставить диагноз, определить степень тяжести и форму заболевания.
Особенности протекания болезни
Двумя основными провоцирующими факторами заболевания являются злоупотребление алкоголем и неправильный режим питания. Нередко причиной болезни служат следующие патологии:
- травмы брюшной полости;
- стресс;
- камни в желчном пузыре;
- отравления;
- интоксикации организма в хронической форме;
- курение.
Диагностика выявляет недуг в 60% случаев. Он подразделяется на острую и хроническую формы. Если симптоматика заболевания возникает в первые полгода после начала его течения, то диагностируется острая форма. Болезнь, проявившаяся по истечении 6 месяцев с момента появления ее первых признаков, относится к хронической форме.
Хронический рецидивирующий панкреатит связан с частыми периодами ремиссии и обострений у больного. При этом симптоматика выражена в форме холестаза, при котором значительно снижается поступление желчи в двенадцатиперстную кишку.
Обострения заболевания длятся по-разному с учетом особенностей отдельно взятого человека. Общая динамика возникновения симптомов патологии выражается в следующем:
- на начальном этапе приступы возникают трижды или четырежды в год;
- по истечении года после проявления болезни частота приступов увеличивается до 4-х в месяц;
- протяженность приступов на первых стадиях составляет полчаса;
- при долгом протекании заболевания у человека приступы могут длиться порядка 5 дней.
Основные клинические проявления
Часто рецидивирующий панкреатит начинает проявляться в форме стеатореи. При ней испражнения человека становятся чрезмерно жирными, что выражается в неспецифическом для них блеске. Также у больного возникают признаки механической желтухи. Кожные покровы человека приобретают желтый оттенок.
В дальнейшем обострение нарастает, и больного начинают беспокоить опоясывающие боли. Они могут отдавать в различные участки туловища. Чаще всего боли ощущаются в лопатке, желудке, левой части спины, под ребрами.
Пациент также может нащупывать в области пупка уплотнения, что может свидетельствовать о развитии у него раковой опухоли в поджелудочной железе. В некоторых случаях симптоматика патологии напоминает состояние, при котором у больного сдавливаются протоки желчевыводящих путей. Подобные клинические проявления могут также указывать на опухоль головки органа.
Рекомендуем узнать, каким должно быть питание при болях в кишечнике.
Читайте, что такое лейкоплакия пищевода и чем она опасна.
Среди характерных дополнительных признаков болезни также выделяются:
- тошнота со рвотой;
- обильное слюнотечение;
- метеоризм;
- понос;
- уменьшение массы тела;
- повышение температуры, сопровождаемое ознобом.
В ряде случаев у больного отсутствует понос, но появляются запоры.
Особенности диареи при заболевании
Течение рецидивирующего панкреатита связано с систематическим расстройством пищеварения у человека. Происходит сбой в секреторной функции органа. Расщепление поступающей пищи происходит в недостаточной мере. В итоге еда плохо всасывается в кишечник. По этой причине больного беспокоит частая диарея. Поносы сопровождаются выделением кала, содержащего не до конца переваренные фрагменты пищи.
Количество позывов в туалет у человека в период обострения болезни достигает 5 раз за одни сутки.
Состояние больного в последующие дни ухудшается. На фоне этого у него отмечается сильное похудение и обезвоживание.
Еще одной особенностью недуга является частое возникновение у пациента чувства голода. Все это сопровождается избыточной выработкой у него слюны. После приема еды человека начинают беспокоить боли в левой половине живота. Болезненность носит приступообразный характер и плохо снимается приемом анальгетиков. На фоне этого в дальнейшем пациент начинает испытывать отвращение к пище, что также сказывается на его стремительном похудении.
Узнайте, как и для чего пить Но-шпу при панкреатите.
Читайте: как проявляется папиллит желудка.
Советуем узнать, как лечится аденома печени.
Специфические признаки болезни
При обострении заболевания анализы крови и мочи фиксируют присутствие в них панкреатических ферментов, что на стадии ремиссии не отмечается. При хроническом панкреатите возможно появление признаков острой формы патологии. При этом течение болезни сопровождается не только желудочно-кишечными расстройствами, но и развитием полиневропатий.
При них поражаются периферические нервы человека, что выражается в виде параличей и нарушения чувствительности в конечностях.
Гастрит желудка – еще одна причина, когда хронический рецидивирующий панкреатит наблюдается чаще всего. Болезнь может протекать скрыто. Ее выявление возможно только диагностическими методами. Латентный панкреатит протекает по схожим с другими заболеваниями признакам. Больного также беспокоят сильные боли в области живота, которые отдают в спину, под лопатку и ребра.
Классификация заболевания по В.Т Ивашкина
Заболевание может возникать на фоне разнообразных причин, поэтому ученый считает, что классификация по разновидности патологии устарела. Поэтому врач предложил новую классификацию болезни, которая точно поможет распознать степень и форму всех видов панкреатитов.
Большое внимание уделено алгоритмам обследования больных с различными нозологическими формами.
Основа классификации остается прежней, обратите внимание на фото выше.
Разновидности патологии, которая связана с осложнениями:
- Отмечается у больного нарушение оттока желчи.
- Возникает портальная гипертензия.
- Дополнительные инфекционные болезни, которые отягощают течение основного заболевания.
В качестве осложнений при панкреатите могут возникать воспалительные нарушения, а также разнообразные эндокринные патологии.
Диета при заболевании
Соблюдение правильного диетического рациона питания будет залогом успешного проведения медикаментозного лечения, поэтому из ежедневного рациона рекомендуется полностью устранить употребление блюд, способствующих оказанию раздражающего воздействия на слизистые поверхности паренхиматозных органов и провоцирования воспалительных процессов. Среди таких продуктов питания особым уровнем негативного воздействия обладают:
- полукопченые и копченые продукты питания,
- жареные блюда,
- продукты с высоким уровнем остроты и соли,
- газированная вода и алкоголесодержащие напитки,
- консервированные продукты.
Предупредить рецидив патологии поможет употребление настоев и отваров на основе лекарственных трав: фиалки, ромашки, зверобоя, бессмертника и шиповника.
Но, стоит отметить, что применение народных средств лечения необходимо предварительно согласовывать с лечащим врачом.