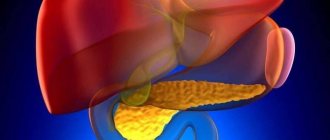
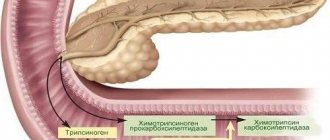
Панкреатит — это заболевание, которое развивается на фоне дисфункции поджелудочной железы. Причиной этого является проникновение в орган бактерий из двенадцатиперстной кишки, крови, желчных путей, а также в результате негативного влияния провоцирующих факторов извне. Одним из распространенных видов патологии является паренхиматозный панкреатит. Эта хроническая форма заболевания, развитие которой обусловлено поражением паренхимы органа с прогрессирующими факторами, что при отсутствии лечения приводит к ее атрофии.
Паренхиматозная форма панкреатита — что это?
Эта форма заболевания характеризуется вялотекущим воспалительным процессом, причиной которого является нарушение процесса синтеза ферментов, производимых поджелудочной железой. Избыточная ферментная концентрация провоцирует самопереваривание тканей паренхимы с последующим их рубцеванием и сморщиванием.
В результате этого происходят диффузные изменения органа. Это выражается в постепенном замещении пораженных участков ткани на соединительные сегменты с последующей потерей функциональности поджелудочной железы. В результате этого снижается синтез пищеварительных ферментов в организме.
В медицине различают два вида воспалительного процесса паренхимы:
- диффузный (обширный) — затрагивает большую часть;
- ограниченный — поражается частично головка или хвост.
Опасность паренхиматозного панкреатита в том, что он трудно диагностируется на начальной стадии развития. Это связано с тем,что болезнь не имеет ярко выраженных симптомов и лишь проявляется иногда незначительными периодами обострения. В результате болезнь постепенно прогрессирует и при отсутствии адекватной терапии может привести к атрофии поджелудочной железы.
Билиарнозависимый панкреатит: симптомы острой формы недуга
Данное заболевание развивается медленно, порой на протяжении целого года. Но под воздействием того или иного фактора недуг может обостриться.
В таких случаях возникают весьма характерные симптомы:
- Сильная тошнота.
- Рвота, которую практически невозможно остановить.
- Повышение температуры тела.
- Резкая боль, локализованная в правом подреберье (иногда носит опоясывающий характер).
- Нарушения стула (возможна как сильная диарея, так и запор).
- Желтушность кожных покровов.
Основные формы
Паренхиматозный панкреатит подразделяется на три основные формы. Каждая из них характеризуется определенными клиническими признаками и течением патологического процесса:
- Отечная. Данная форма развивается вследствие чрезмерного скопления жидкости в тканях органа. Провоцирующим фактором выступают погрешности в питании, что усугубляется алкоголем. В редких случаях отечная форма развивается как осложнение патологий пищеварительного тракта. Клинические признаки выражены вследствие тяжелой интоксикации. Лечение не требует хирургического вмешательства и характеризуется благоприятным прогнозом.
- Склерозирующая. Развивается на фоне закупорки железистых протоков, реже по причине сопутствующих заболеваний органов пищеварения. Данной форма характеризуется образованием склеротических изменений в органе, что приводит к значительному расширению его протоков. Распространенные симптомы поражения: боль в области левого подреберья, наличие глюкозы в моче, частые позывы к мочеиспусканию, жажда. 5 % диагностируемых случаев развиваются полностью бессимптомно. Для лечения применяются традиционные методы лечения.
- Калькулезная. Характеризуется отложением нерастворимых солей кальция в железистых протоках, что может спровоцировать полную закупорку просвета. Данная форма значительно прогрессирует и может спровоцировать образование злокачественной опухоли.
Возможные осложнения
Хронический билиарнозависимый панкреатит — опасное заболевание, которое при отсутствии лечения или слишком поздно начатой терапии может привести к развитию массы опасных осложнений:
- Возможно формирование кист в тканях поджелудочной железы.
- Болезнь иногда приводит к развитию абсцесса (скопления гноя).
- К перечню опасных осложнений относят сахарных диабет, поскольку поджелудочная железа отвечает и за выработку инсулина.
- У некоторых пациентов панкреатит сопряжен с механической желтухой.
- В тяжелых случаях в результате воспаления развивается склероз (разрастание нефункциональных тканей) или некроз (отмирание клеток) железы.
Подвид с внешнесекреторной недостаточностью
Помимо морфологических форм заболевания специалисты выделяют два подвида. Каждый из них характеризуется определенными патологическими изменения, которые приводят к частичной или полной потере функциональности поджелудочной железы.
Диагноз «паренхиматозный панкреатит с внешнесекреторной недостаточностью» устанавливается при снижении синтеза пищеварительных ферментов. В результате поражения орган не способен вырабатывать необходимые ферменты в достаточном количестве. Это провоцирует их дефицит в организме, что негативно отражается на работе органов пищеварения.
Выявить подвид патологии помогают лабораторные и аппаратные исследования, которые подтверждаются жалобами пациента.
Симптомы и признаки патологии
Как и любой другой патологический процесс в организме человека, имеющий хронический характер течения, паренхиматозная форма панкреатического поражения поджелудочной железы протекает циклическими периодами: моменты обострений меняются ремиссиями и в обратном порядке.
В периоды ремиссии пациент ощущает полный комфорт внутри себя, а патология не продолжает прогрессировать. Но, с течением времени, все же наступает период обострения, сопровождающийся целым комплексом патологических признаков. Симптомы хронического паренхиматозного панкреатита проявляются следующим образом:
- появляются резкие болезненные ощущения в области эпигастрия с характерным опоясывающим характером,
- начинают развиваться расстройства диспепсической системы органов, выражающиеся образованием чувства тошноты и отхождением интенсивных рвотных масс, а также развитием запоров либо диареи,
- активное снижение массы тела на фоне нарушенного процесса всасывания питательных веществ и страха перед возникновением болезненной симптоматики после приема пищи, на фоне чего у больного пропадает аппетит,
- начинает развиваться сопутствующая патология на фоне сниженного уровня инсулина, именуемая, как сахарный диабет.
О хроническом характере течения данного заболевания при первичном осмотре пациента укажут те факты, что проявление вышеуказанных симптоматических признаков возникает периодически, спустя определенные промежутки времени.
А, о развитии именно паренхиматозной формы панкреатического поражения поджелудочной железы будут свидетельствовать только результаты ультразвукового исследования.
В периоды обострения патологии может проявляться экскреторная функциональная недостаточность железы следующими признаками:
- тяжестью в области живота,
- отсутствием аппетита,
- неприятным запахом каловых масс и содержанием в них непереваренной пищи.
С внешнесекреторной недостаточностью поджелудочной железы у пациента прогрессирует развитие мальобсорбции на фоне патологического нарушения расщепления продуктов питания на необходимые элементы.
Хронический паренхиматозный билиарнозависимый панкреатит — что это такое?
Другой распространенный подвид — билиарнозависимый, который нуждается в пристальном внимании. Он составляет 50 % от выявленных случаев панкреатита. Развитие паренхиматозного билиарнозависимого панкреатита является следствием гепатобилиарных нарушений различного характера.
Заболевание тесно связано с вялотекущим воспалением поджелудочной железы, которое развивается на фоне врожденных и приобретенных патологий органа.
Хронический паренхиматозный билиарнозависимый панкреатит — что это такое? Это заболевание характеризуется частичным или полным снижением работоспособности железы по производству пищеварительных ферментов и гормонов.
При панкреатите билиарнозависимого типа отток желчи из двенадцатиперстной кишки происходит обратно в протоки поджелудочной железы. Это в итоге приводит к изменению структуры тканей. Данному подвиду присущи постоянные рецидивы, которые грозят серьезными осложнениями для здоровья. Характерным признаком патологии является постоянное или частое ощущение горечи во рту.
Возможные осложнения вследствие развития паренхиматозного билиарнозависимого панкреатита:
- закупорка желчных протоков;
- сахарный диабет;
- дальнейшее распространение воспалительного процесса на прилегающие органы и ткани;
- дефицит ферментов, что приводит к сбою работы всех пищеварительных органов.
При билиарнозависимом панкреатите возможно критическое снижение функциональности поджелудочной железы до 70 %.
Что такое билиарный панкреатит
Данная разновидность панкреатического поражения поджелудочной железы, имеющая код по мкб 10 К85.1, является вторичным заболеванием, имеющим воспалительный характер течения и образующимся на фоне уже протекающей первичной болезни. Первичные патологии локализуются преимущественно в области печени, желчного пузыря либо желчевыводящих протоков.
Продолжительный период течения первичных патологий способствует максимальному повышению вероятности развития такой болезни, как хронический билиарнозависимый панкреатит, причем в большинстве случаев, развитию данного заболевания способствует ЖКБ с наличием небольших камней в протоках желчного пузыря.
Особенности заболевания
Развитие билиарной формы панкреатического поражения паренхиматозного органа берет свое начало с того момента, когда происходит выброс желчной жидкости в полость протоков поджелудочной и активизации воспалительного процесса, что является свидетельством сбоя в функционировании желчного пузыря.
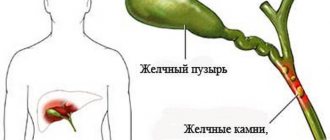
В здоровом организме уровень давления в желчевыводящих протоках меньше, чем давление в полости протоков поджелудочной железы, что полностью исключает вероятность попадания желчи в панкреатический проток. Повышенный же уровень давления в желчевыводящих путях указывает на образование какого-либо препятствия в полости желчевыводящих протоков либо в области фатерова соска, в виде камня, опухолевидного образования, или глистной инвазии, не пропускающих желчь в полость кишечника. Это ведет к забросу желчи в полость панкреатических протоков и развитию билиарной болезни поджелудочной железы.
Причины и механизмы развития заболевания
Основные причины, способствующие развитию хронического билиарнозависимого панкреатита, заключаются в развитии следующих первичных патологических заболеваний:
- желчнокаменной болезни, а также билиарного сладжа, характеризующегося как загустение желчи с образованием осадка в виде микроскопических кальцинатов,
- врожденной аномалии желчевыводящего протока,
- прогрессирование хронического холецистита,
- печеночная внешнесекреторная недостаточность,
- возникновение дискинезии желчевыводящих протоков либо желчного пузыря,
- кистозное поражение желчного протока (холедоха), способствующего отведению желчи из полости желчного пузыря и печеночного протока,
- прогрессирование холангита,
- застойный холестаз, характеризующийся как застой желчи,
- образование цирроза печени,
- патологическое нарушение функциональности фатерова соска, обеспечивающего попадание желчи в полость 12-ти перстной кишки.
Негативное воздействие развития вышеуказанных патологий при образовании билиарного панкреатического процесса в паренхиматозной железе, провоцирует развитие следующих патологических нарушений:
- возникновение воспалительного процесса,
- нарушение целостности и функционирования железистой структуры поджелудочной,
- активация дегенеративных процессов,
- развитие соединительнотканной пролиферации.
Симптомы и проявления билиарной формы панкреатита
Данный патологический процесс в полости поджелудочной железы может иметь две формы развития – хроническую и острую. Острый билиарный панкреатит имеет схожую клинику с обострением билиарного панкреатита хронической формы развития, и обладает общими панкреатическими проявлениями, среди которых отмечаются:
- локализованные в области левого подреберья болезненные ощущения с характерным опоясывающим характером,
- регулярное появление чувства тошнотности с интенсивной рвотой,
- повышение температуры тела до субфебрильных границ и выше,
- желтушные высыпания на кожных покровах,
- появление запора, диареи и развитие газообразования.
Хронический билиарный панкреатит при не стойкой ремиссии также обладает спектром типичных симптоматических признаков:
- потеря аппетита,
- возникновение тошноты,
- отхождение рвотных масс на фоне болевого синдрома, возникающее при нарушении диеты,
- хроническая форма запоров либо диареи,
- снижение веса,
- повышение температуры до субфебрильных границ.
Но, несмотря на множество сходств билиарного панкреатита с другими разновидностями данного заболевания, эта патология обладает своими характерными особенностями:
- Возникновение чувства болезненности в области живота обуславливается употреблением медикаментозных препаратов с желчегонным спектром действия, а также продуктов питания, обладающих тем же эффектом.
- Приступы боли гораздо продолжительнее, чем при других формах заболевания железы.
- Билиарная форма заболевания характеризуется тем, что при ее развитии в большинстве случаев образуется парез в области кишечника, то есть развивается запор, тогда как другие разновидности болезни провоцируют развитие поноса.
- Боли в основном проявляются симптоматическими признаками, характерными для развития желчной колики, проявляясь в подреберной зоне справа, а не слева.
- Именно билиарная форма панкреатического заболевания зачастую протекает в комбинации с развитием желтухи.
- Довольно часто, среди жалоб пациентов отмечается регулярное появление отрыжки с горьким привкусом, а также появление горечи в ротовой полости.
Тревожные симптомы
Патологические признаки заболевания зачастую распознать довольно сложно, так как они схожи со многими заболеваниями пищеварительного тракта. При этом симптоматика имеет не яркий характер, на что многие люди попросту не обращают внимание.
Симптомы паренхиматозного панкреатита:
- Тупая боль в левом подреберье с иррадиацией в спину, чаще всего ощущается после употребления острой и жирной пищи, алкоголя и в результате переедания.
- Тошнота с частыми приступами рвоты.
- Расстройство стула, причем запоры чередуются диареей, испражнения характеризуются зловонным запахом, имеют кашицеобразную консистенцию и непереваренные остатки продуктов.
- Чрезмерный метеоризм.
- Постоянная сонливость, рассеянность внимания, что не дает возможности сконцентрироваться на работе.
- Значительная потеря веса, что происходит в результате недостатка пищеварительных ферментов, поэтому многие питательные вещества не способны усваиваться организмом и проходят транзитом на выход.
- Повышенная сухость кожи, красные пятна в области живота, что обусловлено гипертрофическими изменениями подкожного жирового слоя.
Появление двух или нескольких патологических признаков является поводом обратиться к врачу и пройти обследование. Не стоит сразу надумывать себе диагноз, так как данные симптомы являются характерными для многих патологий. И только опытный специалист способен выявить причины их появления.
Симптомы паренхиматозного панкреатита
Симптомы заболевания весьма разнообразны. Как проявит себя хронический паренхиматозный панкреатит в каждом конкретном случае, зависит от общего состояния организма, его иммунных сил и сопутствующих патологий, наличия или отсутствия нарушения внешнесекреторной функции поджелудочной железы.
Симптомы воспалений поджелудочной железы при разных формах патологий во многом сходны, но, отличия между ними, все же, есть. В целом хронический паренхиматозный панкреатит можно заподозрить при наличии таких состояний, как:
- Болевые синдромы (симптом Мейо-Робсона). Боли тупого характера, ноющие, с преимущественной локализацией в левой подреберной части, иррадиирующие в спину. Их проявление усиливается с перееданием, приемом острой, пряной и жирной пищи или после употребления алкоголя.
- Тошнота, рвота и расстройство стула. Поносы чередуются с запорами, испражнения кашицеобразные, с жирным блеском (стеаторея), зловонным запахом и пищевыми остатками. Это является классическим признаком ферментной недостаточности.
- Отсутствие аппетита и потеря веса. Это объясняется плохим всасыванием питательных веществ из-за резкого снижения продукции ферментов. Многие жизненно необходимые вещества, входящие в состав пищи (белки, жиры и другие), проходят транзитом, не усваиваясь организмом.
Наряду с перечисленными признаками у больного в данной ситуации наблюдается кожная гиперестезия (симптом Кача) и гипотрофические изменения в подкожной жировой клетчатке.
Обнаружение подобных состояний – повод обращения к специалисту. Для постановки точного диагноза пациенту необходимо полное обследование, которое возможно только в специализированном учреждении.
Основными, наиболее важными для диагностики панкреатита симптомами, являются:
- Симптом Мойе-Робсона: резкая болезненность в левом углу между ребрами и позвоночником;
- Симптом Кача: болезненность при пальпации в области остистых отростков грудных позвонков (9-11 справа и 8-9 слеза);
- Симптом Гротта – гипотрофия подкожно-жировой клетчатки слева от пупка в области проекции поджелудочной железы.
Общая клиническая картина может складываться из любого сочетание следующих симптомов:
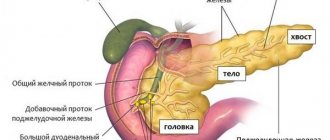
- появление боли: при поражении головки железы – в области эпигастрия или правого подреберья, тела – в эпигастрии больше слева, хвоста – в левом подреберье;
- рвота, тошнота, жидкий стул (может чередоваться с запором в особо тяжелых случаях);
- зловонный запах кала – следствие нарушения внешнесекреторной функции железы;
- повышенное слюноотделение;
- резкое снижение веса;
- на фоне заболевание может развиться сахарный диабет (в этом случае присоединятся повышенный аппетит и жажда);
- отвращение к жирной пище;
- геморрагические высыпания на коже (выглядят как кровавые капли диаметром до 5 мм).
Причины развития
Хронический паренхиматозный панкреатит развивается под воздействием определенных провоцирующих факторов.
Самыми распространенными из них являются:
- холецестит, в результате чрезмерного оседания холестерина на стенках воспаляется и отекает желчный пузырь, что приводит к снижению оттока кислоты и забросу ее обратно в желчные протоки;
- мочекаменная болезнь, в результате чего частично или полностью перекрываются пути оттока кислоты;
- образование опухолей доброкачественного и злокачественного свойства;
- снижение моторики желчевыводящих путей;
- чрезмерное употребление алкоголя, а также жирной и соленой пищи;
- дефицит в рационе белков и витаминов;
- регулярные стрессы;
- сбой функции щитовидки;
- бесконтрольный прием медикаментов;
- регулярные обморожения или тепловые удары;
- травма органа;
- хронические заболевания органов пищеварения.
В некоторых случаях паренхиматозный панкреатит развивается как осложнение после перенесенного гриппа, скарлатины, ангины.
Основные причины развития недуга. Перечень первичных заболеваний
Как уже упоминалось, билиарнозависимый панкреатит не является самостоятельным заболеванием.
Воспаление и поражение тканей железы напрямую связано с развитием тех или иных патологий.
- Желчнокаменная болезнь (образованные камни могут нарушить отток желчи).
- Нарушение сократительной активности желчного пузыря нередко ведет к обратному забросу желчи.
- Врожденные аномалии в структуре желчных протоков.
- Воспаление желчного пузыря, в том числе и его хронические формы.
- Папиллит — воспаление сосочка, сквозь который желчь попадает в полость двенадцатиперстной кишки.
- Стойкий спазм мышц сосочка.
- Цирроз и некоторые другие заболевания печени.
- Закупорка дуоденального сосочка опухолью, камнем, кистой или телами паразитов (например, аскарид).
Диагностика
Для выявления патологии врач предварительно проводит опрос пациента на наличие характерных признаков. Кроме того, применяется осмотр с пальпацией и перкуссией, что позволяет выявить болезненную область в левом подреберье.
Для подтверждения диагноза назначаются следующие виды анализов и исследований:
- анализ крови для определения уровня эритроцитов, лейкоцитов, концентрации ферментов, а также для выявления уровня кальция, натрия и калия;
- исследование кала на содержание определенных ферментов и фрагментов непереваренной пищи;
- анализ мочи для выявления микрогематурии, протеинурии, цилиндрурии;
- УЗИ — самый информативный метод, позволяющий выявить диффузные изменения в поджелудочной железе;
- КТ с контрастным пигментом, позволяет точно определить наличие камней в желчных протоках.
Диагностичекие критерии панкреатита
Диагностика панкреатита начинается с опроса, а также комплексного обследования в условиях поликлиники. Рассмотрим изменения, специфические для панкреатита:
- Анализ кала на копрологию – в анализе кала выявляют не переваренный волокна пищи, а также наличие жирных капель;
- Биохимический анализ крови – повышения уровня амилазы;
- Анализ мочи на амилазу – повышение уровня в несколько раз;
- Ультразвуковое обследование органов брюшной полости (УЗО ОБП) – выявляют диффузные изменения в паренхиме поджелудочной железы. При билиарнозависимом панкреатите еще выявляют хроническое воспаление желчного пузыря, его протоков и возможно камней.
- Анализ крови на глюкозу – достаточно часто, при паренхиматозном поражение поджелудочной железы, поражается и ее секреторный аппарат. Таким образом развивается недостаточная продукция инсулина и развивается сахарный диабет 2-го типа.
В клиническом анализе крови и мочи, как правило, изменения, специфические для панкреатита, отсутствуют.
Как лечить?
Лечение хронического паренхиматозного панкреатита проводится в соответствии с выявленной стадией патологии. На начальном этапе достаточно провести назначенный курс медикаментозной терапии и впоследствии придерживаться определенной диеты, чтобы полностью восстановить здоровье.
Если патология является запущенной, что привело к необратимым последствия для поджелудочной железы, назначается хирургическая операция по отсечению пораженного участка с целью предотвращения дальнейшего ухудшения ситуации.
Лечение
Паренхиматозный панкреатит — патология, которая может протекать без проявлений и обостряться, поэтому лечение чаще всего направлено на предотвращение рецидивирования. Если же у пациента бывают частые обострения, то обязательно нужно придерживаться диеты. При хронической форме панкреатита есть ряд своих правил и особенностей терапии, которых нужно придерживаться как во время обострения, так и во время ремиссии, в целях профилактики.
Больному нужно соблюдать такие рекомендации доктора:
- не употреблять алкоголь;
- максимально убрать из рациона жиры;
- снизить калорийность продуктов за счёт уменьшения жиров;
- раздельное питание;
- пить много воды;
- умерить употребление солёного, острого и жареного, а лучше, вообще, исключить такие продукты из рациона.
Правила питания для восстановления поджелудочной железы
Все продукты нужно выбирать максимально щадящие для желудка, без специй, приправ и большого количества соли. Лучше употреблять варенную, тушенную и паровую пищу. Нежелательно употреблять:
- дрожжевые продукты;
- сладости;
- яйца;
- инжир;
- финики;
- бананы;
- грибы;
- бобовые.
На этапе ремиссии больному также нужно проводить санаторно-курортное лечение. Во время такой терапии пациенту нужно делать такие процедуры:
- пить много минеральной воды;
- придерживаться диеты;
- психотерапевтическое лечение.
В момент обострения диета у пациента становится более жёсткой. В первые несколько дней рецидива больному лучше полностью воздержаться от еды, только пить воду. С момента улучшения состояния можно понемногу начинать есть привычные продукты, но в облегчённом варианте и маленькими порциями. В продуктах питания должно быть много белка.
Хронически протекающий панкреатит невозможно вылечить или облегчить состояние пациента без медикаментов. Поэтому в период повторного воспаления доктор назначает больному медикаментозную терапию.
В ходе такого лечения человеку назначаются:
- блокаторы протонной помпы;
- блокаторы Н2-гистаминовых рецепторов;
- спазмолитики;
- противовоспалительные;
- препараты-ферменты.
Все эти лекарства направлены на то, чтобы снять воспаление и снизить болевые приступы, а ферментативные препараты помогают переваривать съеденную пищу.
Для лечения заболевания хирургическим методом доктору нужно иметь весомые аргументы. К примеру, медикаментозное лечение оказалось неэффективным или появились осложнения. В таком случае оперативная помощь может быть задействована. Во время хирургического вмешательства доктор удаляет поражённую часть органа.
Лечение травами и другими народными средствами можно использовать только после консультации с доктором, особенно на этапе обострения. В рамках домашней терапии можно использовать такие средства:
- отвар из шиповника;
- сок картошки;
- гречка;
- разные травы.
Медикаментозное лечение
Подбор необходимых лекарств проводится лечащим врачом на основе тяжести выявленной патологии. Их дозировка и курс приема назначаются с учетом индивидуальных особенностей больного.
Основные виды медикаментов, которые применяются для лечения паренхиматозного панкреатита:
- препараты, снижающее выработку желудочного сока («Омепразол», «Эзамепразол»);
- спазмолитики для снятия боли («Но-Шпа», «Папаверин»);
- прокинетики, улучающие моторику кишечника и способствующие быстрому прохождению пищевого комка («Домперидон», «Метоклоправид»);
- заместительные препараты, восполняющие образовавшийся дефицит ферментов.
Билиарнозависимый панкреатит: лечение медикаментами
Схема терапии составляется индивидуально, так как зависит от общего состояния пациента, формы панкреатита и причин его развития.
Лечебные методы могут быть такими:
- Во время обострений пациенту вводят питательные растворы, так как употребление нормальной пищи противопоказано.
- Поскольку острый панкреатит сопровождается сильной болью и рвотой, то пациенту назначают прием анальгетиков и противорвотных лекарств.
- Для снижения выработки желудочного сока используются антисекреторные лекарства.
- Антибиотики назначают для профилактики инфекционных заболеваний.
- Во время терапии также важно следить за состоянием пациента, по мере необходимости корректируя уровень сахара в крови.
- Вне обострения проводится заместительная терапия — пациенты принимают препараты, которые содержат искусственные ферменты. Это помогает нормализовать процессы пищеварения.
Специальная диета
Как лечить хронический паренхиматозный панкреатит с помощью диеты? Избавиться от патологии без соответствующей корректировки рациона не удастся. Поэтому рекомендуется придерживаться следующих правил в питании:
- Отказаться от алкоголя, курения, а также от жирной, соленой, копченой, жареной и острой пищи.
- Свести к минимуму употребление сахара и соли.
- Вся еда должна быть отварная и приготовленная на пару, при этом ее следует измельчать до консистенции пюре.
- При обострении рекомендуется больше пить кисели и компоты.
- Каши следует готовить на воде.
- Пища не должна быть холодной или горячей.
- Фрукты можно употреблять практически все, но они не должны быть кислыми.
- Запрещено употреблять свежий хлеб. Его лучше заменить на сухари, хлебцы, крекер.
- Мясо и рыба должны быть нежирными. Их следует отваривать.
- Молочные продукты должны иметь жирность менее 2 %, не допускается употребление творожной массы с высоким содержанием сахара и пальмового масла.
- Рекомендуется придерживаться дробного питания, употребляя пищу небольшими порциями 5-6 раз в день.
- Блюда следует готовить из небольшого количества компонентов.
Соблюдать строгую диету при паренхиматозном панкреатите следует в течение 1-2 месяцев после проведенного курса медикаментозной терапии.
Инструментальные методы диагностики
Результаты анализов могут о многом рассказать специалисту. Но поставить точный диагноз без инструментального обследования невозможно.
К таким методам относятся:
- УЗИ на сегодняшний день является наиболее доступным методом диагностики. Во время процедуры врач может определить размеры поджелудочной железы, выявить наличие измененных тканей, камней в желчном пузыре, аномалий в строении желчных проток.
- Трансабдоминальная ультрасонография. Это неинвазивная процедура, которая позволяет оценить состояние поджелудочной железы и дуоденального сосочка (например, во время исследования можно выявить его спазм или закупорку).
- Эндоскопическая ультрасонография. Проводится для оценки состояния поджелудочной железы и двенадцатиперстной кишки. Зонд в данном случае вводится непосредственно в желудок, что дает возможность более внимательно рассмотреть пораженные участки пищеварительного тракта.
- Одним из наиболее информативных методов является магнитно-резонансная томография. С помощью снимков врач может внимательно осмотреть поджелудочную железу, оценить состояние печени, желчного пузыря и проток.
- Во время внутривенной холангиохолецистографии специалист может внимательно изучить структуру и состояние желчных проток. В организм пациента вводится специальное контрактное вещество, после чего делаются рентгенологические снимки.
Иногда дополнительно проводятся исследования, помогающие изучить работу сосудов, питающих органы брюшной полости.
Терапия целебными травами
Фитотерапия также является эффективным методом лечения данного заболевания. Лекарственные травы применяют в период ремиссии для предупреждения рецидивов патологии. Вылечить патологию сугубо лекарственными сборами невозможно, так как заменить основное лечение они не способны.
Приобрести готовые смеси лекарственных трав можно в аптеке. Но также при необходимости их можно приготовить самостоятельно. Для этого потребуется смешать компоненты в равных пропорциях.
Допустимые варианты лекарственных сборов:
- полынь, пустырник, зверобой, мята;
- сушеница, полынь, зверобой, ромашка, тысячелистник;
- укроп, мята, бессмертник, боярышник, ромашка;
- зверобой, полынь, шалфей, девясил, корень лопуха, календула, хвощ.
Для приготовления отвара следует залить 30 г травяной смеси 250 мл кипятка. Настоять 40 мин, очистить. Пить напиток в течение дня равными порциями. Полный курс — 3 недели.
Физические упражнения как профилактика обострений
Лечебная физкультура также помогает человеку забыть о патологии и вернуться к привычному образу жизни. Наиболее эффективные упражнения назначает лечащий врач в соответствии с индивидуальными особенностями больного.
Но существует несколько рекомендаций, которых следует придерживаться:
- Больше физической активности, поэтому лучше лучше отдать предпочтение ходьбе, велотренажеру, простым физическим упражнениям.
- Не использовать упражнения на задержку дыхания: приседания, жимы ногами.
- Запрещено применять утягивающие пояса во время тренировки.
- Прием пищи проводить за 60-90 минут до начала упражнений.
Симптомы
Хроническая форма заболевания подразумевает вялотекущий процесс, сменяющийся острыми приступами. Ремиссия (кажущееся улучшение состояния), при которой паренхиматозный панкреатит практически себя не проявляет, сменяется:
- Болевыми ощущениями в подреберье, чаще всего с левой стороны или с опоясыванием реберных дуг. Ноющая боль дает о себе знать после переедания, употребления жирной, острой, пересоленной пищи. К таким же последствиям может привести передозировка алкоголя.
- Мальабсорбцией. Нехватка ферментов, вырабатываемых поджелудочной железой, выражается в недостаточном переваривании пищи. Наблюдаются слабость и вялость. Пациент начинает терять вес.
- Диспепсией. Снижается аппетит. Стул становится частым. Ощущается тошнота, которая может сопровождаться рвотой с кислым привкусом и запахом.
- Симптомами, характерными для сахарного диабета (ощущение жажды и голода, сухая кожа, чрезмерное потоотделение и т. д.). Поджелудочная железа, являющаяся источником инсулина, не справляется со своими обязанностями, что приводит к повышению сахара в крови.