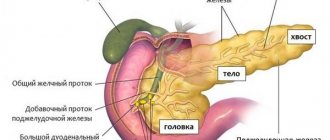
Схожие заболевания
Подобрать наиболее подходящую тактику лечения можно, если точно знать диагноз. Для этого и проводится дифференциальная диагностика панкреатита. Важно уметь отличать это заболевание от ряда других, схожих по симптомам. К таким болезням относят:
— рак поджелудочной железы;
— язвенную болезнь (прободные язвы);
Определить, какой именно проблемой вызваны те или иные симптомы, можно, как правило, лишь в больнице. Врачи должны знать характерные признаки всех заболеваний, чтобы точно установить диагноз.
Дифференциальная диагностика
Выявить опухоль в 85 % случаев удается с помощью компьютерной томографии. Но лучше всего дифференциальную диагностику рака и панкреатита проводить с помощью ЭРХПГ – эндоскопической ретроградной холангиопанкреатографии.
Отличить от прободной язвы панкреатит можно по поведению пациента. В первом случае он будет стараться занять одно положение и не шевелиться. При панкреатите больные беспокойны. Кроме болей, у них наблюдается рвота.
Разобраться, что именно беспокоит человека, можно с помощью УЗИ. Это исследование дает возможность диагностировать холецистит. При этом заболевании больные жалуются на боль с правой стороны, которая переходит в соответствующее плечо. На УЗИ при холецистите виден воспалительный процесс.
Кишечная непроходимость проявляется так же, как и панкреатит. Отличить эти заболевания можно по анализам крови. Для этого и проводится диагностика панкреатита. Анализы покажут диастазы и повышенный уровень хлоридов при воспалении поджелудочной железы.
Классификация панкреатита
Чтобы разобраться, как проявляется воспаление поджелудочной железы, надо понимать, что оно может быть острым или хроническим. В первом случае симптомы ярко выражены, врачу несложно понять, что у пациента острый панкреатит. Диагностика проводится обязательно, и лишь после подтверждения предположений врача (с помощью УЗД и анализов) назначают лечение.
Хронический панкреатит характеризуется чередованием периодов незначительного улучшения/ухудшения состояния. При этом воспалительный процесс идет вяло. Но он приводит к атрофии тканей железы.
Характеристика острого воспаления
Лабораторная диагностика панкреатита необходима для определения степени тяжести заболевания. Острое воспаление может протекать в легкой форме. В этом случае органы и системы поражаются минимально. Выражается болезнь в отеке железы. Такой панкреатит легко подается лечению, пациенты выздоравливают быстро.
При тяжелой форме острого воспалительного процесса в поджелудочной железе наблюдают выраженные нарушения в различных органах и тканях. Кроме того, тяжелая форма может сопровождаться такими осложнениями:
- панкреатический абсцесс (в поджелудочной железе или окружающих тканях скапливается гной);
- острая ложная киста — возникает через 4 или более недель после приступа панкреатита, характеризуется скоплением панкреатического сока;
- панкреатический некроз (возможно также инфицирование тканей);
- острое скопление жидкости в околопанкреатическом пространстве либо в самой железе.
Это надо учитывать, когда проводится диагностика. Панкреатит, при котором начался некроз тканей, может стать причиной летального исхода. Это происходит, как правило, при развитии гнойной формы недуга.
Классификация острого панкреатита
Клиницисты разделяют классификацию панкреатита с острым течением по определенным характеристикам.
Также читайте на нашем сайте: Острый и хронический панкреатит — отличия
По степени тяжести болезни:
- Легкая.
- Средняя.
- Тяжелая форма.
При легком течении болезни, непродолжительные обострения могут возникать 1-2 раза в год. Купировать болевые признаки можно при помощи обезболивающих препаратов.
При средней степени тяжести, обострения могут возникать от 3 до 4 раз в год. Отметим, что признаки обострения способны протекать с типичным длительным болевым синдромом. У больного при средней степени тяжести, отмечается панкреатическая гиперферментемия, креаторея, аменорея, а также стеаторея.
При тяжелом течении, возникают признаки обострения часто, для которых характерно длительное течение. Болевой синдром носит ярко выраженное течение, у больного возникает понос, резко теряется масса тела, возникают нарушения со стороны внешнесекреторной функции ПЖ.
Клиницисты разделяют классификацию панкреатита с острым течением по определенным характеристикам
Если своевременно не оказать помощь больному, то есть риск возникновения серьезных осложнений. Например: возникает частичный стеноз 12-перстной кишки, за счет увеличения головки ПЖ, отмечается обтурация холедоха, образуются псевдокисты.
Рекомендации от Еленой Малышевой в спецвыпуске «Жить здорово!», как побороть пакреатит при помощи исцеляющих воздействии природных средств.
Дополнительно острый панкреатит разделяют по масштабу, а также по характеру поражения. Всего насчитывается 5 видов:
- Отечный острый.
- Стерильно пенкреонекроз.
- Инфицированное течение болезни.
- Образование панкреатогенного абсцесса.
- Образование при остром панкреатите псевдокист.
Классификация острого течения болезни обширная. Поэтому врачи дополнительно разделяют на причинную классификацию. Например:
- Пищевая причина.
- Билиарная.
- Гастрогенная, а также ишемическая.
- Инфекционная или токсико-аллергическая причина возникновения острого панкреатита.
- Травматическая.
- Врожденная.
Что касается клинической формы острого панкреатита, то различают на интерстициальную, при котором происходит отек поджелудочной железы, а также часто отекает клетчатка. Вторая клиническая форма – некротическая, заболевание протекает с сильным воспалением, и часто возникают осложнения.
Варианты хронической формы воспаления
Специалисты выделяют два подвида хронического панкреатита. Он может быть первичным или вторичным. В первом случае воспаление начинается непосредственно в поджелудочной железе. Вторичный хронический панкреатит развивается на фоне других заболеваний системы пищеварения. Он является осложнением.
При этом заболевании воспаление может то уменьшаться, то начинать развиваться с новой силой. Но это не так безобидно, как может показаться на первый взгляд. Грамотная диагностика хронического панкреатита необходима, ведь при нем может начаться атрофия тканей, поджелудочная железа со временем кальцинируется, ее нормальные ткани заменяются рубцами.
Классификация хронического панкреатита
По статистическим данным было отмечено, что у больных чаще всего встречается именно хроническое течение болезни. Заболевание имеет специфическую клиническую картину, которая способна затихать и снова проявляться.
Хронический панкреатит является довольно распространенным заболеванием, которое проявляется постоянными или периодически возникающими болями и признаками экзокринной и эндокринной недостаточности.
По морфологическому признаку врачи выделяют несколько течений:
- Интерстициальный, второе название отечного вида панкреатита. В этом случае образуется отечность межклеточных долей в поджелудочной железе. На данной стадии не происходит ярко выраженное разрушение. Но, если своевременно не оказать помощь, то это может привести к некреонекрозу.
- Индуративный хронический, чаще всего развивается после «пережитого» обострения. При таком течении болезни образуется фиброз, в редких случаях наблюдается обызвествление поджелудочной железы. Основной симптом, который говорит о наличие индуративного панкреатита – поражение паренхимы, обнаруживается при помощи диагностического обследования.
- Хронический паренхиматозный, для которого характер волнообразное течение. Например: ремиссии могут сменяться на обострения, а затем у больного отмечается рубцевание ткани. На фоне этого, у больного нарушается проходимость протоков, тем самым изменяется не только эндокринная, но и секреторная функция. Если своевременно не оказать помощь, нарушается синтез инсулина, а также могут возникать серьезные проблемы всего процесса пищеварения.
- Кистозный хронический. При таком течении у больного наблюдается нарушение оттока панкреатического сока, а также возникает рубцовое сужение протоков. При тяжелом течении, отмечается дилятация, непосредственно главного протока ПЖ.
- Псевдотуморозный. Для него характерно гипертрофия паренхимы, а также наблюдается увлечение размера пораженного органа. Клиническая картина ярко выраженная, у больного возникают признаки желтухи, отмечаются диспепсические явления. Обнаруживается псевдотуморозный панкреатит при помощи ультразвуковой диагностике или на КТ.
Также читайте на нашем сайте: Реактивный панкреатит у детей симптомы и лечение
На этом этапе классификация хронического панкреатита не заканчивается. Дополнительно различают несколько стадий ремиссии и обострений. Например:
- Возникают резкие рецидивы болезни или частые.
- Отмечаются постоянные признаки заболевания, в медицине называется персистирующий хронический панкреатит.
Что касается клинической картины данного заболевания, то здесь также отмечается определенная классификация.
- Ярко выраженный болевой синдром.
- Возникает патологический процесс, при котором нарушается деятельность желудка (гипосекреторный синдром).
- Эмоциональные, а также психические нарушения ипохондрический синдром.
Дополнительно врачи отмечают латентный и сочетанный признак хронического заболевания. При латентной форме, у больного нет ярко выраженного болевого синдрома, но отмечаются диспепсические расстройства, например: появляется тошнота, у больного возникает отрыжка съеденной пищей. Кал при латентном признаке приобретает кашеобразную форму. В момент диагностического лабораторного обследования, обнаруживается нарушение не только внешне, но и внутрисекреторной функции ПЖ.
Симптомы острого панкреатита
Разобраться, когда необходимо обращаться к врачу, можно, если знать признаки начала активного воспалительного процесса. К ним относится выраженный болевой симптом. Большинство пациентов указывают на область эпигастрия (левого подреберья). Боль опоясывающая, она может отдавать в район левой лопатки. В лежачем положении на спине она лишь усиливается. Ухудшение состояние наблюдается после приема алкоголя, жирной, жареной или острой пищи.
Помимо боли существуют и другие признаки, говорящие о том, что начался острый панкреатит. Диагностика и лечение должны проводиться в условиях стационара больницы. Это позволит максимально точно установить диагноз и сократить время, необходимое на восстановление здоровья. Симптомами этого заболевания являются:
— рвота, которая не приносит облегчения (может быть неукротимой);
— умеренная желтушность склер, у некоторых пациентов кожа может выглядеть желтоватой;
— кровоизлияния в область пупка, синюшные пятна по телу;
— вздутие живота, метеоризм.
Также о заболевании свидетельствует нарушение стула, появление чрезмерной усталости, снижение давления, бледность кожных покровов и повышенное потоотделение. Пациенты часто жалуются на сухость во рту, при осмотре виден белый налет на языке.
Признаки хронического воспаления
Понять, что у вас проблемы с поджелудочной, можно не только по неукротимой рвоте и сильной боли. Некоторые люди могут годами мучиться и не догадываться, что у них хронический панкреатит. Диагностика и лечение будет полноценными, если пациент своевременно обратится в больницу.
О развитии хронического панкреатита свидетельствуют:
— периодические боли, локализирующиеся в левом подреберье, часто они отдают в область спины;
— периодическое чувство тошноты;
— понос, при котором появляется характерный запах;
— резкая потеря веса;
— ухудшение самочувствия после употребления жирной, жареной, копченой пищи.
Если панкреатит не лечить, то у пациента появляется слабость, головокружения. У некоторых может даже развиться диабет 2 типа, заметным становится ухудшение памяти, появляются проблемы с дыханием.
Жалобы больного
При таком заболевании больной жалуется на интенсивную боль. Признак возникает примерно через 30 минут после приема жареной пищи или после употребления алкоголя.
Боли, как правило, локализуются в эпигастральной области или в левом подреберье. При остром панкреатите локализуются в верхней половине живота и нередко носят опоясывающий характер
Боль может отдавать в область поясницы или в лопатку. Отметим, что болевые признаки носят длительный характер, поэтому простыми анальгетиками она не купируется.
Больной начинает жаловаться на отрыжку, рвоту, частый жидкий стул. Так как при панкреатите нарушается вся пищеварительная система, поэтому у больного вышеописанные признаки возникают на фоне атонии 12-персной кишки.
За счет обратного забрасывания панкреатического сока, у больного отмечается неприятный горький вкус в ротовой полости.
Дополнительные жалобы:
- Появляется слабость.
- Отмечается потеря массы тела.
- Авитаминоз.
Такие признаки у больного возникают на фоне ферментной недостаточности. Поэтому в момент диагностического обследования, проводят тщательный анализ ферментов поджелудочной железы, чтобы в дальнейшем скорректировать этот процесс.
Методы лабораторной диагностики
При поступлении больных с подозрением на панкреатит им назначается комплексное обследование. В первую очередь делается биохимический анализ крови. Он позволяет определить тип заболевания, благодаря этому тесту более точно проводится диагностика панкреатита. Анализы дают возможность четко представить картину болезни.
При воспалении поджелудочной повышается уровень альфа-амилазы, липазы, резко возрастает активность С-реактивного белка. Если болезнь сопровождается сбоем в работе почек, то в крови возрастает уровень мочевины. Одновременно можно увидеть снижение количества белков, в том числе альбумина. Также заметно уменьшается количество инсулина, из-за чего начинает расти уровень глюкозы.
Водный и электролитический анализ позволяет определить, насколько изменился состав крови. Снижение уровня жидкости может стать причиной образования тромбов и закупорки мелких сосудов. Также этот анализ позволяет определить концентрацию минералов: калия, натрия, кальция. Они отвечают за нормальное функционирование сердца и сосудов.
Общий анализ крови дает представление о характере заболевания. Обращают внимание на уровень лейкоцитов и эритроцитов. Без этого обследования не может быть проведена полноценная диагностика.
Панкреатит устанавливается и по анализу мочи. При этом заболевании значительно отклоняется от нормы уровень альфа-амилазы. Но это наблюдается лишь на начальных стадиях болезни. При прогрессировании панкреатита в моче могут обнаружить эритроциты, лейкоциты и другие компоненты.
Виды диагностики
Выявить данное заболевание помогут различные методы.
Среди них:
- Анализ крови. Эта процедура проводится утром, кровь берут из пальца, чтобы дифференцировать содержание лейкоцитов и скорость оседания эритроцитов (СОЭ).
- Анализ мочи. Забор мочи необходимо проводить утром в стеклянную либо пластиковую посуду, предварительно проведя гигиенические процедуры наружных половых органов. Чтобы обнаружить хронический панкреатит, следует сдавать мочу в промежутке от нескольких дней до недели.
- Бактериологическое исследование. На панкреатит указывают бактерии альфа-амилазы, липазы, трипсина, билирубина и других содержимых. Кроме этого, увеличение глюкозы также свидетельствует о развитии данного заболевания.
- Анализ дуоденального содержимого. Обуславливается изучением двенадцатиперстной кишки натощак. Это происходит путем введения зонда в полость кишки: по происшествию некоторого время происходит забор содержимого. Необходимо сделать 6 заборов через 10 минут. По результатам процедуры происходит диагностический анализ, изучение дуоденального сока, ставится точный диагноз заболевания.
- Копрограмма. Эффективная процедура для выявления хронического панкреатита. Если заболевание имеется, то на него указывают следующие показатели:
- мазеподобная консистенция;
- непереваренная клетчатка;
- высокое содержание азота;
- стеаторея;
- повышенное содержание крахмала.
Кал необходимо собирать утром в чистую посуду. Перед самим прохождением копрограммы следует отказаться от употребления мяса и овощей за 3 дня.
Инструментальная диагностика
Методы диагностики панкреатита достаточно многообразны. Помимо исследования биологических жидкостей врачу надо увидеть, как именно изменилась поджелудочная железа. Также необходимо установить, повлияло ли ее воспаление на окружающие органы и ткани.
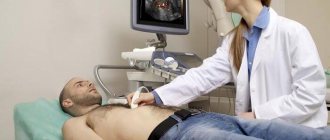
Наиболее точным и эффективным считается ультразвуковая диагностика. Она позволяет визуализировать железу, увидеть, есть ли воспалительные процессы, измелились ли ткани данного органа. Диагностика хронического панкреатита также может быть проведена с помощью УЗИ. Это заболевание может быть определено даже в бессимптомный период. Также УЗД позволяет рассмотреть желчные протоки, определить начало гнойных абсцессов и увидеть жидкость.
Лапароскопия позволяет одновременно и диагностировать, и подлечить панкреатит. В некоторых случаях во время этой мини-операции удается минимизировать негативное влияние воспаления на иные органы. Но используется лапароскопия лишь в крайне тяжелых случаях.
С помощью компьютерной томографии также может быть проведена диагностика. Панкреатит может быть установлен по характерным признакам: увеличенный размер поджелудочной железы, присутствие воспалительных процессов и отмерших тканей.
Эндоскопия позволяет увидеть все изменения как в поджелудочной железе, так и в двенадцатиперстной кишке. Для этого эндоскоп с установленной на нем камерой вводится в пищевод.
Дифференциальная диагностика панкреатита позволяет подтвердить развитие именно этого заболевания и исключить наличие других недугов пищеварительной системы с аналогичными признаками и состоянием. Для получения более обширной информации о присутствующей болезни в панкреатологии применяются лабораторные и инструментальные методы диагностирования.
Пациенты с паренхиматозной поджелудочной железой хотели бы знать, при каком клиническом состоянии необходима дифференциальная диагностика, а также о ее особенностях проведения и с какими именно заболеваниями выполняется сравнительный анализ.
Диагностика
Диагноз основывается на анамнезе и подтверждается визуализирующими исследованиями и лабораторными тестами, оценивающими структуру и функцию поджелудочной железы (рис. 2, 3) [9].
Амилаза и липаза сыворотки может соответствовать норме или быть незначительно повышена. У 5-10 % пациентов с хроническим панкреатитом компрессия дистальной части общего желчного протока ведет к увеличению билирубина сыворотки и щелочной фосфотазы. Мальабсорбция жира ведет к увеличению его экскреции с калом (более 7 грамм в день). Выявление панкреатических кальцификатов при рентгенографии, УЗИ или компьютерной томографии является диагностическим критерием хронического панкреатита. Эти кальцификаты обнаруживаются в примерно 25-60 % всех случаев хронического алкогольного панкреатита и у 35-80 % пациентов с панкреатитом другой этиологии. Компьютерная томография может также выявить локальное увеличение размеров поджелудочной железы, ее атрофию, расширение панкреатического протока или псевдокисту. РХПГ является наиболее чувствительным и специфическим визуализирующим исследованием в диагностике хронического панкреатита (рис. 3).
Из-за риска развития панкреатита в результате выполнения РХПГ эта диагностическая процедура должна применяться только когда неинвазивные исследования являются малоинформативными. Новые, более современные виды исследований, как ядерно-резонансная холангиопанкреатография и эндоскопическое ультразвуковое исследование становятся все более популярными. Если с использованием всех этих визуализирующих исследований не удается подтвердить диагноз, то может быть выполнено тестирование функции поджелудочной железы со стимуляцией секретином или ХК [10]. Диагностический алгоритм приведен на рисунке 4.
Зачем нужен дифференциальный анализ панкреатита
Применение дифференциального диагностирования панкреатического недуга позволяет окончательно определить первоначальный диагноз панкреатита острой или хронической формы, ведь симптомы этого заболевания во многом схожи с признаками других тяжелых патологий органов ЖКТ.
Проведение дифференциации позволяет подобрать наиболее эффективную схему терапии в отношении патологического отклонения в поджелудочной железе, что поможет предотвратить развитие серьезных осложнений:
- Некроз паренхиматозных тканей.
- Полная потеря функций ПЖ.
- Летальный исход.
Панкреатическая болезнь считается довольно тяжелой патологией, поэтому при подозрении на ее присутствие важно своевременно дифференцировать панкреатит или другую болезнь.
Ошибочно поставленный диагноз может быть смертельно опасным для пациента, поэтому использование дифференциальной диагностики считается необходимым мероприятием при гастроэнтерологических нарушениях.
При каком состоянии нужно верифицировать панкреатит
Итак, при каких клинических признаках, указывающих на возможные отклонения в поджелудочной железе, требуется выполнение дифференциации?
Для острого панкреатита присуща типичная симптоматика, которая относится к особой группе клинических проявлений под общим названием «острый живот». При подозрении на острое воспаление ПЖ осуществляется сравнение с другими болезнями органов организма, которые также бывают в острой форме и имеют аналогичную симптоматику. К таковым относится ряд заболеваний:
- Инфаркт миокарда.
- Холецистит.
- Прободная язва.
- Непроходимость кишечника.
- Аппендицит.
- Тромбоз мезентериальных сосудов.
- Пищевая интоксикация.
- Нижнедолевая плевропневмония.
- Язва желудка и 12-типерстной кишки.
- Аневризм брюшного отдела аорты.
Дифференциальное диагностирование панкреатита хронического типа осуществляется по таким хроническим заболеваниям:
- Туберкулез кишечника.
- Хронический колит.
- Желчнокаменная болезнь.
- Новообразование в области ПЖ.
- Солярит.
- Панкреатит безболезненного типа.
- Язва желудка и 12-типерстной кишки.
- Ишемический абдоминальный синдром.
К дифференциальному анализу обязательно присовокупляются результаты других диагностических методик, в том числе лабораторных и аппаратных.
Особенности дифференциального анализа при остром панкреатите
Дифференциальная диагностика острого панкреатита осуществляется путем изучения проявляющейся симптоматики и ее сравнение с проявлениями определенных заболеваний органов некоторых систем организма.
Основные отличия симптомов некоторых распространенных болезней острого течения от панкреатита острого типа приведены в таблице.
Патологии, протекающие в острой форме
Пожалуй, львиную долю обращений пациентов составляют жалобы на сильные боли в верхней части живота, отдающие в спину. Практика показывает, подобная симптоматика вкупе с повышенным количеством альфа-амилазы становится основанием для постановки диагноза «панкреатит».
Анализы крови и мочи, определяющие количество диастазы, помогают выбрать правильные методы диагностики, если врач высказывает предположение, что налицо острый панкреатит. Нельзя ставить однозначный диагноз, полагаясь исключительно на озвученный показатель, поскольку изменение количества фермента имеет различную природу: альфа-амилаза может изменяться после приёма препаратов тетрациклинового ряда, при отравлении алкоголем, при прочих заболеваниях брюшной полости, к примеру, холецистита, перитонита. Дифференциальная диагностика хронического панкреатита облегчает задачу правильной постановки диагноза.
Диагноз «панкреатит» устанавливается после получения полной клинической картины болезни и сбора данных лабораторных исследований. Дифференциальный диагноз хронического панкреатита ставится путём исключения заболеваний, сходных с болезнью, состояния алкогольного и наркотического опьянения.
Острый панкреатит. Дифференциальная диагностика
Дифференциальную диагностику проводят в два этапа. На первом этапе острый панкреатит приходится дифференцировать от других заболеваний органов брюшной полости, требующих неотложного оперативного вмешательства:
перфорации язвы желудка или двенадцатиперстной кишки, острой кишечной непроходимости, деструктивного холецистита, острой окклюзии артерий или вен мезентериального бассейна, а также от инфаркта миокарда.
Для перфорации язвы желудка или двенадцатиперстной кишки
в отличие от панкреонекроза характерно внезапное появление «кинжальных» болей. При этом больные стараются лежать неподвижно, а при панкреатите — беспокойны. В отличие от панкреатита, при котором отмечают многократную рвоту, для прободения рвота не характерна. Диагностические сомнения удаётся разрешить при обнаружении свободного газа под куполом диафрагмы с помощью обзорной рентгенографии брюшной полости. Острый панкреатит трудно дифференцировать от прободной язвы задней стенки желудка, когда его содержимое поступает в сальниковую сумку, или в случаях прободения язв малой кривизны в толщу малого сальника. Следует отметить, что определение амилазы в крови или моче не имеет существенного значения при прободной язве, когда амилаза в избыточном количестве с содержимым двенадцатиперстной кишки поступает в брюшную полость, а затем поступает в кровь. Окончательно установить диагноз можно при УЗИ и лапароскопии.
Клиническую картину острого панкреатита может симулировать пенетрация язвы желудка или двенадцатиперстной кишки
. В этих случаях всегда следует придавать значение симптомам обострения язвенной болезни. Однако при увеличении активности амилазы в крови или моче и симптомах острого панкреатита исключить его практически не представляется возможным.
Острая кишечная непроходимость
, так же как панкреонекроз, характеризуется острым началом, интенсивным болевым синдромом, многократной рвотой. При деструктивном панкреатите и вовлечении в некротический процесс брыжейки тонкой и поперечно-ободочной кишки клинические симптомы схожи с таковыми при развитии механической кишечной непроходимости. Однако, в отличие от панкреатита, при механической непроходимости кишечника боли носят схваткообразный характер, сопровождаются звонкой и резонирующей перистальтикой кишечника (панкреатит сопровождается угасанием перистальтики). Вместе с тем при кишечной непроходимости бывает амилазурия, поэтому этот лабораторный тест не имеет решающего значения. Постановка диагноза возможна при выполнении обзорной рентгенографии органов брюшной полости (множественные уровни жидкости в кишечнике при непроходимости). Для острого панкреатита характерны пневматизация толстой кишки и отсутствие чаш Клойбера.
Наиболее трудный момент дифференциальной диагностики острого панкреатита (интерстициального, ограниченного «головчатого» панкреонекроза) с острым аппендицитом
— начальные сроки заболевания, когда симптомы выражены ещё недостаточно либо червеобразный отросток расположен кзади (в поясничной области или около жёлчного пузыря). Ключевые моменты дифференциальной диагностики в этих ситуациях — лабораторная диагностика, УЗИ и лапароскопия.
Острый деструктивный холецистит
вызывает серьёзные проблемы в дифференциальной диагностике с острым панкреатитом при развитии симптомов распространённого перитонита. В этой ситуации в пользу острого деструктивного холецистита свидетельствует преимущественная локализация болей в правом подреберье с иррадиацией в правую лопатку и плечо, болезненный и увеличенный жёлчный пузырь при пальпации, отсутствие указаний на опоясывающий характер болей. Необходимо помнить о том, что панкреонекрозу может сопутствовать развитие острого ферментативного холецистита. Диагностические проблемы разрешаются при исследовании активности ферментов, УЗИ и лапароскопии.
При ущемлении конкремента в дистальном отделе холедоха
клинические проявления соответствуют картине острого холецистопанкреатита («крика папиллы»): больной мечется и стонет от боли, не находит себе места, боли возникают внезапно в верхних отделах живота, сильные, носят опоясывающий характер, сопровождаются многократной рвотой, ознобом, желтухой, холангитом и динамической кишечной непроходимостью. При этом определяют мышечное напряжение и симптом Щёткина-Блюмберга в верхних отделах живота. Оптимальный алгоритм дифференциальной диагностики: определение в крови концентрации билирубина и его фракций, активности амилазы, липазы, щелочной фосфатазы, аланиновой и аспарагиновой аминотрансфераз, УЗИ, экстренная эндоскопическая ретроградная холангиография, папиллотомия с экстракцией конкремента.
Острая окклюзия
(тромбоз, эмболия)
мезентериальных сосудов
в отличие от острого панкреатита возникает чаще у больных пожилого возраста, страдающих сердечно-сосудистыми заболеваниями, мерцательной аритмией. При этом боль в животе нарастает быстро, как при перфорации язвы желудка или двенадцатиперстной кишки. Боль и напряжение мышц передней брюшной стенки могут быть разлитыми. Характерен лейкоцитоз (20-30х10 9 /л). Иногда бывает стул с примесью крови. Амилазурия и увеличение активности ЛДГ имеют небольшое дифференциально диагностическое значение, поскольку активность этих ферментов повышается при некрозе кишки. Диагностические сомнения разрешаются при проведении лапароскопического или ангиографического исследования.
Разрыв аневризмы брюшного отдела аорты
в отличие от острого панкреатита характеризуется острым началом, сопровождающимся симптомами внутрибрюшного или забрюшинного кровотечения и геморрагического шока, потерей сознания, головокружением, стойкой гипотонией, острой анемией. В брюшной полости пальпируют объёмное пульсирующее образование, над которым слышен систолический шум. Такие же шумы выслушивают на бедренных артериях. Диагностические сомнения разрешают при выполнении УЗИ аорты и органов брюшной полости, лапароскопии, аортографии.
Дифференциальную диагностику с инфарктом миокарда
и острым панкреатитом (панкреонекрозом) следует проводить на основании анализа ЭКГ, исследования биохимических маркёров острого повреждения миокарда (креатининфосфокиназа, тропониновый тест), активности амилазы в крови и моче, липазы. Следует помнить, что при тяжёлых формах панкреонекроза могут наблюдаться изменения на ЭКГ (депрессия сегмента Т во II и III отведениях, двухфазность волны Т в I и III отведениях), которые отражают функциональные изменения сердечной мышцы. Если диагностические сомнения не разрешаются, целесообразно прибегнуть к УЗИ и лапароскопии.
Панкреатит или прободная язва?
Прободная язва — распространённый диагноз. Симптомы болезни досконально известны каждому врачу: боль возникает резко, пациент испытывает шоковое состояние, пульс замедляется, стенки живота напряжены, печёночная тупость исчезает, заменяясь тимпаническим звуковым симптомом прободения. Добавьте сюда картину «острого живота» — диагноз однозначен.
Отличить острый панкреатит от прободной язвы на деле оказывается непросто, о чем свидетельствуют многочисленные амбулаторные и клинические ошибки. В обоих случаях организм впадает в состояние шока, наблюдается периферическое кровообращение.
Первое, на что обращается внимание — положение больного: при прободной язве боль усиливается при попытке больного сменить позу. При панкреатите больные меняют положение довольно часто. Второе, часто ускользающее из вида — рвота. При прободной язве пациенты практические не испытывают рвотных позывов, при панкреатите рвота — частое явление. И, наконец, альфа-амилаза: её показатели при прободной язве близки к норме, в противовес больным панкреатитом.
Панкреатит или кишечная непроходимость
Дифференциальный диагноз острого панкреатита исключает наличие непроходимости. На поздних стадиях кишечной непроходимости стирается разница в симптомах. Поначалу проблематично верно определить форму непроходимости: механическая или динамическая? Учитывая, что динамическая непроходимость становится частой спутницей панкреатитов, задача выбора верного диагноза усложняется многократно.
Необходимо определить, в каком кишечнике локализовано недомогание, его вид, время и характер. Если врач столкнулся с паралитической непроходимостью, подтверждаются догадки о развитии панкреатита. Обращается внимание на неврогенные механизмы, поскольку патологический процесс, в большинстве случаев, проявляет рефлекторное развитие.
Следующий шаг — оценка боли, повторение рвотных позывов и метеоризм. При нарастании боли и распространении по животу рвота повторяется, происходит повышенное газообразование — врач склоняется в сторону панкреатита. При механической непроходимости кишечник практически парализован, газообразование почти отсутствует.
Помимо общей клинической картины, обращается внимание на показатели рентгенологического и лабораторных исследований: если остаются подозрения на непроходимость, необходимо:
- провести рентгеноскопию брюшных органов;
- выяснить цифры анализов крови и мочи, показывающие уровень альфа-амилазы;
- определить данные анализов крови и мочи, показывающий уровень хлоридов.
Если количество хлоридов ниже нормы, склоняются в пользу непроходимости, при повышение уровня альфа-амилазы и нормальном уровне хлоридов — в пользу панкреатита.
Дифференциальная диагностика хронического панкреатита
Пожалуй, львиную долю обращений пациентов составляют жалобы на сильные боли в верхней части живота, отдающие в спину. Практика показывает, подобная симптоматика вкупе с повышенным количеством альфа-амилазы становится основанием для постановки диагноза «панкреатит».
Анализы крови и мочи, определяющие количество диастазы, помогают выбрать правильные методы диагностики, если врач высказывает предположение, что налицо острый панкреатит.
Нельзя ставить однозначный диагноз, полагаясь исключительно на озвученный показатель, поскольку изменение количества фермента имеет различную природу: альфа-амилаза может изменяться после приёма препаратов тетрациклинового ряда, при отравлении алкоголем, при прочих заболеваниях брюшной полости, к примеру, холецистита, перитонита. Дифференциальная диагностика хронического панкреатита облегчает задачу правильной постановки диагноза.
Диагноз «панкреатит» устанавливается после получения полной клинической картины болезни и сбора данных лабораторных исследований. Дифференциальный диагноз хронического панкреатита ставится путём исключения заболеваний, сходных с болезнью, состояния алкогольного и наркотического опьянения.
Панкреатит или прободная язва?
Прободная язва – распространённый диагноз. Симптомы болезни досконально известны каждому врачу: боль возникает резко, пациент испытывает шоковое состояние, пульс замедляется, стенки живота напряжены, печёночная тупость исчезает, заменяясь тимпаническим звуковым симптомом прободения. Добавьте сюда картину «острого живота» – диагноз однозначен.
Отличить острый панкреатит от прободной язвы на деле оказывается непросто, о чем свидетельствуют многочисленные амбулаторные и клинические ошибки. В обоих случаях организм впадает в состояние шока, наблюдается периферическое кровообращение.
Первое, на что обращается внимание – положение больного: при прободной язве боль усиливается при попытке больного сменить позу. При панкреатите больные меняют положение довольно часто.
Второе, часто ускользающее из вида – рвота. При прободной язве пациенты практические не испытывают рвотных позывов, при панкреатите рвота – частое явление.
И, наконец, альфа-амилаза: её показатели при прободной язве близки к норме, в противовес больным панкреатитом.
Панкреатит или кишечная непроходимость
Дифференциальный диагноз острого панкреатита исключает наличие непроходимости. На поздних стадиях кишечной непроходимости стирается разница в симптомах. Поначалу проблематично верно определить форму непроходимости: механическая или динамическая? Учитывая, что динамическая непроходимость становится частой спутницей панкреатитов, задача выбора верного диагноза усложняется многократно.
Необходимо определить, в каком кишечнике локализовано недомогание, его вид, время и характер. Если врач столкнулся с паралитической непроходимостью, подтверждаются догадки о развитии панкреатита. Обращается внимание на неврогенные механизмы, поскольку патологический процесс, в большинстве случаев, проявляет рефлекторное развитие.
Следующий шаг – оценка боли, повторение рвотных позывов и метеоризм. При нарастании боли и распространении по животу рвота повторяется, происходит повышенное газообразование – врач склоняется в сторону панкреатита. При механической непроходимости кишечник практически парализован, газообразование почти отсутствует.
Помимо общей клинической картины, обращается внимание на показатели рентгенологического и лабораторных исследований: если остаются подозрения на непроходимость, необходимо:
- провести рентгеноскопию брюшных органов;
- выяснить цифры анализов крови и мочи, показывающие уровень альфа-амилазы;
- определить данные анализов крови и мочи, показывающий уровень хлоридов.
Если количество хлоридов ниже нормы, склоняются в пользу непроходимости, при повышение уровня альфа-амилазы и нормальном уровне хлоридов – в пользу панкреатита.
Панкреатит или туберкулёз кишечника?
Туберкулёз кишечника – бактериальное заболевание, виновниками становятся микробактерии туберкулёза.
Как правило, в начале заболевания больные не испытывают особого дискомфорта и не замечают настораживающих симптомов.
В редких случаях появляется тошнота, тяжесть в желудке после приёма пищи, общее недомогание и расстройства стула. Как правило, проявления не сильно беспокоят, и болезнь долгое время остаётся незамеченной.
Дифференцирование туберкулёза кишечника
Учитывая изначальное развитие болезни в лёгких, следует исключить из группы больных панкреатитом людей, страдающих иными видами туберкулёза. Больше уверенности при постановке диагноза придадут цифры лабораторных исследований: в случае туберкулёза наблюдается гипохромная анемия при нормальных показателях диастазы.
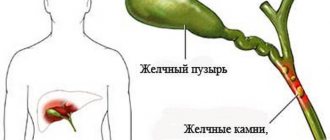
Панкреатит или желчнокаменная болезнь
Воспаление поджелудочной железы легко спутать с желчнокаменной болезнью, что не удивительно, учитывая близкое соседство желчного пузыря. Отсюда важно дифференцировать правильное заболевание. Часто упомянутая болезнь становится родоначальником панкреатита.
Желчнокаменная болезнь сопровождается похожими симптомами: напряженный живот, болезненность кожных покровов. Пролить свет истины поможет ультразвуковая диагностика желчного пузыря – способ остаётся наиболее информативным и доступным, позволяет определить наличие камней, увидеть, насколько деформированы стенки желчного пузыря и изменена моторика.
Можно воспользоваться показателями МРТ и КТ диагностики, провести сцинтиграфию билиарной системы и выявить данные общего и биохимического анализа крови, показывающие увеличение скорости оседания эритроцитов и повышение активности щелочной фосфатазы.
Панкреатит или онкология?
Дифференциальная диагностика острого панкреатита подразумевает исключение вероятности онкологии. Часто рак поджелудочной железы не отличим от воспаления поджелудочной железы.
Рак никак не проявляется до наступления четвертой стадии. Аналогично предыдущим случаям, жалобы пациентов начинаются с болей в области живота различной интенсивности: от небольшого дискомфорта до острых приступов.
Обращают внимание на цвет кожных покровов, приобретающих желтоватый оттенок. Обесцвечивается стул, темнеет моча, появляется кожный зуд – так чаще прочего выглядит рак.
Состояние больных резко ухудшается, обусловленное быстрым метастазированием.
Главный симптом – быстрое снижение массы тела. Потеря веса происходит из-за снижения аппетита и сильной интоксикации, обусловленной ростом опухоли. Чтобы исключить онкологическое заболевание, полагается включить в диагностический комплекс ряд исследований:
- анализ крови;
- КТ;
- рентгенограмма;
- ультразвуковое исследование;
- МРТ;
- биопсия;
- ПЭТ-КТ.
Панкреатит или тромбоз брыжеечных сосудов?
Частый «двойник» панкреатита – тромбоз брыжеечных сосудов. В обоих случаях наблюдаются сильнейшие боли, приводящие больного в стены больницы. Необходимо уделить внимание деталям: при тромбозе больные редко жалуются на рвоту, при пальпации не ощущается напряжение и болезненность в надчревной области, но нередок кровянистый стул.
Отдельные участки кишечника иногда прекращают выполнять функции, но перистальтика периодически остаётся видна. Лабораторные исследования могут не прояснить картину: в случае инфаркта кишечника уровень альфа-амилазы также иногда повышен.
Источник: https://GastroTract.ru/bolezn/pankreatit/differentsialnaya-diagnostika-hronicheskogo-pankreatita.html
Панкреатит или туберкулёз кишечника?
Туберкулёз кишечника — бактериальное заболевание, виновниками становятся микробактерии туберкулёза. Как правило, в начале заболевания больные не испытывают особого дискомфорта и не замечают настораживающих симптомов. В редких случаях появляется тошнота, тяжесть в желудке после приёма пищи, общее недомогание и расстройства стула. Как правило, проявления не сильно беспокоят, и болезнь долгое время остаётся незамеченной.
Дифференцирование туберкулёза кишечника
Учитывая изначальное развитие болезни в лёгких, следует исключить из группы больных панкреатитом людей, страдающих иными видами туберкулёза. Больше уверенности при постановке диагноза придадут цифры лабораторных исследований: в случае туберкулёза наблюдается гипохромная анемия при нормальных показателях диастазы.
Панкреатит или желчнокаменная болезнь
Воспаление поджелудочной железы легко спутать с желчнокаменной болезнью, что не удивительно, учитывая близкое соседство желчного пузыря. Отсюда важно дифференцировать правильное заболевание. Часто упомянутая болезнь становится родоначальником панкреатита.
Желчнокаменная болезнь сопровождается похожими симптомами: напряженный живот, болезненность кожных покровов. Пролить свет истины поможет ультразвуковая диагностика желчного пузыря — способ остаётся наиболее информативным и доступным, позволяет определить наличие камней, увидеть, насколько деформированы стенки желчного пузыря и изменена моторика.
Можно воспользоваться показателями МРТ и КТ диагностики, провести сцинтиграфию билиарной системы и выявить данные общего и биохимического анализа крови, показывающие увеличение скорости оседания эритроцитов и повышение активности щелочной фосфатазы.
Диагностика панкреатита
Правильно проведенная диагностика, поможет быстрее выявить заболевание и назначить адекватные методы лечения.
Диагностировать хронический панкреатит непросто, особенно на ранних стадиях. В этом врачу-гастроэнтерологу помогают в диагностике панкреатита лабораторные анализы и инструментальные методы исследования.
Диагностические признаки острого течения болезни:
- Симптом Воскресенского, при котором врач не может прощупать пульсацию аорты.
- Самый распространенный симптом называется Грея-Турнера, на брюшной стенке больного образуются синюшные пятна, а также отмечается симптом Куллена, синюшность в области пупка.
- Симптом Мейо-Робсона, в момент прощупывания ребер с левой стороны, у больного возникает острая боль.
Также читайте на нашем сайте: Билиарный панкреатит: причины, клиническая картина, диагностика
Диагностические признаки:
- Тромбоз селезеночной вены.
- Нарушенная функция пищеварения.
- Анемическия синдром.
- Синдром застой желчи, который протекает с выраженными признаками желтухи.
Общая лабораторная диагностика:
- Назначают биохимический анализ крови.
- Проводится оценка водно-электролитического баланса в крови больного.
- В обязательном порядке сдать общий анализ крови и мочи.
Инструментальные методы диагностики:
- Ультразвуковое обследование поджелудочной железы.
Ультразвуковая диагностика является современным высокоинформативным методом для исследования разных структур человеческого организма. - Рентгенографическое обследование, которое помогает определить камни в ПЖ или в протоках.
- Часто назначают компьютерную томографию, помогает выявить некротизированные участки.
Компьютерная томография — важный этап комплексной диагностики, который позволяет оценить состояние и выявить патологические изменения внутренних органов - При необходимости проводится лапароскопия, эндоскопия.
Дифференциальная диагностика необходима для исключения острых хирургических патологий, непосредственно в брюшной полости. Например: прободную язву, острый холецистит, кишечную непроходимость, а также тромбоз вен кишечника.
Теперь вы знаете, что классификация панкреатита обширная. Но, именно она помогает врачам определить все нюансы по данному заболеванию. Для того чтобы выявить недуг на начальной стадии его развития, при первых симптомах необходимо немедленно обратиться к доктору и пройти диагностическое обследование.
Панкреатит или онкология?
Дифференциальная диагностика острого панкреатита подразумевает исключение вероятности онкологии. Часто рак поджелудочной железы не отличим от воспаления поджелудочной железы.
Рак никак не проявляется до наступления четвертой стадии. Аналогично предыдущим случаям, жалобы пациентов начинаются с болей в области живота различной интенсивности: от небольшого дискомфорта до острых приступов. Обращают внимание на цвет кожных покровов, приобретающих желтоватый оттенок. Обесцвечивается стул, темнеет моча, появляется кожный зуд — так чаще прочего выглядит рак. Состояние больных резко ухудшается, обусловленное быстрым метастазированием.
Главный симптом — быстрое снижение массы тела. Потеря веса происходит из-за снижения аппетита и сильной интоксикации, обусловленной ростом опухоли. Чтобы исключить онкологическое заболевание, полагается включить в диагностический комплекс ряд исследований:
- анализ крови;
- КТ;
- рентгенограмма;
- ультразвуковое исследование;
- МРТ;
- биопсия;
- ПЭТ-КТ.
Клинические проявления
Боль в животе и потеря веса является двумя наиболее частыми клиническими проявлениями хронического панкреатита. Боль снижает аппетит пациентов и ведет к ограничению приема пищи, приводя к потери веса и недостаточности питания. Боль в животе является наиболее частым показанием к выполнению хирургического вмешательства при хроническом панкреатите. Обычно боль характеризуется как диффузная и с локализацией в верхней части живота. Абдоминальная боль усиливается после еды, присутствует она и ночью. Точные механизмы лежащие в основе появления болей остаются предметом дискуссий, но в ее основе могут лежать воспаление поджелудочной железы, увеличение внутри панкреатического давления, нейровоспаление или внепанкреатические причины, как стеноз общего желчного протока или ДПК. Потеря веса вначале происходит из-за уменьшения количества принимаемых калорий в результате страха и ожидания появления абдоминальной боли. Позже, при прогрессировании панкреатита, у пациента развивается мальабсорбция в результате панкреатической недостаточности. Сахарный диабет развивается, когда разрушается 80 % желез [8]. Стеаторея возникает при потере 90 % функции поджелудочной железы.
Панкреатит или тромбоз брыжеечных сосудов?
Частый «двойник» панкреатита — тромбоз брыжеечных сосудов. В обоих случаях наблюдаются сильнейшие боли, приводящие больного в стены больницы. Необходимо уделить внимание деталям: при тромбозе больные редко жалуются на рвоту, при пальпации не ощущается напряжение и болезненность в надчревной области, но нередок кровянистый стул.
Отдельные участки кишечника иногда прекращают выполнять функции, но перистальтика периодически остаётся видна. Лабораторные исследования могут не прояснить картину: в случае инфаркта кишечника уровень альфа-амилазы также иногда повышен.