Когда болит хвост поджелудочной железы, состояние сопровождается нарушением функций эндокринной и пищеварительной систем, что обусловлено строением тканей в этой части органа.
Поджелудочная железа – важный орган, относящийся к пищеварительной и эндокринной системе. Структурные изменения органа приводят к гормональным нарушениям или расстройствам процесса усвоения еды. Железа условна разделено на три части: головка, тело, хвост.
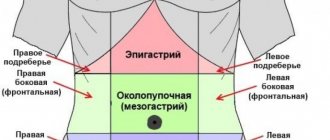
Боль в хвосте локализуется в левой половине живота, иногда может ирридировать в грудную клетку, в участок сердца, и поэтому при обследовании проводят дифференциальную диагностику.
Характеристика железы
Поджелудочная является крупной железой, расположенной в брюшной полости позади желудка и тесно примыкающей к ДПК. Железа является важным органом пищеварительной системы, вырабатывающим специальные ферменты, которые участвуют в расщеплении белков, жиров и углеводов. Среди этих ферментов числятся трипсин, химотрипсин, панкреатическая амилаза и др.
Поджелудочная одновременно является и железой внутренней секреции, вырабатывающей инсулин и один из контринсулярных гормонов — глюкагон. Соотношение внешнесекреторной и внутрисекреторной частей органа составляет 9:1. Специфика строения хвостовой зоны ПЖ состоит в преобладании в паренхиме островков Лангерганса. Их размер составляет 0,1 – 0,2 мм, а общее количество этой структурной единицы в поджелудочной железе вирирует от 200 тыс. до 1,8млн. Клетки островков Лангерганса вырабатывают гормоны, контролирующие обмен веществ в организме. Инсулин, глюкагон и амилин, влияющие на углеводный обмен, при любой этиологии поражения хвостовой части железы приводят к серьезным нарушениям, в первую очередь к сахарному диабету.
В здоровом состоянии железа не прощупывается. Увеличение размера поджелудочной железы свыше 25 см для тела и 35 мм для хвоста свидетельствует о наличии патологии. Нормальные размеры у женщин и мужчин ПЖ одинаковы. Отек и увеличение органа свидетельствует о панкреатите, раковых заболеваниях. Уменьшение органа говорит о его атрофии.
Наиболее вероятной причиной возникновения болей в зоне поджелудочной железы является развитие панкреатита. Для точной диагностики гастроэнтеролог назначает УЗИ, если имеет место воспаление поджелудочной железы. В процессе обследования фиксируется изменение органа, чаще всего увеличение размеров хвоста и головки железы.
Панкреатит трудно обнаружить в период обострения заболевания. На фоне интенсивных болей размеры ПЖ соответствуют норме, и орган в целом не носит изменений. Прежде чем поставить окончательный диагноз, специалист должен подождать приблизительно 7 часов, после острого приступа, и только потом определить состояние хвоста и поджелудочной в целом. Даже незначительные изменения ПЖ могут быть сигналом о серьезных заболеваниях (панкреатит или рак поджелудочной железы). При онкологических заболеваниях наблюдается локальное увеличение хвоста или головки поджелудочной железы. Для панкреатита характерно увеличение всего органа и нарушение его однородности и границ.
Что такое поджелудочная железа – функции, строение
Поджелудочная железа у человека, представляет собой крупнейший внешнесекреторный и внутрисекреторный орган пищеварения. Внутрисекреторная функция органа заключается в реализации пищеварительных ферментов – панкреатического сока. Производя биологически активные органические соединения, поджелудочная железа обеспечивает организму регулировку жирового, белкового и углеводного обмена веществ.
Ещё одним важнейшим функциональным предназначением этого органа является активная выработка инсулина, помогающего снижать уровень концентрации глюкозы в крови. Гормональный сбой при воспалении поджелудочной железы может привести к нарушению секреции инсулина, что повлечет за собой развитие сахарного диабета.
Анатомическое строение представляет собой удлиненное дольчатое образование серовато-розоватого цвета, расположенного в брюшной полости верхнего отдела на задней стенке живота позади желудка с тесным примыканием органа к двенадцатиперстной кишке. У взрослого человека длина поджелудочной железы достигает 14-25 см, с массой – около 70-80 г.
Тело поджелудочной железы имеет трёхгранную конфигурацию – переднюю, заднюю и нижнюю. Хвост поджелудочной конусовидной или грушевидной формы простирается до селезенки. Кровоснабжение железы осуществляется через панкреатодуоденальные артерии, ответвляющиеся от верхней брыжеечной и печеночной артерии.
Характерно, что у новорожденных поджелудочная железа имеет размеры длины от 3 до 5 см, с массой органа – 2,5-3 г. Формирование железы характерной для взрослых, происходит к возрасту ребенка 5-7 лет.
Что такое хвост поджелудочной железы?
Хвост поджелудочной железы представляет собой самую узкую и завершающую часть органа. Как у всей железы, так и его паренхима имеет железистую структуру, имеются и некоторые особенности. Ткань представлена ацинусами и островками Лангерганса.
Ацинус (долька) – несложная функциональная единица ПЖ, состоящая из нескольких форм различных клеток с ферментообразующей функцией. Все дольки имеют отдельный первичный выводящий проток с сосудами, их клетки вырабатывают несколько разновидностей ферментов, участвующих в расщеплении белков, жиров и углеводов. Совокупность ацинусов формирует доли с более крупными протоками, впадающими в общий вирсунгов проток, что обеспечивает экзокринную функцию.
За эндокринную функцию отвечают островки Лангерганса, которые расположены между ацинусами и также состоят из разных типов клеток, синтезирующих гормоны. Гормональные активные вещества сразу попадают в кровь и начинают действовать. В значительных количествах они вырабатываются бета – клетками. Это инсулин, отвечающий за углеводный обмен. При нехватке этого фермента развивается сахарный диабет, который является тяжелым заболеванием, с неблагоприятным прогнозом.
Где находится хвост ПЖ?
Определить изменение размеров ПЖ возможно только с помощью УЗИ. При визуализации удается фиксировать место расположения органа. В проекции на переднюю брюшную стенку он находится на 5 – 10 см выше пупка, головка находится в правом подреберье, а хвост граничит с селезенкой, левой почкой и надпочечником.
По направлению к селезенке хвостовая часть сужается. Она вытянута горизонтально, чуть задрана вверх. Поскольку данная часть железа находится в проекции левого подреберья, расположена глубоко и закрыта соседствующими органами, процесс диагностики довольно затруднен.
Функциональное предназначение
Островки Лангерганса, расположенные в тканях хвоста железы
Хвост находится в районе левого подреберья. Располагаясь там, обеспечиваетфункции: ферментообразующую, гормонообразующую. Синтез пищеварительных ферментов (амилаза, протеаза, липаза) осуществляется неостровковой частью органа.
Секрет, содержащий ферментативные компоненты, выделяется в двенадцатиперстную кишку через главный панкреатический проток, проходящий по всей длине железы.
Реализация гормонообразующей функции возложена на островки Лангерганса. Разновидности клеток, входящих в состав структуры, продуцируют свои виды гормонов:
- альфа – глюкагон;
- бета – инсулин;
- дельта – соматостатин;
- пп – панкреатический полипептид;
- эпсилон – грелин.
Железа участвует не только в пищеварительном процессе, но и в усвоении глюкозы. Если хвостовая часть органа воспалена, у человека развиваются серьезные метаболические нарушения. Иногда они являются необратимыми.
Почему болит хвост поджелудочной железы?
В большинстве случаев причина функциональных нарушений хвостовой части ПЖ – панкреатит. Воспалительный процесс хвоста железы может развиваться при интоксикациях, инфицировании, частом использовании спиртных напитков и вредной пищи. При этом болевые ощущения локализуются в левом боку, у больного фиксируется гипертермия, диспепсические проявления, общетоксический синдром.
Патологические процессы вызывают нарушение продуцирования инсулина, вследствие чего происходит неконтролируемый рост уровня глюкозы в крови. Состояние корректируется с помощью введения искусственного гормона инъекционным способом. Для избегания ежедневных уколов используют инсулиновые помпы. Устройство позволяет равномерно и постоянно подавать гормон в организм. Способ является также профилактическим и предупреждает липодистрофию.
Панкреатит при отсутствии недостаточности инсулина лечат медикаментозным способом и с применением специальной диеты. Используются антибиотики, противовоспалительные препараты, обезболивающие и спазмолитики.
Причиной появления болей в хвостовой зоне ПЖ также являются онкологические заболевания. Опасность и коварность злокачественных новообразований в том, что они не вызывают болевые ощущения на начальных фазах. В большинстве случаев заболевание диагностируется тогда, когда опухоль уже имеет большие размеры, имеются метастазы. Состояние больного при этом тяжелое, прогноз — крайне неблагополучный.
Увеличение хвостовой части ПЖ может фиксироваться и при развитии доброкачественных новообразований. К таким опухолям числятся новообразования:
- Несклонные к метастазированию;
- Сохраняющие дифференциацию ткани;
- Растущие только в пределах одного органа или его части.
Причиной болей и увеличения хвоста ПЖ может стать локальный воспалительный процесс, который имеет тенденцию распространяться на все участки органа, однако, на начальном этапе выявляется отеком и изменениями в тканевых структурах хвоста.
Боли в хвостовой зоне ПЖ могут быть связаны с поражением рассматриваемых структур. Патологическое состояние называется муковисцидозом и характеризуется образованием в протоках поджелудочной железы множественных мелких псевдокист, которые и становятся причиной нарушения оттока панкреатического сока в кишечнике. Наряду с состоянием у пациента наблюдается диффузный фиброз ПЖ и утолщение соединительнотканных прослоек.
Из клеток островков Лангерганса, выполняющих эндокринные функции и локализирующихся в большом количестве в хвостовой части ПЖ, под воздействием определенных факторов формируются доброкачественные аденомы или злокачественные аденокарциномы.
Воспаление поджелудочной при беременности
Причиной боли в поджелудочной железе при беременности может стать нарушение ранее назначенной диеты или переедание. Для купирования боли назначают спазмолитики и другие медикаменты, антибиотики для лечения беременных женщин не используются, поскольку они опасны для здоровья плода и мамы. В большинстве случаев специалисты для решения проблемы применяют ферментативные препараты, с помощью которых снимают нагрузку на ПЖ и нормализуют функционирование органа.
Воспаление поджелудочной железы при беременности чаще всего появляется на первых месяцах физиологического состояния, поэтому иногда принимается как токсикоз, который также выявляется тошнотой и рвотой. Заболевание диагностируется довольно трудно. Если у женщины до беременности были проблемы с поджелудочной, следует при появлении первых же признаков обратиться к врачу для предотвращения серьезных осложнений.
Диагностирование у беременных проводят с помощью биохимического анализа крови и обследования мочи. Анализ мочи позволяет выявить диастаз и амилазу в крови. Врач внимательно исследует и клиническую картину заболевания, поскольку симптомы воспаления ПЖ зависят от формы болезни. Выделяют два вида воспалительных заболеваний поджелудочной – асимптоматическое и диспепсическое воспаление.
При диспепсической форме заболевания у беременной фиксируются нарушения пищеварения, понос, рвота, метеоризм, потеря веса. Появление симптомов обусловлено ростом бактерий в кишечнике (дисбактериоз). Воспаление ПЖ и дисбактериоз могут стать причиной развития вагинального кандидоза, пищевой аллергии и гиповитаминоза. Такие патологии представляют серьезную опасность для здоровья женщины, особенно в период беременности.
Асимптоматическая форма воспаления характеризуется болями во время или после приема пищи. Данный тип панкреатита очень сложно диагностировать, в отдельных случаях заболевание сопровождается болями в верхней части живота.
Распространенные симптомы
Воспаление поджелудочной железы не возможно не заметить. Как правило, симптомы обострения имеют ярко выраженный комплекс клинических проявлений:
- Опоясывающая боль в верхних участках брюшной полости иррадиирующая в лопатку.
- Тошнота и рвотный рефлекс – это ещё один явный признак воспаления поджелудочной железы.
- Нарушение сердечных ритмов, перерастающих в тахикардию.
- Повышенная потливость, лихорадка и повышение температуры тела до субфебрильных пределов также является признаком воспалительной реакции.
Опоясывающая боль в поджелудочной железе
- Глазные белки человека и кожный покров приобретают желтоватый оттенок, развивается так называемая механическая желтуха.
- Прочие диспепсические и абдоминальные расстройства.
Симптомы патологий при болях хвоста ПЖ
Симптоматика при болях хвостовой части ПЖ связана с индивидуальной переносимостью боли и зависит от течения и тяжести болезни, от осложнений и локализации. Клиническая картина заболевания схожа с другими симптомами патологий ЖКТ, и назначить лечение только на их основе невозможно.
У больного могут наблюдаться:
- Болевые ощущения в левой части тела;
- Боли под лопаткой, ирридирующие в область сердца;
- Тошнота и рвота;
- Снижение аппетита, слабость;
- Интенсивные боли в пояснице;
- Расстройство кишечника;
- Повышение температуры;
- Окоченение и посинение конечностей;
- Желтушность кожного покрова;
- Жажда, нервозность, паническое состояние;
- Сухость во рту.
Боли могут быть очень сильными и вызвать болевой шок, что опасно для жизни пациента, и поэтому при первых же признаках необходимо госпитализировать больного.
Если причиной появления болей в хвосте ПЖ является новообразования, клиническая картина обусловлена клетками, из которых формировалась опухоль, от гормона, который вырабатывают данные клетки, от размера новообразования.
Симптоматика болезней
Индивидуальная переносимость, порог боли, у конкретных людей разная. Поэтому течение болезни тоже различное, зависящее от тяжести, осложнений, и места локализации.
Симптомы и лечение, по их определению невозможно, так как они похожи на другие симптомы патологий ЖКТ:
- Болевые ощущения, возникшие в левой части тела ,свидетельствуют о воспалении хвоста поджелудочной железы. Но еще болит под лопаткой, отдает в область сердца. Сильная боль может вызвать болевой шок и привести к летальному исходу.
- Все признаки типичного отравления организма, выражающиеся в тошноте, рвоте, расстройстве деятельности кишечник, могут быть свидетельством воспаления железы.
- Температура, посинение конечностей, желтушность кожного покрова.
В тяжелой ситуации пациент не дойдет в поликлинику, поэтому можно вызвать участкового врача на дом. Он все равно выпишет направление в стационар. Или можно, не теряя времени вызвать перевозку и отвезти больного в больницу.
Патологии, возникающие в хвосте железы
При всех заболеваниях поджелудочной железы не всегда фиксируется равномерное увеличение органа. Уплотнение хвостовой части ПЖ обнаруживается при использовании функциональных методов исследования. Такого рода изменения в тканях приводят к нарушению проходимости селезеночной вены и развитию портальной подпочечной гипертензии.
Расширение хвоста ПЖ может проявляться при:
- Наличии конкрементов, перекрывающих вирсунгов канал;
- Доброкачественной кистозной аденоме;
- Абсцессе головки с распространением на ткани концевой зоны ПЖ;
- Псевдокистах, осложняющихся панкреонекрозом;
- Дуодените;
- Наличии злокачественного новообразования.
Панкреатит также может начинаться с воспаления в хвосте ПЖ и привести в начальной стадии своего развития к изменению размеров этой структурной части органа.
Причины заболеваний ПЖ
Поджелудочная железа выполняет экзокринные и эндокринные функции и оказывает непосредственное влияние на пищеварение, всасывание, метаболизм и хранение питательных веществ.
Заболевания поджелудочной железы могут прогрессировать и привести к ряду осложнений, влияющих на другие органы, в частности желчный пузырь, печень и желчные протоки, а также на другие системы (пищеварения и обмена веществ).
Чаще всего встречается воспаление поджелудочной железы – панкреатит в острой или хронической форме. Если своевременно не приступить к лечению панкреатита, то может развиться некроз ткани, а также могут образоваться абсцессы или псевдокисты.
Острый панкреатит развивается в результате преждевременной активизации ферментов ПЖ, когда происходит их скопление в органе и начинается переваривание ткани, что приводит к разрушению тканевых структур. Причинами обострения могут стать камни в желчном пузыре, злоупотребление спиртными напитками, врожденные аномалии ПЖ.
Хронический панкреатит развивается в результате несвоевременного лечения острой фазы, несоблюдения диеты, а также под воздействием определенных факторов. Характеризуется заболевание рецидивами, которые появляются в основном как последствие несоблюдения диеты и излишней нагрузки ПЖ.
Причиной заболевания поджелудочной железы могут являться злокачественные новообразования. В основном опухоль формируется из-за аденокарциномы протоков, начинающейся в протоках поджелудочной железы. Другими причинами являются цинарно-клеточная карцинома и панкреатобластома. Рак поджелудочной железы имеет один из самых высоких показателей смертности среди всех форм болезни и является одним из распространенных типов онкологического заболевания. Чаще он наблюдается у мужчин и связан с возрастом, курением, наличием хронического панкреатита. Также играют роль наследственные факторы и генетические изменения.
К распространенным заболеваниям относятся кисты поджелудочной железы, которые характеризуется образованием кармана в ее ткани.
Псевдокисты — неопухолевые образования, заполненные некротическим материалом. Причинами возникновения кист и псевдокист являются панкреатит и травмы в области брюшины, а также генетические факторы. Кисты могут быть диагностированы одновременно во многих других органах, в том числе в печени и почках.
Симптоматика вышеуказанных заболеваний невыраженная. Больной может жаловаться на боли в верхней зоне живота, на тошноту. Обнаруживаются кисты при проведении УЗИ, КТ, МРТ, которые назначаются для полноценного исследования патологий брюшной полости. В процессе эндоскопического УЗИ проводят аспирацию жидкости из кисты иглой, что позволяет выявить характер новообразования, дать ответ на вопрос раковая она или нет.
Возможные причины воспаления
Воспаление паренхимы поджелудочной железы, возможно, по нескольким причинам. Среди наиболее вероятных считается алкоголизм – это 70% случаев острого и хронического панкреатита и желчнокаменная болезнь, составляющая 20% вследствие закупорки желчных протоков конкрементами. Оставшиеся 10% случаев воспаления припадают на развитие так называемых пусковых причинно-следственных факторов:
- бактериального или вирусного поражения;
- результата пищевого отравления;
- травмы, задевающей поджелудочную железу;
- сбой в работе панкреатодуоденальной артерии;
- грибковое поражение.
Кроме того, нередки случаи воспаления поджелудочной железы после прямого неудачного оперативного вмешательства в брюшную полость или при помощи эндоскопической манипуляции. Также воспалительная реакция может возникнуть в результате гормонального сбоя, приводящего к нарушению выработки инсулина. Воспаление поджелудочной железы также может быть связано с клинической патологией острого или хронического течения.
Обострение хронического панкреатита
Панкреатит
Наиболее распространённым видом заболевания органа пищеварительной системы является острый и хронический панкреатит. Болезнь характеризуется ферментной недостаточностью выработки панкреатического сока в двенадцатиперстную кишку. Ферменты активируются в самом теле железы и начинают её разрушать, то есть происходит самопереваривание питательных элементов. Выделяемые при этом токсины сбрасываются в кровоток, что может повлечь за собой повреждение прочих жизненно важных анатомических органов – почек, печени, сердца, легких и головного мозга. Замедлить воспалительные симптомы при остром панкреатите можно при помощи холода приложенного на болевую область. Однако лечение воспаления поджелудочной железы при остром панкреатите требует стационара. Хронический панкреатит является запущенным состоянием перенесенной острой формы. Градация между рецидивирующей острой формой и хроническим панкреатитом весьма условна.
Диагностика и лечение при воспалении поджелудочной железы
Камни в поджелудочной железе
Воспалительные болевые симптомы могут вызывать камни в поджелудочной железе, которые образуются при хроническом панкреатите. Скопление ферментов и токсинов образует некий фосфорно-кальциевый осадок, который при сгущении кальцинируется и обеспечивает отложение конкрементов. Панкреатические камни можно выявить лишь при помощи инструментальной диагностики:
- компьютерной и/или магнитно-резонансной томографии;
- панкреатохолангиографии;
- эндоскопического и ультразвукового обследования.
На сегодняшний день не существует действенного терапевтического и/или медикаментозного выведения камней из поджелудочной железы. Лишь оперативное вмешательство в специализированных клиниках способно избавить человека от этой проблемы.
Резекция поджелудочной железы
Рак поджелудочной железы
Хроническое нарушение железистого эпителия и поджелудочных протоков, способствует образованию различных опухолей, в том числе и, злокачественного характера. Опухоль в 50% случаев затрагивает головку железы, на развитие рака поджелудочной железы в теле и хвосте приходится 10% и 5%, соответственно. Метастазирование рака поджелудочной железы имеет четыре степени:
- Поражение панкреатодуоденальных лимфатических узлов железы.
- Вовлечение в раковый процесс ретропилорических и гепатодуоденальных узлов.
- Распространение раковой опухоли на верхнебрыжеечную и чревную зону.
- Поражение забрюшинных лимфатических узлов.
Метастазирование затрагивает отдаленные анатомические органы жизнедеятельности – это почки, лёгкие, печень, кости и суставы скелетного каркаса. Лишь лучевая и хирургическая диагностика рака поджелудочной железы с достоверностью определит тягостное проявление онкологического заболевания.
Нормальные размеры ПЖ по УЗИ у детей и взрослых
В строение поджелудочной железы выделяют три части: головку, тело, хвост. У взрослого человека головка ПЖ имеет ширину от 5 см и более, толщина данной части варьируется в пределах 1,5-3 см. Головка имеет длину около 18 – 26см.
Ширина тела поджелудочной железы составляет примерно 1,75-2,5 см. Хвост органа в длину может достигать 3,5 см, а в ширину – приблизительно 1,5 см. Снаружи поджелудочная железа покрыта тонкой соединительнотканной капсулой.
При рождении длина всей ПЖ составляет 5см. В возрасте от 1 месяца до 1 года размеры хвоста составляют 12 – 16 мм, от 1 года до 10 лет – 18 -22 мм. Размеры поджелудочной достигают максимальных значений к 18 годам.
О чем говорит увеличение хвоста поджелудочной?
В отдельных случаях панкреатит приводит к изменениям объема всей поджелудочной железы. Часто фиксируется локализация патологического процесса в разных частях органа: в головке, теле или хвосте поджелудочной. Но во время проведения диагностических процедур могут быть выявлены и другие недуги, приводящие к отклонению от нормы размеров той или иной структурной части ПЖ.
В зависимости от распространенности патологического процесса, увеличение поджелудочной железы делится на:
- Диффузное. Происходят изменения объемов всего органа;
- Локальное. Диагностируется отклонение от нормы только одной структурной части. Увеличиться может головка или хвост органа.
Чаще всего встречается патология хвоста – расширение (уплотнение), приводящее к непроходимости селезеночной вены и портальной подпочечной гипертензии. Патологическое состояние может быть вызвано:
- Формированием псевдокист, являющихся следствием панкреатита;
- Развитием абсцессов, которые содержат гнойную жидкость;
- Доброкачественной опухолью, развивающейся из железистой ткани;
- Элокачественным новообразованием больших размеров, сдавливающим хвост ПЖ;
- Камнем в вирсунговом протоке, находящимся в участке тела железы.
Причины увеличения поджелудочной железы
Данная патология может быть приобретена в результате инфицирования, воспалительного процесса на тканях железы, или дисфункции органа. По сути, увеличение органа — это компенсаторная реакция на расстройство в его работе. Кроме того, иногда увеличенная поджелудочная железа является врожденной особенностью человека.
Железа может увеличиваться локально и тотально. Всеохватывающие диффузные изменения органа может провоцировать:
Для лечения заболеваний ЖКТ, люди успешно используют метод Галины Савиновой. Читать далее >>>
- Острый и хронический панкреатит (изменение размера как следствие воспалительного отека).
- Кистозный фиброз (генетически обусловленное заболевание, иначе именуемое как муковисцидоз).
- Инфекция: гепатит, кишечный грипп.
- Травматический отек органа.
- Дуоденит и язва двенадцатиперстной кишки.
- Сильнейшая алкогольная или медикаментозная интоксикация. В этом случае увеличиваются и поджелудочная железа и печень.
Диффузные изменения железы могут иметь локальный характер. Чаще всего, наблюдается местное увеличение головки поджелудочной. Вызывается оно панкреатическим воспалением данной зоны.
Если увеличен хвост поджелудочной железы, причинами могут служить:
- ложная киста;
- гнойный абсцесс;
- аденомы ракового и доброкачественного характера, затрагивающие хвост поджелудочной железы;
- камень в вирсунговом протоке;
- дуоденит.
Если у поджелудочной железы увеличена головка, причиной тому могут быть:
- раковая опухоль головки, или всего тела железы;
- ложная киста головки поджелудочной железы;
- дуоденит, сопровождающийся воспалением кишечного сосочка 12-перстной кишки;
- опухолевые образования или рубец сосочка;
- камни в вирсунговом протоке.
Причины локального увеличения хвоста ПЖ
Локальные изменения проявляются при активных деформациях органа. Возникают диспепсия и астенические проявления в виде утомляемости, головной боли, недомогания. Состояние проявляется при достижении размеров псевдокист более 5см. При обыкновенной кисте симптоматика отсутствует. При поликистозе, когда фиксируется поражение не только хвостовой части ПЖ, но и близ расположенных органов, больной может жаловаться на определенные признаки.
В хвостовой зоне ПЖ расположено основное количество островков Лангерганса. Поэтому и увеличение хвоста поджелудочной часто связано с изменением этих структур. Фиксируются инсуломы, которые представляют собой новообразования из определенных видов клеток островков. Развиваются:
- Инсулинома. Патологическое состояние характеризуется выработкой значительного количества инсулина. Данный гормон отвечает за снижение глюкозы в крови. При его наличии регистрируется не только локальное увеличение хвоста, но и уменьшение в крови глюкозы. Пациент жалуется на головокружение, слабость, повышенное потоотделение, тахикардию, раздражительность, возможно проявление гипогликемической комы при резком снижении уровня глюкозы в крови.
- Глюкагонома. Заболевание вызывает сахарный диабет, возможна малигнизация новообразования. Глюкагон расщепляет гликоген в мышцах и печени и вызывает повышение уровня сахара.
- Гастринома. Вырабатывается гастрином, что приводит к появлению язвенных дефектов слизистой желудка и 12 – перстней кишки, устойчивых к терапии. Гастринома может спровоцировать синдром Золлингера-Эллисона, который проявляется множественными язвами и поносом. Это самая распространенная злокачественная эндокринная опухоль ПЖ.
- Соматостатинома. Новообразование встречается редко, метастазирует с диффузным увеличением хвоста, за короткий срок времени быстро распространяется по всей ПЖ и поражает ближайшие органы. Клиническая картина отсутствует вследствие распространенности метастазов. В большинстве случаев развивается желчнокаменная болезнь, сахарный диабет, диарея с быстрой дегидратацией и снижением веса или анемия.
Диагностика и лечение патологий
Для правильного выбора стратегии терапии врач проводит осмотр больного, составляет анамнез, выслушивает жалобы и уточняет выраженность симптоматики.
При поражении хвостовой части ПЖ симптомы схожи с клинической картиной недугов железы. Больной жалуется на боли в правом подреберье или в зоне эпигастрия с ирридацией болевых ощущений в зону сердца и поясницы. Наблюдаются также тошнота, рвотные позывы, понос, отсутствие аппетита, повышение температуры, головокружение и общая слабость.
Онкологические заболевания протекают бессимптомно, первые признаки проявляются при достижении новообразований крупных размеров.
Путем визуального осмотра и пальпации определить изменения ПЖ невозможно из-за расположения органа за брюшиной. При подозрении изменений структурных частей поджелудочной железы назначаются лабораторные и инструментальные обследования. Лечение назначается на основе результатов обследований. Выбор способа терапии или радикального лечения зависит от степени и характера изменений. К оперативному лечению прибегают при абсцессах, огромных кистах, псевдокистах. Воспалительные поражения лечатся с применением терапии панкреатита.
Методы диагностики
При заболеваниях поджелудочной железы одним из самых информативных способов, часто применяемых специалистами, является УЗИ. Метод позволяет с высокой точностью определить степень изменений, размеры, четкость границ, эхогенность тканевых структур (повышенная или сниженная), состояние вирсунгова протока.
Однако УЗИ не всегда позволяет визуализировать изменения хвостовой части ПЖ. Картина может быть частичной или непостоянной. Способ уделяет возможность с высокой точностью фиксировать более значительные изменения хвостовой части органа, особенно при наличии в ней эхопозитивных образований больших размеров.
При необходимости получения точной картины патологии назначаются:
- МРТ;
- Рентгенография;
- КТ с использованием контрастного вещества;
- Холангиопанкреатография (эндоскопическая и магнитно-резонансная);
- ЭФГДС (эзофагофиброгастродуоденоскопия).
Основой для правильного диагностирования являются также лабораторные обследования. Назначаются:
- Общий анализ крови. Уделяет возможность выявить воспалительный процесс (повышенная СОЭ, лейкоцитоз);
- Определение уровня сахара в крови и моче;
- Определение инсулина в крови, при приступе инсулиномы;
- Определение глюкагона (гормон альфа-клеток островков Лангерганса поджелудочной железы);
- Обследование гастрина на голодный желудок. Гастрин продуцируется в G-клетках слизистой желудка и ДПК, а также островковых клетках поджелудочной железы.
Первая помощь при выявлении признаков заболевания
Увеличение хвостовой части ПЖ — в основном результат сильного воспалительного процесса и развивающегося панкреонекроза. Патология сопровождается интенсивной болью, поносом, рвотными позывами. Состояние опасно для жизни больного, поскольку имеется риск развития болевого шока. При появлении таких симптомов необходимо срочно вызвать бригаду скорой помощи. До приезда медиков больного следует уложить на бок с подогнутыми к животу коленями, что поможет уменьшить боль. Нужно создать атмосферу покоя, комфорта, нельзя кормить пациента. Можно давать только минеральную воду без газа. На живот нужно приложить грелку со льдом. Разрешается давать спазмолитик, если рвотные позывы отсутствуют. Эффективны Папаверин, Дротаверин, Но – шпа. Обезболивающие препараты давать больному не разрешается.
Как и чем лечить хвост поджелудочной железы?
Лечение организуется на основе результатов обследования. На выбор тактики терапии влияет выраженность клинической картины заболевания. В курс комплексной терапии входят:
- Спазмолитики, холинолитические средства, обезболивающие препараты;
- Ингибиторы протеазы, действие которых направлено на снижение активности агрессивных ферментов ПЖ;
- Соматотропины, способствующие ограничению некрозной зоны;
- Лекарственные средства, представляющие группу ингибиторов протонной помпы, которые снижают продуцирование соляной кислоты, стимулирующей выработку энзимов ПЖ;
- Антибиотики, действие которых направлено на лечение или предупреждение инфекции;
- Дезинтоксикационные растворы для активизации вывода токсинов и устранения симптомов интоксикации;
- Средства для детоксикации, способствующие обезвреживанию токсических веществ, образующихся при распаде клеток.
В отдельных случаях когда на хвостовой части ПЖ обнаруживается новообразование, принимается решение о хирургическом вмешательстве. В большинстве случаев проводится дистальная панкреатэктомия. При этом хирург иссекает хвост и тело органа, а также селезенку.
Воспаление поджелудочной железы у детей
Головка поджелудочной железы наиболее массивна. При воспалении она увеличивается в размерах, отекает и сдавливает двенадцатиперстную кишку в месте расположения общего желчного протока. Поэтому более типичны застойные явления с появлением билирубина в крови, желтушностью кожных покровов.
- В рвотных массах содержится желчь, съеденная пища.
- Беспокоит отрыжка, тошнота.
- Выражены проявления интоксикации.
В области хвоста поджелудочной железы расположены специальные клетки, относящиеся к эндокринной системе. Они вырабатывают фермент (инсулин), контролирующий уровень глюкозы в крови.
Поражение этого участка связывают с формированием сахарного диабета. Признаками болезни обязательно будет постоянная жажда, возможно неутолимый голод. Кожный зуд приводит к расчесам на руках, груди, животе. Если присоединяется инфекция, то гнойничковые высыпания способствуют повышению температуры тела.
Значение имеют общие и биохимические исследования крови. В общем анализе наблюдается лейкоцитоз, зависящий от степени воспаления, ускоренная СОЭ. При длительном заболевании формируется анемия.
Среди биохимических тестов особое значение придается уровню амилазы, как специфическому ферменту.
Повышаются печеночные пробы (Ас АТ, Ал АТ, щелочная фосфатаза).
Рост билирубина указывает на нарушенный обмен желчных пигментов.
В моче обнаруживается диастаза (производное от амилазы крови), возможен билирубин, сахар.
Выявление сахарного диабета требует более досконального обследования по сахарной кривой.
УЗИ брюшной полости позволяет визуально оценить размеры железы, ее расположение, степень отечности ткани. Можно с большей вероятностью определить локализацию воспаления по сегментам.
Обследование имеет значение для выявления различий воспаления и рака поджелудочной железы.
Клиника воспаления поджелудочной железы хорошо знакома врачам, но каждый случай имеет свои индивидуальные особенности. Поэтому, чтобы поставить диагноз нужно оценить все виды исследований, сопоставить их с другими признаками.
Размеры ПЖ — это один из объективных критериев ее здоровья. При патологии она может увеличиваться равномерно или только отдельными ее составляющими или, напротив, уменьшаться. Поскольку пальпаторно определить размеры и даже пропальпировать ПЖ невозможно, проводится ультразвуковое исследование, дающее точные показатели.
При том что самые большие параметры — у головки ПЖ (35 мм), у тела поджелудочной они составляют 25 мм, установление при проведении УЗИ размера хвоста поджелудочной железы в норме составляет не более от 7 до 27 мм у взрослых. У детей размер поджелудочной железы и отдельных ее частей зависит от возраста и веса ребенка.
Из-за топографического расположения хвоста ПЖ обнаружить своевременно его поражение не всегда удается. Это связано еще и с клиническими проявлениями: никаких специфических субъективных признаков изменения в хвостовой части нет. У пациента возникают жалобы, присущие патологии любого органа системы пищеварения.
Если при детальном обследовании выявляется увеличение только хвостовой части железы, необходимо проявить онкологическую настороженность: изменение размеров может свидетельствовать о наличии новообразования злокачественной природы. Рак хвоста нарушает работу всего органа и уже через несколько месяцев после начала заболевания может привести к смерти пациента.
Увеличение хвостовой части ПЖ наблюдается при развитии доброкачественных новообразований. Эти опухоли:
- несклонны к метастазированию;
- сохраняют дифференциацию ткани;
- растут только в пределах одного органа или его части.
Помимо этого, превышение нормальных размеров концевой части ПЖ может быть вызвано локальным воспалительным процессом, который в дальнейшем охватит все отделы органа, но на начальном этапе развивается отек и изменения в тканях хвоста.
Поражение хвоста ПЖ приводит к развитию сахарного диабета из-за резкого гормонального сбоя.
Эндокринные функции в ПЖ выполняют островки Лангерганса, локализующиеся в большом количестве в хвостовой части и продуцирующие гормоны. Из их клеток при определенных обстоятельствах образуются опухоли. Они разделяются:
- на доброкачественные аденомы;
- на злокачественные аденокарциномы.
Клинические проявления зависят:
- от клеток, из которых появилось новообразование;
- от гормона, синтезируемого ими;
- от величины опухоли.
Диагностика начинается с подробного выяснения жалоб, анамнеза, объективного осмотра.
Клинические признаки поражения хвоста при всех патологиях имеют сходство с заболеваниями всей ПЖ. Симптоматика воспаления хвоста проявляется теми же признаками, что и панкреатит, поражающий полностью, всю железу:
- боль с локализацией в правом подреберье или в эпигастральной области, с иррадиацией в предсердечную область, поясницу;
- снижение аппетита;
- расстройства стула;
- повышение температуры.
Определить увеличение хвоста ПЖ при объективном осмотре невозможно: из-за забрюшинного расположения он не пальпируется. Поэтому при малейшем подозрении на изменения в хвостовой части необходимо обращаться к специалисту для назначения специальных лабораторных и функциональных методов обследования.
Лечение назначается в зависимости от выявленной патологии. При увеличении хвоста ПЖ проводится терапия основного заболевания. Методы также зависят от изменений: хирургическое лечение применяется при наличии новообразований, как злокачественных, так и доброкачественных. Иногда к оперативному лечению прибегают при абсцессах, огромных кистах, псевдокистах. При воспалительных поражениях проводится терапия панкреатита.
Методы диагностики
К скриннинговым методам относится ультразвуковое исследование (УЗИ), получившее положительный отзыв врачей разных специальностей. Сонография удобна тем, что не требует сложной подготовки, занимает мало времени, ее хорошо переносит и ребёнок, и человек пожилого возраста. С помощью этой методики определяются:
- размеры;
- наличие образований;
- четкость границ;
- эхогенность (плотность) тканей — повышенная или сниженная;
- состояние вирсунгова протока.
При проведении сонографии в некоторых случаях не лоцируется хвост измененной поджелудочной железы. Он может визуализироваться частично и непостоянно. По данным литературы, частота обнаружения хвоста ПЖ на эхографии составляет приблизительно 40-100%. Лучше удается лоцировать значительно увеличенную хвостовую часть органа, особенно при имеющихся в ней эхопозитивных образованиях больших размеров.
Поэтому дополнительно проводятся:
- МРТ;
- рентгенография;
- КТ с контрастным веществом;
- холангиопанкреатография (эндоскопическая и магнитно-резонансная);
- ЭФГДС (эзофагофиброгастродуоденоскопия).
Лабораторные методы исследования включают:
- общий анализ крови, позволяющий определить наличие воспаления (повышенная СОЭ, лейкоцитоз);
- сахар в крови и моче;
- при приступе инсулиномы – инсулин в крови;
- глюкагон;
- анализ крови на гастрин натощак.
Остро проявляться увеличение хвоста может при резко выраженном воспалительном процессе и развивающемся панкреонекрозе. Возникает интенсивная боль, может быть рвота, понос. Необходимо:
- немедленно вызывать бригаду скорой помощи;
- до ее приезда пациента уложить на бок с подогнутыми к животу коленями — это может уменьшить боль;
- создать полный покой, комфортные условия;
- на живот приложить грелку со льдом;
- соблюдать голод (можно только пить теплую минеральную щелочную воду без газа);
- дать таблетку спазмолитика, если нет выраженной рвоты (Но-Шпу, Дротаверин, Папаверин), обезболивающие препараты запрещены.
Тактика лечения увеличенного хвоста ПЖ зависит от выявленной патологии. При панкреатите назначается курс медикаментозной терапии. Его цель — восстановить функции органа. При выраженной клинической картине – лечение стационарное с применением комплекса из нескольких лекарственных групп:
- спазмолититические, холинолитические препараты, анальгетики – обезболивают;
- ингибиторы протеаз – снижают активность агрессивных ферментов ПЖ;
- соматотропин (гормон роста, продуцируемый в гипофизе) – ограничивает зону некроза;
- препараты из группы ингибирторов протоновой помпы (ИПП) – снижают выработкусоляной кислоты, стимулирующей синтез энзимов ПЖ;
- антибиотик – для лечения или предупреждения инфекции;
- дезинтоксикационные растворы;
- детоксикация — обезвреживание токсинов, образующихся при распаде клеток.
При наличии образований в хвосте ПЖ в некоторых случаях показано хирургическое вмешательство. Разработанные в последние годы малоинвазивные медицинские технологии приводят к максимальному сохранению самого органа и его функций, уменьшению осложнений, снижению сроков реабилитации. Благодаря их применению улучшается прогноз и качество жизни. При опухолях часто по-прежнему используются лапаротомические и люмботомические (со вскрытием забрюшинного пространства) методики.
Осложнения после патологий хвоста ПЖ
Поражение хвостовой части поджелудочной железы может стать причиной появления опасных для жизни осложнений. Часто на фоне патологий хвоста ПЖ развивается сахарный диабет, хронический панкреатит. Онкологические болезни опасны тем, что со временем может появиться метастазирование в соседние органы.
Имеется вероятность развития:
- Некроза тканей;
- Кист, свищей и гнойного воспаления брюшины в результате уже сформированных свищей;
- Нарушений моторики желудка.
Диета и профилактика
Заболевания поджелудочной железы требуют соблюдения специальной диеты. При поражении хвоста ПЖ, как и при поражении органа в целом, назначается диетический стол номер 5 после купирования острого приступа и снижения выраженности симптоматики.
На первые три дня после острого приступа больному разрешается давать только минеральную воду без газа. Начиная с 5-7-го дня, в рацион вводят протертые каши на воде, овощные супы-пюре. На 14-ый день заболевания разрешается расширить рацион, добавляя в меню овощные пудинги, рагу, диетические сорта мяса, кислей, домашние сухарики, компоты, нежирный йогурт без добавок.
Вся еда должна быть приготовленной на пару или в духовом шкафу. Категорически запрещается использование жареной, жирной, острой пищи. Еда должна быть дробная, принимать ее нужно 5 – 6 раз за день небольшими порциями, чтобы не загружать ПЖ.
Не рекомендуется употребление свежих овощей и фруктов, полезнее для здоровья, термически обработанные продукты с мягкой структурой и без грубой клетчатки.
Необходимо полностью отказаться от вредных привычек, употребления газированных напитков. Нужно исключить из рациона кофе, сладости, шоколад, торты. Заменить десерт можно овощными или фруктовыми суфле и киселями, а напитки с искусственными компонентами и красителями – отваром шиповника, ромашки.
Для предупреждения появления патологий ПЖ нужно питаться сбалансировано, избегать бесконтрольного использования лекарственных препаратов, своевременно лечить заболевания брюшной полости и пищеварительной системы. Советуется также периодически проходить медицинский осмотр, поскольку многие заболевания на начальных стадиях развития не выявляются специальной симптоматикой и обнаруживаются на опасных для жизни фазах.
При первых же симптомах, характерных для патологии поджелудочной железы, необходимо обратиться к врачу. Своевременно начатое лечение в большинстве случаев является гарантией благополучного прогноза и полного восстановления здоровья.