Аутоиммунный панкреатит
Аутоиммунный панкреатит
— это редкая системная болезнь поджелудочной железы и других органов, вызванная повреждением соединительной ткани иммуноглобулинами G4. Проявляется абдоминальной болью, желтушным синдромом, диспепсией, изменениями стула и признаками недостаточности питания. Диагностируется с помощью УЗИ, МРТ панкреатической железы, копрограммы, определения уровня иммуноглобулинов и гистологического анализа. Для терапии используются кортикостероиды и моноклональные антитела. При неэффективности консервативного лечения выполняется дренирование, стентирование, стомирование панкреатических и желчевыводящих протоков.
Причины аутоимунного панкреатита
Точные причины аутоиммунного заболевания поджелудочной неизвестны. К провоцирующим факторам относят:
- ревматоидный артрит;
- воспалительные заболевания органов пищеварения;
- синдром Шегрена (аутоиммунное заболевание соединительных тканей);
- наличие хронических очагов инфекции.
Общие сведения
Хотя аутоиммунный панкреатит считается редким заболеванием, его доля в структуре хронических воспалений поджелудочной железы достигает 4-6%. Распространенность болезни не превышает 0,0008%. Впервые патология описана французским клиницистом Г. Сарлесом в 1961 году. В качестве отдельной нозологической единицы заболевание признано в 2001 году после разработки этиологической классификации панкреатита TIGAR-O. Аутоиммунное поражение панкреатической железы у мужчин выявляется в 2-5 раз чаще, чем у женщин. До 85% пациентов заболевает после 50 лет. Болезнь зачастую сочетается с ревматоидным артритом, забрюшинным фиброзом, склерозирующим холангитом и другими аутоиммунными процессами.
Причины
Этиология аутоиммунного панкреатита не установлена. Обычно заболевание диагностируется методом исключения при выявлении иммуноглобулинов типа G4 и отсутствии других возможных причин поражения поджелудочной железы. Специалисты в сфере клинической гастроэнтерологии допускают ведущую роль наследственной отягощенности, в ходе медико-генетических исследований установлена ассоциация аутоиммунного процесса с серотипами HLA DRβ1-0405, DQβ1-0401, DQβ1-57. Из крови пациентов выделен сывороточный протеин массой 13,1 кДа, который считают специфическим антигеном.
В качестве вероятных аутоантигенов рассматриваются карбоангидраза, присутствующая в тканях пищеварительных органов, бронхиальном дереве и дистальных почечных канальцах, лактоферрин, выявляемый в панкреатических ацинусах, железах бронхов и желудка, компоненты клеточных ядер и гладкомышечных волокнах, панкреатический ингибитор трипсиногена и трипсина. Не исключена перекрестная сенсибилизация с инфекционными агентами – обнаружена молекулярная мимикрия между антителами к протеинам возбудителя хеликобактериоза и плазминоген-связывающему белку.
Патогенез
Пусковым механизмом изменений в панкреатической железе и других чувствительных органах становится связь сывороточных Ig G4 с аутоантигенами ацинарных клеток, нормальных эпителиоцитов панкреатических, желчных, слюнных протоков и др. Антигенное повреждение сопровождается нарушением апоптоза клеточных элементов иммунной системы. Ключевым звеном патогенеза аутоиммунного панкреатита считается накопление в соединительной ткани персистирующих активированных Т- и В-лимфоцитов, нейтрофилов и эозинофилов, провоцирующее фиброзно-склеротические процессы.
При цитологическом исследовании в панкреатической строме выявляются признаки фиброза и склероза при отсутствии псевдокист и конкрементов. Из-за лимфоплазмоцитарной, нейтрофильной и эозинофильной инфильтрации стенки протоков уплотнены, сужены, при длительном течении аутоиммунного процесса фрагментированы. Распространение воспалительной инфильтрации на дольки поджелудочной железы приводит к потере дольчатой структуры органа и часто сочетается с флебитом. Как и при других вариантах хронического панкреатита, возможна кальцификация паренхимы и стромы.
Классификация
При систематизации форм аутоиммунного панкреатита учитывают распространенность фиброзно-склеротического процесса, наличие сопутствующих поражений других органов, морфологические особенности воспаления. При очаговом варианте заболевания повреждены отдельные участки панкреатической паренхимы, преимущественно головка органа. Обычно поражено не менее 1/3 железы (сегментарная форма панкреатита). Для диффузной формы патологии характерно вовлечение всего органа.
При отсутствии других аутоиммунных болезней панкреатит называют изолированным. В случае системного поражения нескольких органов говорят о синдромальном аутоиммунном панкреатическом воспалении. С учетом гистологической картины различают два основных варианта заболевания, каждый из которых отличается характерными клиническими особенностями:
- Лимфоплазмоцитарно-склерозирующая форма панкреатита
. Преобладает инфильтрация иммуноглобулин-продуцирующими клетками, выраженный фиброз стромы органа и облитерирующий флебит. Сочетается с IgG4-ассоциированной аутоиммунной патологией. Характерно часто рецидивирующее течение с прогрессированием склеротических изменений. - Протоково-концентрический идиопатический панкреатит
. Морфологически проявляется нейтрофильной инфильтрацией с клеточными скоплениями, напоминающими микроабсцессы. Флебит и фиброз выражены меньше. Уровень сывороточных IgG4 обычно в норме. В 30% случаев ассоциирован с язвенным колитом. Протекает без рецидивов. Встречается в 3,5-4 раза реже.
Симптомы аутоиммунного панкреатита
Клиническая картина заболевания отличается от типичного воспаления поджелудочной железы. При аутоиммунном варианте поражения органа боли менее интенсивные, тупые, не связаны с погрешностями в рационе питания. Болевой синдром развивается только у половины пациентов. Другой важный симптом аутоиммунного панкреатита — механическая желтуха, которая возникает в среднем у 60-80% больных и проявляется желтушным окрашиванием кожи и склер, кожным зудом, обесцвечиванием кала.
Аутоиммунная панкреатическая патология часто сопровождается диспепсическими расстройствами: тошнотой, изменением характера стула (обильный зловонный кал сероватого цвета), вздутием живота. При прогрессировании заболевания возникает нарушение всасывания и дефицит питательных веществ, который проявляется снижением массы тела пациентов, безбелковыми отеками лица и нижних конечностей. На поздних стадиях панкреатита развивается постоянная жажда, полиурия (симптомы нарушения обмена глюкозы).
Аутоиммунный панкреатит: симптомы, лечение и диагностика
Аутоиммунный панкреатит — патология поджелудочной железы, обусловленная поражением паренхимы органа аутоантителами. Помимо самой поджелудочной железы, в патологический процесс могут вовлекаться и другие органы пищеварительной системы. Аутоиммунный панкреатит — разновидность хронического панкреатита.
Этиология поражения
Точных причин развития заболевания на данный момент нет. Известно, что поражающим фактором являются аутоантитела, агрессивно действующие на ткань поджелудочной железы. Остается неизвестной причина их активации. Аутоимунное воспаление быстро приводит к склерозированию ткани и нарушению функции органа.
Особенности клинической картины
Заболевание имеет склонность к латентному течению. В большинстве случаев оно долгое время никак не проявляется и обнаружить его можно только при развитии осложнений.
Основные симптомы заболевания.
- Болевой синдром. Наблюдается у 50% больных. Боль локализуется в верхней части живота, может носить опоясывающий характер. Пациентами она описывается как монотонная, тянущая или ноющая боль, продолжительностью от нескольких минут до нескольких часов. Приступ боли может быь спровоцирован приемом жирной или жареной пищи, перееданием.
- Желтушное окрашивание кожи и слизистых. Наблюдается при появления препятствия выходу желчи из желчевыводящих протоков в двенадцатиперстную кишку. При этом пациент может отмечать пожелтение кожи и склер, осветление кала, потемнение мочи. При ярко выраженной желтухе присоединяется кожный зуд. Он возникает вследствие раздражения нервных окончаний кожи билирубином.
- Явления диспепсии. У каждого пациента проявляются по-разному. Это могут быть неприятные ощущения во рту — сухость, горечь, неприятный запах. Отрыжка после приема пищи, газообразование и вздутие живота, расстройство стула.
- Патологическое похудание — развивается вследствие нарушения перевариваемости пищи.
- Астенический синдром. Проявляется в виде снижения общей резистентности организма, повышенной утомляемости, раздражительности, слабости.
- При поражении сопутствующих органов развивается соответствующая симптоматика.
Принципы классификации аутоиммунного панкреатита
Заболевание классифицируется в соответствии с несколькими признаками.
По данным гистологического исследования панкреатит может быть:
- Лимфоплазмоцитарный склерозирующий панкреатит. Поражение в этом случае диффузно охватывает всю паренхиму поджелудочной железы. Гистологически наблюдается лимфоцитарная обсемененность ткани.
- Идиопатический протоковый панкреатит с гранулоцитарными повреждениями. Этот вариант характеризуется концентрацией патологических очагов вокруг протоков поджелудочной железы. Гистологически выявляется гранулоцитарная ткань.
По наличию сопутствующих аутоиммунных патологий.
- Изолированный вариант заболевания — панкреатит в этом случае единственное аутоиммунное заболевание у пациента.
- Аутоиммунный синдром — в этом случае имеется и другая патология, связанная с активностью аутоантител.
Поражение сопутствующих органов.
- В легких появляются очаги склерозированной ткани. Нарушается дыхательная функция вследствие уменьшения рабочей поверхности легких, развивается одышка.
- Почки. Нарушается канальцевая реабсорбция, развивается почечная недостаточность.
- Печень. Также наблюдается склерозирование ткани, пациент может предъявлять жалобы на тяжесть и дискомфорт в правом подреберье.
- Сиалоаденит. Наблюдается воспаление слюнных желез, что проявляется болями и затруднением при глотании.
Методы диагностики
Для подтверждения диагноза необходимо полноценное комплексное обследование. Диагноз основывается на данных клинической картины, лабораторных и инструментальных исследований.
- Для подтверждения наличия аутоиммунного процесса определяют уровень содержания в сыворотке крови IgG4 — наблюдается увеличение его в несколько десятков раз.
- Назначаются общеклинические анализы — кровь, моча, биохимический анализ крови.
- Копрология нужна для оценки функционального состояния поджелудочной железы.
- Для исключения онкологического процесса в поджелудочной железе определяются онкомаркеры.
- Ультразвуковое исследование органа — оцениваются размеры, состояние паренхимы органа, сохранность функционально активной ткани.
- Компьютерная томография. Определяет наличие очагов фиброзирования в ткани вокруг протоков.
- Биопсия и гистологическое исследование. Метод достаточно информативен, если кусочек ткани будет взят из места поражения. Можно определить тип панкреатита.
Способы лечения
Полностью излечить аутоиммунное заболевание невозможно. Поэтому лечение в основном направлено на снятие симптомов и замедление прогрессирования процесса.
Прежде всего необходимо постоянное соблюдение диеты для предупреждения развития болевого синдрома.
- Исключается из рациона консервированная пища, копчености, жирное, жареное, специи.
- Рекомендовано употребление нежирного мяса, растительной и молочной пищи.
Для подавления активности аутоанител назначается имунносупрессивная терапия — цитостатики, глюкокортикоиды.
Для уменьшения проявлений болевого синдрома используются спазмолитики.
Для поддержания функционального состояния поджелудочной железы и улучшения пищеварения назначаются ферментные препараты.
При развитии затруднения оттока желчи и появлении желтухи используются препараты на основе урсодезоксихолевой кислоты.
При поражении слизистой желудка — развитии эрозивного гастрита — назначаются ингибиторы протонной помпы, антациды.
Существует оперативное лечение, используемое в случае стеноза протоков поджелудочной железы.
Терапия считается адекватной, если на ее фоне уменьшается болевой синдром, исчезают проявления желтухи, нормализуются лабораторные показатели.
Прогноз
Заболевание хроническое, оно остается с человеком пожизненно. Неблагоприятные исходы достаточно редки. Самое серьезное осложнение, которое может развиться — сахарный диабет.
Источник: https://1PanKreatit.ru/vidy/autoimmunnyj-pankreatit.html
Осложнения
У большинства больных аутоиммунный панкреатит протекает с вовлечением в патологический процесс других органов и тканей. Чаще всего заболевание распространяется на билиарную систему с развитием склерозирующего холангита и бескаменного холецистита. На связь этих нозологических форм с панкреатитом указывает типичная лимфогистиоцитарная инфильтрация стенок желчевыводящих путей и хороший ответ на гормональную терапию. Иногда поражается печень с формированием псевдоопухоли или цирроза.
Частым осложнением панкреатического аутоиммунного воспаления является сахарный диабет, который возникает вследствие постепенного некроза клеток островков Лангерганса, сопровождающегося резким снижением выработки инсулина. Более редкие последствия заболевания — иммунокомплексное поражение почечной паренхимы по типу тубулоинтерстициального нефрита, интерстициальная пневмония. Циркуляция антител IgG в крови приводит к склерозу тканей слюнных желез.
Диагностика
Постановка правильного диагноза представляет затруднения, что объясняется редкой встречаемостью патологии и разнообразием ее клинических проявлений. В большинстве случаев диагностический поиск при аутоиммунном панкреатите направлен на исключение других форм панкреатического воспаления. Наиболее информативными являются такие методы исследования, как:
- Исследование кала
. В копрограмме определяются типичные признаки мальабсорбции и мальдигестии: большое количество непереваренных частиц пищи и мышечных волокон, повышенное содержание жирных кислот. Дополнительно проводят анализ на фекальную эластазу, который позволяет подтвердить наличие панкреатита. - Серологические реакции
. Исследование крови на специфические антитела выявляет гипергаммаглобулинемию — повышение уровня IgG и IgG4 в несколько раз, что является патогномоничным симптомом аутоиммунного поражения 1-го типа. Также обнаруживаются антимитохондриальные и антинуклеарные антитела. - Сонография
. Стандартное исследование подтверждает болезнь только в запущенной стадии. При эндоскопическом УЗИ поджелудочной железы визуализируется очаговое или диффузное уплотнение ткани, чередование участков расширения и сужения панкреатического протока («колбасовидная» ПЖ). - Томография
. Аутоиммунный тип панкреатита характеризуется диффузным увеличением органа в размерах или наличием ограниченного опухолевидного образования, деформацией контуров протоков. МРТ поджелудочной железы также применяется для контроля эффективности терапии глюкокортикостероидами. - Гистологическое исследование
. Цитологический анализ — «золотой стандарт» в диагностике аутоиммунного воспаления. При морфологическом обследовании обнаруживают лимфоплазмоцитарную инфильтрацию вокруг панкреатических протоков, участки деструкции паренхимы, вовлечение в процесс сосудистой сети.
Лечение
Аутоиммунное заболевание практически невозможно полностью вылечить. Однако можно остановить прогрессирование панкреатита и устранить некоторые осложнения воспалений на другие органы. Для этого применяют комплексное воздействие, включающее в себя диету и один из двух методов основной терапии – медикаментозный или хирургический.
Как правило, при аутоиммунном панкреатите назначается диета номер 5. Она предполагает пяти—или шестиразовое питание небольшими порциями, а также исключение из рациона продуктов, богатых грубой клетчаткой. Кроме того, во время диеты нельзя употреблять жирное, копченое, соленое, а также сладости и кондитерские изделия, сдобу.
Максимальная дозировка поваренной соли в сутки – три грамма. Наряду с этим, при сопутствующем сахарном диабете ограничение накладывается на простые углеводы.
Медикаментозное лечение включает в себя применение следующих групп лекарственных препаратов:
- Глюкокордикостероиды. Лечение с применением медикаментов обычно продолжается несколько недель.
- Иммунодепрессанты (медикаменты, подавляющие активность иммунной системы). Применяются в то в случае, если гормональная терапия показывает недостаточную эффективность.
- Ферменты (Панкреатин, Фестал, Мезим). Необходимы для улучшения пищеварения и снятия излишней нагрузки с железы.
- Спазмолитики и обезболивающие средства (Но-Шпа, Дротаверин). Снимают и предупреждают болевой синдром.
- Средства, блокирующие выработку пищеварительных соков (Альмагель, Маалокс). Способствуют восстановлению тканей желудка и железы.
Для лечения сахарного диабета применяется также инсулин. При соблюдении всех рекомендаций по лечению использование гормона впоследствии отменяется. В этом случае прогноз всей терапии чаще бывает положительным.
Хирургическая операция показывает хорошие результаты в том случае, если консервативная терапия, оказывается бесполезной, а желчные протоки значительно сужаются. В этом случае применяется один из двух методов:
- декомпрессия (восстанавливает просвет протоков желчного пузыря);
- стентирование (в протоки вводится специализированный стент, выравнивающий просвет).
Как правило, при достаточной и своевременной терапии достаточно применение медикаментов и лечебной диеты. Хирургическая операция может быть необходима при наличии осложнений в запущенной стадии.
Лечение аутоиммунного панкреатита
Поскольку у части больных возможно спонтанное излечение с полным восстановлением экзокринной и эндокринной панкреатических функций, медикаментозную терапию проводят только при наличии соответствующих показаний. При бессимптомном течении назначение лекарственных средств оправдано в случае выявления персистирующего образования панкреатической железы, стойком изменении печеночных показателей в сочетании с признаками склерозирующего холангита. Рекомендованные схемы лечения аутоиммунного варианта панкреатита обычно включают:
- Глюкокортикостероиды
. Стероидные гормоны являются препаратами первой линии и зачастую в течение 2-3 недель оказывают долгосрочный терапевтический эффект. При отсутствии явного фиброза размеры и структура поджелудочной железы могут полностью восстановиться. Назначение стероидов результативно не только при признаках панкреатита, но и при аутоиммунном поражении других органов. - Моноклональные антитела
. Показаны при резистентном течении заболевания или наличии противопоказаний к стероидной терапии. Синтетические иммуноглобулины Ig G1-k применяются для связывания В-лимфоцитарного CD-антигена. Быстрое уменьшение количества В-лимфоцитов сопровождается падением уровня Ig G4 и индукцией ремиссии аутоиммунного панкреатического воспаления.
В симптоматической терапии с учетом клинических проявлений используют панкреатические ферменты, сахароснижающие средства и блокаторы протонной помпы. Для купирования болевого синдрома рекомендованы нестероидные противовоспалительные средства, миотропные спазмолитики. Пациентам со стойкой компрессией выполняется стентирование главного панкреатического протока, чрескожное транспеченочное дренирование желчных протоков, назобилиарное дренирование при РПХГ. При безуспешности малоинвазивных техник проводится панкреатоеюностомия, холецистоэнтеростомия.
Лечение болезни
Полностью выздороветь при лечении аутоиммунного панкреатита практически невозможно. Именно поэтому основные методы терапии направляются на снятие симптоматических признаков и торможение прогрессирующего патологического процесса.
Прежде всего, рекомендации таких специалистов, как Игорь Вениаминович Маев (заслуженный гастроэнтеролог и доктор наук) и Юрий Александрович Кучерявый (кандидат медицинских наук), заключаются в строгом соблюдении диетического рациона питания, для обеспечения предупреждения возникновения болей и максимального облегчения загруженности поджелудочной железы.
Также назначается проведение иммуносупрессивной терапии, заключающейся в приемах цитостатиков и глюкокортикоидов. Чтобы уменьшить болезненность, проявляющуюся в периоды обострения болезни, прописывается прием спазмолитических препаратов.
При затрудненном оттоке желчи и развитии желтушности кожи и слизистых применяются лекарственные средства, в состав которых входит урсодезоксихолевая кислота.
При развитии стеноза в полости панкреатических протоков назначается проведение оперативного лечения.
Прогноз и профилактика
Исход болезни зависит от степени поражения тканей, тяжести осложнений. Хотя стероидная терапия позволяет достичь ремиссии более чем у 90% больных, прогноз аутоиммунного панкреатита относительно неблагоприятный, у части пациентов происходит необратимое снижение эндокринной и экзокринной функций органа. Из-за недостаточно изученного этиопатогенетического механизма меры специфической профилактики не разработаны. Для предупреждения осложнений важно своевременно выявлять и лечить аутоиммунные заболевания пищеварительного тракта.
источник
Симптомы аутоиммунный панкреатита
Главные особенности аутоиммунного панкреатита – умеренная выраженность всех симптомов и отсутствие острых атак (эпизодов резкого ухудшения состояния пациента). В ряде случаев симптомов может не быть, и диагноз устанавливается только при развитии осложнений.
- Болевой абдоминальный синдром (устойчивая совокупность симптомов): боль или дискомфорт в верхней половине живота, реже в поясничной области, возникает примерно у половины пациентов, может продолжаться в течение нескольких минут или часов. Интенсивность боли умеренная или незначительная. Как правило, боль провоцируется приемом острой, жирной и жареной пищи.
- Желтуха – окрашивание в желтый цвет кожи, слизистых оболочек (например, полости рта) и биологических жидкостей (например, слюны, слезной жидкости и др.). Развивается в результате нарушения поступления желчи в двенадцатиперстную кишку (начальный отдел тонкого кишечника) при сужении протоков поджелудочной железы и желчевыводящих путей: кал светлее, чем обычно;
- моча темнее, чем обычно;
- окрашивание в желтый цвет слюны, слезной жидкости, плазмы (жидкой части) крови и др.;
- кожный зуд.
- Диспептические проявления (расстройства пищеварения): снижение аппетита;
- тошнота и рвота;
- вздутие живота;
- горечь и сухость во рту по утрам;
- неприятный запах изо рта.
- Нарушение экзокринной функции поджелудочной железы (выделение ферментов, участвующих в переваривании пищи) в большинстве случаев не имеет проявлений, выявляется при специальном лабораторном исследовании.
- Сахарный диабет (нарушение обмена углеводов — сахаров) быстро развивается в результате ухудшения эндокринной функции поджелудочной железы (выработки гормонов, регулирующих обмен углеводов). Особенностью сахарного диабета при аутоиммунном панкреатите является его благоприятное течение с возможным обратным развитием (выздоровлением) на фоне полноценного лечения.
- Снижение массы тела.
- Астенический синдром: снижение работоспособности;
- повышенная утомляемость;
- слабость;
- сонливость днем;
- снижение аппетита;
- подавленное настроение.
- Поражение других органов. Легких. Проявляется одышкой (учащенным дыханием), чувством нехватки воздуха за счет образования участков уплотнения легочной ткани.
- Почек. Проявляется почечной недостаточностью (нарушением всех функций почек) и появлением белка в моче (в норме этого быть не должно).
- Печени (псевдоопухоль печени) — развитие уплотнения ткани печени без опухолевых клеток. Выявляется при пальпации (прощупывании) или при инструментальных методах исследования. Может сопровождаться длительной тяжестью в правом подреберье, не связанной с приемом пищи.
- Слюнных желез (склерозирующий сиалоаденит) — воспаление слюнных желез с заменой нормальной ткани на рубцовую. Проявления: сухость во рту;
- боли в области слюнных желез;
- затруднения при глотании, дыхании и речи за счет сухости во рту.
симптомы
Аутоиммунный панкреатит (AIP) трудно диагностировать. Часто это не вызывает никаких симптомов. Когда это происходит, его симптомы и симптомы сходны с симптомами рака поджелудочной железы.
Симптомы рака поджелудочной железы могут включать:
- Темная моча
- Бледный табурет или табурет, которые плавают в туалете
- Желтая кожа и глаза (желтуха)
- Боль в верхней части живота или средней части спины
- Тошнота и рвота
- Слабость или сильная усталость
- Потеря аппетита или ощущение полноты
- Потеря веса по неизвестной причине
Наиболее распространенным признаком аутоиммунного панкреатита, присутствующего примерно у 80 процентов людей, является безболезненная желтуха, вызванная заблокированными желчными протоками. AIP также может привести к потере веса. Многие люди с аутоиммунным панкреатитом имеют массы в поджелудочной железе и других органах, которые могут быть неправильно диагностированы как рак.
Другие различия между типами 1 и 2 типа AIP:
- В типе 1 AIP болезнь может влиять на другие органы в дополнение к поджелудочной железе. Тип 2 AIP влияет только на поджелудочную железу, хотя заболевание связано с другим аутоиммунным состоянием, воспалительным заболеванием кишечника.
- Тип 1 AIP быстро реагирует на лечение стероидами.
- Тип 1 AIP, вероятно, будет рецидивировать, если лечение прекращено.
Когда нужно обратиться к врачу
Аутоиммунный панкреатит часто не вызывает никаких симптомов. Однако обратитесь к врачу, если вы испытываете необъяснимую потерю веса, боль в животе, желтуху или другие симптомы и симптомы, которые вас беспокоят.
Формы
По гистологической картине (изменениям структуры поджелудочной железы, выявленным под микроскопом) выделяют два типа аутоиммунного панкреатита:
- 1 тип—лимфоплазмацитарный склерозирующий панкреатит;
- 2 тип — идиопатический протоково-концентрический панкреатит с гранулоцитарными эпителиальными повреждениями.
Различия между этими вариантами только гистологические (то есть выявляются при гистологическом исследовании – изучении кусочков органа под микроскопом).
В зависимости от наличия прочих аутоиммунных заболеваний (развивающихся при повреждении различных органов силами собственного иммунитета – системой защитных сил организма) выделяют два типа аутоиммунного панкреатита:
- изолированный аутоиммунный панкреатит – развивается у пациента, у которого отсутствуют другие аутоиммунные заболевания;
- синдром аутоиммунного панкреатита – развивается у пациента, у которого имеются другие аутоиммунные заболевания.
В зависимости от локализации (расположения) поражения выделяют:
- диффузную форму (поражение всей поджелудочной железы);
- очаговую форму (поражение отдельных участков поджелудочной железы, чаще всего ее головки, при инструментальном исследовании напоминает рак (злокачественную опухоль) поджелудочной железы).
Диагностика
- Анализ анамнеза заболевания и жалоб (когда (как давно) появились боли в верхней половине живота, желтуха (появление желтой окраски кожи, слизистых оболочек (например, ротовой полости), биологических жидкостей (например, слюны, слезной жидкости и др.)), снижение массы тела, увеличение объема каловых масс и другие симптомы, с чем пациент связывает их возникновение).
- Анализ анамнеза жизни. Есть ли у пациента какие-либо хронические заболевания, отмечаются ли наследственные (передаются от родителей к детям) заболевания, есть ли у пациента вредные привычки, принимал ли он длительно какие-нибудь препараты, выявлялись ли у него опухоли, контактировал ли он с токсическими (отравляющими) веществами.
- Физикальный осмотр. Определяется сниженная или нормальная масса тела, возможна желтушность кожных покровов и слизистых. При пальпации (прощупывании) живота возможна болезненность в верхних отделах. При перкуссии (простукивании) живота определяются размеры печени, селезенки, поджелудочной железы.
- Лабораторные методы исследования. Общий анализ крови может выявить увеличение скорости оседания эритроцитов — красных клеток крови (показатель, отражающий соотношение белков крови), реже – увеличение количества лимфоцитов или эозинофилов (особые виды лейкоцитов – белых клеток крови).
- Уровень глюкозы (простого углевода) крови. При нарушении внутрисекреторной функции поджелудочной железы (выработки гормонов, регулирующих углеводный обмен) глюкоза в крови, взятой натощак, повышается.
- Гликозилированный гемоглобин (показатель, отражающий среднее содержание глюкозы в крови за длительный период — до трех месяцев) может повышаться.
- Липидограмма (содержание жироподобных веществ в крови) может выявить нарушение соотношения потенциально опасных и защитных разновидностей липидов.
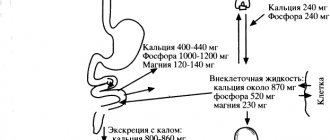
- Биохимический анализ крови. Определяется уровень креатинина (продукта распада белка), мочевой кислоты (продукта распада веществ из ядра клетки), щелочной фосфатазы (ЩФ), гамма-глутамил-транспептидазы (ГГТ), аланин-аминотрансферазы (АлАТ или АЛТ), аспартат-амиминотрасферазы (АсАТ или АСТ), билирубина (желчный пигмент – красящее веществ, продукт распада эритроцитов – красных клеток крови), электролитов (калий, натрий, кальций, магний).
- Онкомаркеры (вещества, повышающиеся в крови при возникновении опухоли): СА 19-9 и раковоэмбриональный антиген – признаки рака (злокачественной, то есть растущей с повреждением окружающих тканей, опухоли) поджелудочной железы.
- Общий анализ мочи выявляет более темное окрашивание мочи, чем оно должно быть в норме, в моче обнаруживаются желчные пигменты (красящие вещества, выделяемые желчью) и иногда – протеинурия (белок в моче). Также общий анализ мочи необходим для контроля состояния мочевыводящих путей и органов мочеполовой системы.
- Содержание иммуноглобулина G4 (IgG4 – особый вид белка, повышающийся при аутоиммунных реакциях – повреждении собственных клеток силами иммунитета – системы защитных сил организма) в крови повышается более чем в 2 раза.
- Копрограмма – анализ кала (можно обнаружить непереваренные фрагменты пищи и жира, грубые пищевые волокна, может снижаться уровень эластазы и химотрипсина (ферментов поджелудочной железы, расщепляющих белки) при биохимическом анализе кала).
- Ультразвуковое исследование (УЗИ) органов брюшной полости позволяет оценить размеры и структуру печени, поджелудочной железы и селезенки, наличие препятствий оттоку желчи на различных уровнях в виде сужения протоков, камней, опухолей и др.
Диагностика заболевания
Правильный и точный диагноз может быть поставлен только на основании полного обследования организма пациента, сдачи анализов и прохождения дополнительных диагностических процедур.
Для получения полной клинической картины развития заболевания рекомендуется проведение следующих диагностических процедур:
- определение концентрации в составе сыворотки крови иммуноглобулина lgG4, при патологии она может увеличиться в 10 раз,
- назначается сдача общеклинических анализов: кровь на биохимию, общий анализ мочи и кала,
- копрологическое исследования кала,
- определение онкомаркеров,
- для определения степени поражения и состояния паренхиматозного органа назначается прохождение компьютерной томографии и узи,
- а также не обойтись без биопсии и гистологии.
После получения полной клинической картины, врач ставит точный диагноз, определяет прогноз развития болезни и разрабатывает наиболее эффективную и безопасную схему лечения.
Стоит отметить, что маленький ребёнок также может подвергнуться развитию подобного заболевания, хотя это является довольно большой редкостью. Тем не менее, при его образовании у малыша, оно проявляется чрезмерной желтушностью кожных покровов, которую нельзя оставлять без внимания врачей.
УЗИ диагностирование
Проведение ультразвуковой диагностики позволяет с точностью замерить внешние параметры пораженного органа, оценить структурные особенности и степень прогрессирования патологии в полости поджелудочной железы, печени и селезенки.
Посредством данного метода исследования выявляются причины, способствующие нарушению оттока желчи, а также наличие опухолевидных новообразований и камней в полости железы.
Определение концентрации иммуноглобулина IgG4
При проведении клинического исследования анализов крови, особое внимание уделяется показателю концентрации иммуноглобулина lgG4. У здорового человека его концентрация не достигает и 5% от общего количества сыворотки крови. При резком увеличении его концентрации, смело можно говорить о развитии патологического нарушения в организме человека, сопровождающегося процессом инфильтрации органов, секретирующих этот иммуноглобулин.
Другими словами, идет активное развитие воспалительного процесса в тканевых структурах с образованием фиброза и рубцевания.
У пациентов с развитием аутоиммунного панкреатита более чем в 88 % случаев, наблюдается повышенный уровень содержания иммуноглобулина в 5 и даже 10 раз выше нормы.
Лечение аутоиммунный панкреатита
В редких случаях происходит самоизлечение (то есть без применения медикаментов).
Основы лечения аутоиммунного панкреатита.
- Диетотерапия. Диета №5 – прием пищи 5-6 раз в сутки, исключение из рациона острой, жирной, жареной, копченой, грубой (богатой клетчаткой – трудно перевариваемой частью растений) пищи, ограничение поваренной соли до 3 граммов в сутки. Еда должна содержать в достаточное количество витаминов, соли кальция и фосфора (например, рыба, отварное мясо, супы на овощных бульонах, молочные продукты умеренной жирности и др.). Цель этой диеты – уменьшить нагрузку на поджелудочную железу.
- При развитии сахарного диабета (нарушения обмена углеводов — сахаров) как проявления аутоиммунного панкреатита следует резко ограничить потребление сахара, можно заменить его на подсластители.
- При развитии сахарного диабета существует высокий риск возникновения гипогликемии (резкого падения в крови уровня глюкозы (простого углевода), сопровождающегося нарушениями сознания). Поэтому больной при себе обязательно должен иметь сладкие продукты (кусковой сахар или конфеты) для восстановления уровня глюкозы в крови.
- Консервативное (безоперационное) лечение. Глюкокортикоиды (синтетические аналоги гормонов коры надпочечников) – прием этих препаратов лежит в основе лечения. Большинству больных необходимо применять глюкокортикоиды в течение нескольких недель. Некоторым пациентам может потребоваться длительное применение малых доз этих препаратов.
- Иммунодепрессанты – группа препаратов, подавляющих избыточную активность иммунной системы (системы защитных сил организма), повреждающую собственные органы. Иммунодепрессанты применяются при недостаточной эффективности глюкокортикоидов или невозможности их применения (например, при развитии осложнений).
- Спазмолитики (препараты, расслабляющие гладкую мускулатуру внутренних органов и сосудов) применяются для лечения боли, возникающей при сужении протоков поджелудочной железы.
- Ферменты поджелудочной железы используются для улучшения переваривания пищи.
- Препараты урсодезоксихолевой кислоты применяются для улучшения оттока желчи и восстановления клеток печени.
- Ингибиторы протонной помпы (препараты, уменьшающие выработку соляной кислоты желудком) применяются для восстановления поверхности желудка при наличии ее повреждений.
- Простой (короткий) инсулин (раствор гормона инсулина без специальных добавок, увеличивающих продолжительность его действия) обычно используется для нормализации содержания глюкозы в крови при развитии сахарного диабета.
- Инсулины продленного действия (растворы гормона инсулина со специальными добавками, замедляющими его всасывание) может использоваться для нормализации содержания глюкозы в крови при развитии сахарного диабета.
- Хирургическое лечение. Хирургическая декомпрессия (восстановление нормального просвета) протоков поджелудочной железы и желчных протоков применяется при значительном сужении протоков, не поддающемся лечению глюкокортикоидами. Предпочтительнее стентирование протоков (введение внутрь сужения протока стента – сетчатого каркаса, расширяющего просвет), так как эта операция обычно легко переносится пациентами.
Аутоимунный панкреатит: клинический случай
В нашем проведено исследование пациента со сложно диагностируемой патологией поджелудочной железы – аутоиммунным панкреатитом.
Анамнез, жалобы:
Мужчина 72 лет, активных жалоб не предъявлял. При более подробном сборе анамнеза удалось выяснить, что периодически пациента беспокоят боли в животе, уровень глюкозы крови повышается до 7-7,5 ммоль/л. Онкоанамнез отрицает. До проведения МРТ органов брюшной полости и забрюшинного пространства пациент проходил УЗ-исследование (не в нашей клинике); заключение – псевдоопухолевая форма панкреатита.
Что выявили при МРТ исследовании:
Диффузное (на всем протяжении) увеличение в размерах поджелудочной железы, сглаженность ее наружного контура, деформация формы железы по типу «сосискообразной». При этом МР-признаков наличия дополнительных объемных образований в поджелудочной железе по данным нативного и постконтрастного исследований выявлено не было. Проток поджелудочной железы неравномерно сужен на всем протяжении. Общий желчный проток (холедох) сужен в своей нижней трети и неравномерно расширен в вышележащих отделах. Помимо этого в обеих почках были выявлены многочисленные дополнительные образования неправильно округлой формы с достаточно четкими ровными контурами, имеющими однородную низкую интенсивность во всех режимах сканирования.
При этом увеличенные лимфоузлы, объемные образования другой локализации на уровне визуализации не определялись.
Что обсуждалось нами на скайп-планерке по данному случаю:
Совместно с докторами наших операционных компаний мы провели обсуждение по данному сложному случаю. Врачами наших ОК были выявлены все вышеописанные структурные изменения, в ходе дальнейшего обсуждения нам удалось прийти к единому мнению.
Среди различных заболеваний, которые могут давать похожую МР-картину, был построен дифференциальный ряд: а) псевдоопухолевый панкреатит; б) острый панкреатит с увеличением в размерах поджелудочной железы; в) опухоль поджелудочной железы с наличием вторичных (метастатических) изменений в почках; г) псевдотуморозный панкреатит, который, в первую очередь, имеет панкреатические (в поджелудочной железе) изменения, но также и внепанкреатические – в частности, множественные очаговые изменения ткани почек.
К каким выводам пришли на скайп-планерке:
Из полученного дифференциального ряда врачи ОК последовательно исключали отдельные заболевания. Выявили, что для острого панкреатита не характерно отсутствие отека вокруг поджелудочной железы, несоответствие клинических данных предполагаемому диагнозу. Для опухоли поджелудочной железы не характерна однородность ткани железы, отсутствие данных за очаговое ее поражение, а также наличие суженного протока поджелудочной железы (при опухолях, как правило, расширен); также четкость контуров и однородность структуры очаговых изменений почек не характерна для метастатического поражения.
В дифференциальном ряде оставались 2 патологии: псевдоопухолевый и аутоиммунный панкреатит. В ходе совместного обсуждения докторами были высказаны аргументы в пользу каждой из оставшихся патологий. Вместе с тем выяснили, что совокупность выявленных признаков, а именно: сглаженность контура, сужение протока железы, сужение общего желчного протока в дистальных и его расширение в проксимальных (верхних) отделах, а также наличие экстрапанкреатических изменений характерно именно для аутоиммунного панкреатита. Что еще необходимо сделать: с учетом полученных результатов необходимо рекомендовать пациенту консультацию гастрохирурга. Возможно дообследование — РХПГ – рентгеновский метод исследования, при котором происходит заполнение рентген-контрастным веществом протока поджелудочной железы и желчных путей с целью лучшего выявления участков их сужения (стенозирования). Также может потребоваться проведение биопсии ткани поджелудочной железы с последующим морфологическим дообследованием.
Что дал метод МРТ в данном случае:
Возможность с очень высокой достоверностью предположить аутоиммунный характер изменений поджелудочной железы, исключить ее опухолевое поражение. С учетом аутоиммунного характера заболевания данные пациенты нуждаются в гормональной терапии (глюкокортикостероидами), после которого наступает улучшение состояния. Такую терапию не проводят при других заболеваниях из выставленного первоначально дифференциально-диагностического ряда.
Интересно, что в данном случае наличие изменений вне поджелудочной железы (почках) помогает поставить правильный диагноз аутоиммунного поражения железы. Характер изменений в почках при этом – очаговые аутоиммунные лимфоцитарные инфильтраты.
Зачастую, по данным медицинских источников, неверно поставленный диагноз рака поджелудочной железы может привести к неоправданному оперативному вмешательству и удалению части железы (резекции) или направлению пациента на лечение к врачу-онкологу, что также необоснованно.
Что необходимо для окончательного подтверждения/верификации диагноза: биопсия и морфологическое дообследование.
На представленных Т2-изображениях в аксиальной (слева) и корональной (справа) проекциях, определяется увеличение в размерах и «сосискообразная» деформация поджелудочной железы; наличие многочисленных однотипных очаговых образований почек.
Осложнения и последствия
Осложнения аутоиммунного панкреатита.
- Нарушение всасывания питательных веществ в кишечнике. Белковая недостаточность (состояние, развивающееся вследствие сокращения или прекращения поступления в организм белков).
- Гиповитаминозы (недостаточное содержание в организме витаминов), особенно жирорастворимых (А, Д, Е, К).
- Снижение массы тела вплоть до кахексии (состояния глубокого истощения и слабости организма).
- Нарушения водно-электролитного баланса в организме. Жажда.
- Отеки.
- Обезвоживание организма (сухость кожи и слизистых оболочек).
- Судороги (приступообразные непроизвольные сокращения мышц).
- Подпеченочная желтуха — окрашивание в желтый цвет кожи, видимых слизистых оболочек и биологических жидкостей (например, слюны, слезной жидкости и др.) за счет нарушения оттока желчи.
- Инфекционные осложнения: воспалительные инфильтраты (увеличение объема и плотности некоторых участков органа за счет скопления в них несвойственных клеток – например, микроорганизмов, клеток крови и др.) поджелудочной железы;
- гнойный холангит (воспаление желчных протоков);
- сепсис (заражение крови – заболевание, вызванное наличием в крови болезнетворных микроорганизмов и их токсинов (продуктов жизнедеятельности));
- перитонит — воспаление брюшины (оболочки, выстилающей внутреннюю поверхность брюшной полости и покрывающей расположенные в ней органы).
- Эрозии (поверхностные дефекты) и язвы (глубокие дефекты) различных отделов пищеварительного тракта (пищевода, желудка, кишечника).
- Подпеченочная портальная гипертензия (повышение давления в системе воротной вены (сосуд, приносящий кровь в печень от органов брюшной полости) за счет препятствия оттоку крови от печени).
- Хроническая непроходимость двенадцатиперстной кишки из-за ее воспаления и сдавления увеличенной поджелудочной железой.
- Абдоминальный ишемический синдром (нарушение притока крови к органам брюшной полости) в результате сдавления сосудов.
- Панкреатогенный асцит (скопление свободной жидкости в брюшной полости).
- Рак (злокачественная опухоль – опухоль, растущая с повреждением окружающих тканей) поджелудочной железы.
Последствия аутоиммунного панкреатита.
- При своевременном полноценном лечении при небольшой длительности заболевания возможно полное восстановление структуры и деятельности поджелудочной железы.
- При длительном течении заболевания рубцовые изменения поджелудочной железы приводят к необратимым изменениям ее структуры и деятельности, но даже у этих больных полноценное лечение позволяет остановить прогрессирование (дальнейшее развитие) процесса.
Прогнозпри аутоиммунном панкреатите зависит от тяжести осложнений, сопутствующих аутоиммунных заболеваний (поражений собственных органов иммунной системой – системой защитных сил организма) и сахарного диабета (нарушения обмена углеводов – сахаров).
источник
Аутоиммунный панкреатит: симптомы, диагностика и лечение
Аутоиммунный панкреатит считается достаточно редким заболеванием. Его отличительной особенностью является то, что помимо поджелудочной железы поражаются желчевыводящие протоки, лимфоузлы, почки, слюнные железы, легкие и т.д.
Группу риска составляют мужчины в возрасте за 50 лет. По статистике, женщины болеют аутоиммунным панкреатитом почти вдвое реже.
Как проявляется этот недуг? К каким методам диагностики прибегают специалисты? В чем заключается лечение?
Симптоматика аутоиммунного панкреатита
Что из себя представляет аутоиммунный панкреатит? Активный патологический процесс приводит к тому, аутоиммунные антитела, так называемые клетки-киллеры, становятся агрессивно настроенными против здоровых тканей организма.
Воспаление образуется в результате понижения иммунной защиты. Это заболевание носит пожизненный характер, путем перехода в хроническую стадию, когда острые приступы сменяются устойчивой ремиссией.
Все эти стимулирует образование псевдокист, нарушение тканей и сахарный диабет.
Заподозрить болезнь бывает крайне трудно. Дело в том, что зачастую аутоиммунный панкреатит протекает вовсе бессимптомно. Даже в острую фазу может не наблюдаться ярко выраженных признаков. Большинство пациентов узнают о проблеме лишь после проявления осложнений.
- Опоясывающие болевые ощущения различной продолжительности и интенсивности. Иногда после приема острой, жареной или жирной пищи, а также алкогольных напитков.
- Желтуха, которая обусловлена сужением протоков и выбросом желчи: желтоватые кожные покровы, моча, слизистые, слюна и пр.
- Нарушения работы пищеварительной системы: рвотные позывы, понос, подташнивание, потеря аппетита, метеоризм, сухость и горечь во рту, сопровождаемые неприятным запахом.
- Дисфункция щитовидной железы.
- Потеря веса, развитие сахарного диабета, повышенная утомляемость, вялость, отсутствие аппетита.
- В случае поражения печени больной испытывает тяжесть в правом подреберье, происходит уплотнение тканей.
- Одышка и учащение дыхания могут указывать на уплотнение тканей в легких.
- Почечная недостаточность, белок в моче.
- Боли в процессе глотания пищи.
Разновидности аутоиммунного панкреатита
Заболевание встречается в нескольких формах. Подчас отличить одну от другой можно только при помощи гистологического исследования.
- Первый тип, как правило, наблюдается у мужчин в возрасте за 60 лет — лимфоплазмоцитарный склерозирующий. Ему свойственны пожелтение слизистых оболочек и кожных покровов. Наибольший удар приходится по поджелудочной. Прогноз в целом благоприятный. Выздоровление обеспечивается стероидными средствами.
- Второй тип характерен для женщин и мужчин молодого и среднего возрастов — идиопатический протоково-концентрический с патологиями кожных покровов гранулоцитарного вида.
Классификация аутоиммунного панкреатита по критерию сопутствующих нарушений, получивших свое развитие при дисфункции других систем и органов:
- Изолированный, при котором травмируется исключительно поджелудочная.
- Синдром, когда кроме железы повреждены еще иные органы.
По локализации эпицентра поражения выделяют диффузный вариант, т.е. воспален орган всецело, и очаговый – с воспалением головки.
Диагностика аутоиммунного панкреатита
Для того, чтобы поставленный диагноз был верен, пациенту предстоит тщательное обследование множества специалистов, среди которых терапевт, гастроэнтеролог, эндокринолог, эндоскопист и пр.
Внимание уделяется весу, а точнее его потере, проводится пальпация брюшиной области на предмет увеличения органов, сдается анализ крови на определение концентрации иммуноглобулина IgG4, и общий клинический анализ крови, в котором особое значение придается показателям белка и скорости оседания эритроцитов, и биохимия. Проверяется уровень глюкозы, делается липидограмма, онкотесты на злокачественность новообразований, копрограмма и общий анализ мочи. В список исследований включены МРТ, УЗИ, компьютерная томография, рентген и биопсия.