Что такое эпителий?
Эпителий желудка представляет собой скопление цилиндрических клеток. Они называются однослойным цилиндрическим эпителием. На фоне продолжительного раздражения слизистой оболочки пищевода желудочным соком, например, при гастроэзофагеальном рефлюксе, когда содержимое желудка забрасывается в пищевод, повышается риск развития желудочного варианта метаплазии пищевода.
Суть заболевания заключается в замещении многослойного плоского эпителия пищевода однослойным цилиндрическим, характерным для желудка. Больше всего замещению тканей подвержена та часть пищевода, в которой слизистая органа переходит в желудок. Именно в области соединения двух органов возникает наиболее интенсивное раздражение соляной кислотой на фоне гастроэзофагеального рефлюкса.
Пищевод Барретта и профилактика аденокарциномы пищевода
Стенограмма доклада проф. Шептулина А.А. на II Международном Интернет Конгрессе специалистов по внутренним болезням.
Профессор Эрдес С.И.: – Уважаемые слушатели, уважаемые коллеги, продолжаем наш разговор о канцеропревенции пищевода. И переходим к рассмотрению вопросов, касающихся непосредственно особенностей такой грозной патологии как пищевод Барретта. Позвольте предоставить слово для следующего доклада профессору Шептулину Аркадию Александровичу для сообщения «Пищевод Барретта и профилактика аденокарциномы пищевода».
Профессор Шептулин А.А.: – Добрый день, многоуважаемые коллеги.
(00:35) Заставка: Пищевод Барретта и профилактика аденокарциномы пищевода.
Профессор Шептулин А.А.: – Тема моей краткой лекции: «Пищевод Барретта и профилактика аденокарциномы пищевода». Я начну с демонстрации клинического примера – примера больного, который не так давно был в нашей клинике.
Пациенту 49 лет. Он поступил с достаточно классическим, часто встречающимся комплексом жалоб: тошнота, рвота по утрам, дискомфорт в подложечной области, неприятный вкус во рту и общая слабость. Сам больной считает себя таковым на протяжении трех лет, когда на фоне изжоги у него появилась тошнота и рвота, а при гастроскопии была выявлена картина эрозивного гастрита. Он принимал с хорошим эффектом ингибиторы протонной помпы, и продолжал работать. Но более тщательный расспрос показал, что впервые изжогу больной отметил в 30-летнем возрасте, то есть 20 лет назад. Это очень показательно, потому что большинство больных, которые испытывают изжогу, лечатся самостоятельно по совету друзей, знакомых – так называемый «телефонный рефлюкс». А между тем, гастроэзофагеальная рефлюксная болезнь за это время существенно прогрессирует. И ухудшение у него было с августа 2010 года (этот случай относится к тому году) – это было буквально за два месяца до поступления. На гастроскопии была выявлена язва пищевода, и вновь назначены ингибиторы протонной помпы.
Что можно сказать об анамнезе жизни? Пациент, хоть он поступил и в солидную клинику, относится к не самым высшим слоям общества, мягко говоря. Он работает электромонтером, разведен, злоупотребляет алкоголем. Количество, которое было указано – 150-200 мл, скорее всего, заниженное, причем ежедневное количество. Курит по 20 сигарет в день. О социальном статусе и его уровне говорит хотя бы то, что у него во рту не было ни одного зуба, и он даже не удосужился протезировать. Он так вот и питался, шамкая беззубым ртом. Тем не менее, ориентируясь на результаты предшествующего обследования, мы ему поставили диагноз «рефлюкс-эзофагита IV стадии» по классификации Savary-Miller, поскольку у него была пептическая язва пищевода. И так как больной – заядлый курильщик, у него были проявления хронического обструктивного бронхита и эмфизема легких.
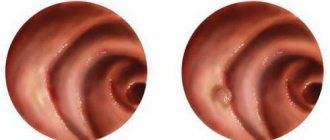
В общем анализе крови, как свойственно больным с обструктивным бронхитом, у него был повышен уровень гемоглобина – вторичный эритроцитоз. У него присутствовал высокий цветовой показатель, и были увеличены размеры эритроцитов – это отражает скрытый дефицит витамина В12 и фолиевой кислоты, и считается одним из косвенных маркеров хронического алкоголизма. В анализе мочи ничего особенного нет, анализ кала отрицательный. Удивляет биохимический анализ крови – идеальное состояние печеночных ферментов и ГГТ (потом доказывай, что алкоголь влияет на печень). Ничего особенного при ультразвуковом исследовании со стороны печени, поджелудочной железы и желчного пузыря обнаружено не было. Но когда была сделана гастроскопия, были обнаружены характерные «языки пламени» – это то, что свойственно пищеводу Барретта: перестройка эпителия по кишечному типу. Также мы смогли пронаблюдать пептическую язву, конвергенцию складок, но, скорее всего, эта язва достаточно быстро зарубцуется. И наш очень опытный эндоскопист эту картину расценил как эрозивно-язвенный рефлюкс-эзофагит, осложненный развитием пищевода Барретта. Мы знаем, к чему может привести пищевод Барретта. Эндоскопист взял семь фрагментов их краев и дна язвы.
Было назначено наиболее интенсивное лечение эзофагита, которое мы применяем при осложненных формах: двухразовое применение ингибиторов протонной помпы, в частности «Париета», который обладает целым рядом преимуществ; комбинация с Н2-блокатором (вечерний прием), которая дает, как считается, самый сильный эффект. И в качестве симптоматической терапии – «Альмагель» и «Мотилиум». Довольно быстро эта пептическая язва абдоминальной части пищевода зарубцевалась, сохранялись явления рефлюкс-эзофагита. Больной чувствовал себя прекрасно и настаивал на выписке, уверяя, что его давно заждались друзья. Тем не менее мы ему сказали, что надо подождать гистологическое заключение. И мы увидели, что действительно подтвердилось наличие пищевода Барретта с перестройкой эпителия по кишечному типу, картина классического эрозивно-язвенного эзофагита. Но что печально, на фоне этого эзофагита были выявлены атипичные клетки. И морфолог интерпретировал эту картину как муцинозную аденокарциному. Соответственно, мы стали дообследовать.
Мы сделали рентген и выявили дефект наполнения. И клинический диагноз был изменен на рак абдоминального отдела пищевода – инфильтративно-язвенная форма. И в качестве фонового заболевания была указана гастроэзофагеальная рефлюксная болезнь: недостаточность кардии, и пищевод Барретта. Этот пример показателен тем, что больной за 20 лет болезни, по поводу которой он не обращался, не лечился, прошел все стадии, которые проходит гастроэзофагеальная рефлюксная болезнь: стадия эрозивного эзофагита, стадия пищевода Барретта и закончил развитием аденокарциномы. Ссылаясь на рекомендации Американского колледжа гастроэнтерологов, можно дать определение, что такое «пищевод Барретта» – это замещение плоского эпителия дистального отдела пищевода цилиндрическим эпителием, которое выявляется при эндоскопии и дальше подтверждается при гистологическом исследовании обнаружением в этом участке кишечной метаплазии. Данные об эпидемиологии, частоте и распространенности пищевода Барретта расходятся: 6% среди всех больных с симптомами диспепсии; 8% среди всех больных с изжогой. Но более правдоподобными являются данные – 10-15% среди всех больных гастроэзофагеальной рефлюксной болезнью (только подчеркнем) эрозивной формы. Применительно ко всем пациентам, включая неэрозивные формы, пищевод Барретта составляет примерно 3%. Весьма показательным является то, что частота пищевода Барретта значительно увеличивается, параллельно с увеличением распространенности гастроэзофагеальной рефлюксной болезни.
И особенно показательно то, что распространенность пищевода Барретта по секционным данным в 5 раз выше, чем по клиническим. То есть из пяти больных четыре пациента с пищеводом Барретта ходят и не знают о наличии у них этого осложнения. Факторы риска, которые предрасполагают к развитию пищевода Барретта: пожилой возраст больных, мужской пол, европеоидная раса, длительный (более 13 лет) анамнез симптомов ГЭРБ – хотя опасаться развития симптомов этого осложнения приходится в тех случаях, когда длительность эрозивного эзофагита превышает пять лет – высокая секреция соляной кислоты и высокое содержание желчных кислот в рефлюктате.
К фактору риска пищевода Барретта относится и метаболический синдром. Наличие этого синдрома повышает риск развития пищевода Барретта в 2 раза, потому что ожирение приводит к увеличению содержания периэзофагеальной жировой ткани. И за счет освобождения из нее цитокинов и хемокинов способствует развитию воспалительных изменений слизистой оболочки пищевода. И это объясняет достаточно низкую частоту пищевода Барретта в Японии. В отличие, скажем, от Соединенных Штатов в Японии сложно найти тучного японца. Распространенность ожирения в Соединенных Штатах – около 60%, избыточный вес, а в Японии – 5%.
Хотелось бы обратить внимание на риск малигнизации при пищеводе Барретта. В целом он невысокий – мета-анализ 25 работ показал, что риск малигнизации составляет 0,5% в год. Но это общий риск, и он может быть разным у разных больных. Прежде всего, различается риск малигнизации при наличии дисплазии и при ее отсутствии. В частности, риск развития аденокарциномы у больных без дисплазии невысок, но зависит от протяженности: короткий сегмент – меньше 3 см, и длинный сегмент – перестройка пищевода Барретта. Мы видим, что при большей протяженности поражения риск малигнизации выше. Также риск малигнизации зависит от наличия дисплазии. Он сравнительно невысокий при дисплазии низкой степени, и существенно возрастает, если мы сталкиваемся уже с дисплазией высокой степени. Ежегодный риск развития дисплазии высокой степени при пищеводе Барретта составляет 1%. Действительно, обследовали и подвергли динамическому наблюдению почти 8 тысяч больных с пищеводом Барретта на протяжении 25 лет. И 1% в год за это время у 20-25% больных – развилась дисплазия высокой степени. Риск развития дисплазии высокой степени зависит от длинны сегмента пищевода Барретта. У тех больных, у которых в течение нескольких лет развилась дисплазия высокой степени или аденокарцинома, длинна сегмента Барретта была 6 см, у тех, у кого прогрессирования не было – только 3 см. Также риск малигнизации зависит от количества очагов дисплазии. При наличии мультифокальной дисплазии, то есть многих очагов, риск развития аденокарциномы в 3 раза выше, чем в тех случаях, когда один очаг перестройки.
«Золотой стандарт» диагностики пищевода Барретта – это эзофагогастродуоденоскопия с множественной биопсией, которая делается через каждые 2 см, таким образом, берется до восьми биоптатов. Что касается дополнительных методов, они играют чисто вспомогательную роль. Наблюдаются трудности скрининга больных с пищеводом Барретта по следующим причинам.
Во-первых, если есть клинические симптомы, то они совершенно не отличаются от клинических симптомов при других формах ГЭРБ, а у половины больных с пищеводом Барретта вообще отсутствуют клинические симптомы. И даже характерная эндоскопическая картина – «языки пламени», они обнаруживаются не у всех больных. Тактика ведения таких пациентов – все определяется наличием или отсутствием дисплазии. Если это просто пищевод Барретта, но нет дисплазии эпителия, то таким больным необходимо дважды сделать в течение года биопсию.
И если дисплазия отсутствует, дальше они подвергаются динамическому контролю с эндоскопическим исследованием раз в три года. Если у пациентов выявлена дисплазия низкой степени, то проводится повторное исследование через шесть месяцев. Диагноз подтверждается независимым экспертом-патологом. И если сохраняется дисплазия низкой степени – показано динамическое наблюдение с повторным эндоскопическим исследованием с интервалом в один год. И, наконец, если у пациентов дисплазия высокой степени, то повторно в течение первых трех месяцев в динамике берутся множественные биопсии для исключения аденокарциномы. И если диагноз «дисплазия высокой степени» подтверждается – решается вопрос о применении эндоскопических или хирургических методов исследования.
Такая калечащая операция – эзофагэктомия, которую раньше делали при пищеводе Барретта и высокой дисплазии, в настоящее время уже не рассматривается. Эндоскопические и хирургические методы лечения дисплазии высокой степени – это, прежде всего, фотодинамическая терапия, часто в комбинации с приемом ингибиторов протонной помпы. Она эффективна почти у 80% больных и снижает риск развития аденокарциномы на 50%. Термоаблация с помощью аргоновой плазменной коагуляции тоже оказывается эффективной более чем у 80% больных. К методам лечения относится и радиочастотная абляция, правда, в позднем периоде при этом возможно развитие стриктур пищевода, и криоаблация. Однако по рекомендации консенсуса экспертов в настоящее время лучшим методом лечения больных пищеводом Барретта с дисплазией высокой степени является эндоскопическая резекция слизистой оболочки пищевода. Она может комбинироваться с радиочастотной абляцией или криоаблацией.
Что же дает дополнительный прием ингибиторов протонной помпы при пищеводе Барретта? Прежде всего, если больные с ГЭРБ длительное время постоянно принимают ингибиторы протонной помпы, то сам по себе риск развития пищевода Барретта снижается в 2 раза. Кроме того, были получены материалы при применении «Париета», которые показали, что длительный прием способствует предупреждению дальнейшего прогрессирования ГЭРБ и развития ее рецидивов. Кроме того, длительный – более 10 лет прием ингибиторов протонной помпы снижает риск развития дисплазии высокой степени и аденокарциномы пищевода. И что интересно, хотя действительно полностью восстановления нормальной структуры не происходит, обзор девяти когортных исследований с длительностью приема ингибиторов протонной помпы до 13 лет показал, что более чем у половины больных происходит восстановление отдельных островков нормального многослойного плоского эпителия. Тем самым протяженность метаплазированной слизистой оболочки пищевода уменьшается.
И, наконец, активная антисекреторная терапия ингибиторами протонной помпы способствует лучшей реэпителизации слизистой оболочки пищевода после радиочастотной терапии. Ну и, к сожалению, «ложка дегтя в бочке с медом» – работа, которая была проведена в Северной Ирландии. Были обследованы почти 500 больных с аденокарциномой. И оказалось, что только у 7% аденокарцинома была обнаружена в ходе динамического наблюдения за пациентами с выявленным ранним пищеводом Барретта. Остальные 90% были такие же, как пациент, о котором я говорил. Они уже пришли на стадии аденокарциномы пищевода. И это еще раз подчеркивает необходимость диспансерного наблюдения больных, особенно с эрозивными формами рефлюкс-эзофагита, дабы предотвратить развитие пищевода Барретта, а затем наблюдать таких больных.
В заключение я могу сказать, что наличие пищевода Барретта следует исключать у любого больного с длительным течением гастроэзофагеальной рефлюксной болезни. Риск развития аденокарциномы оказывается наиболее высоким у больных с длинным сегментом пищевода Барретта и дисплазией высокой степени. Тактика ведения таких пациентов зависит от наличия или отсутствия дисплазии эпителия и ее степени и предполагает динамическое диспансерное наблюдение, проведение повторных эндоскопических исследований с биопсией, длительный прием ингибиторов протонной помпы в виде монотерапии или в комбинации с другими методами лечения.
Факторы риска
Цилиндроклеточная метаплазия пищевода возникает под влиянием тех же провоцирующих факторов, которые приводят к появлению гастроэзофагеального рефлюксного заболевания. Специалисты выделяют следующие факторы риска:
- Снижение тонуса сфинктера пищевода в нижней части. Это происходит по причине недостаточной иннервации, когда сфинктер неплотно сжимается и возникает забрасывание желудочного сока обратно в пищевод.
- Изменения структуры врожденного типа. Под влиянием генетических факторов происходит увеличение или уменьшение диаметра нижней части сфинктера пищевода.
- Воспалительные процессы, перенесенные ранее. Локализованные в нижней части пищевода, подобные процессы провоцируют появление рубцов в органе и приводят к неполному сжатию сфинктера.
- Варикозное расширение вен в тяжелой форме. В данном случае именно образующиеся при варикозе узлы мешают сфинктеру полностью смыкаться.
- Расстройство моторно-эвакуаторной функции желудка и пищевода. На фоне подобного нарушения наблюдается антиперистальтика, когда стенки органов начинают двигаться, приводя к перемещению пищевых масс в верхние отделы пищевода.
Перечисленные факторы способны спровоцировать появление гастроэзофагеального рефлюкса, что в свою очередь может стать причиной гастрита эрозивного типа, который в дальнейшем перерастает в метаплазию желудочную и кишечную метаплазию пищевода.
Причины метаплазии пищевода и факторы риска
Как уже говорилось, было бы логично рассмотреть пищевод Барретта как осложнение от рефлюкс эзофагита. По сути, организм пытается защитить эпителий пищевода от эрозии по действием желудочного сока, заменив нормальные клетки на клетки типичные для двенадцатиперстной кишки, которые способны противостоять высокой кислотности. Но оказывается, что существует довольно много пациентов с пищеводом Барретта, которые никогда не страдали от изжоги и рефлюкса. Таким образом, в настоящее время истинная причина пищевода Барретта неизвестна.
Однако, прекрасно известны ряд факторов, увеличивающие риск его развития:
- Наличие желудочно-пищеводно рефлюкса.
- Переход 60-летнего возраста. Пищевод Барретта – это редкость среди молодых людей.
- Мужской пол. Мужчины имеют большую вероятность развития болезни (в два раза чаще, чем у женщин).
- Принадлежность к кавказской расе.
- Потребления чрезмерного количества алкоголя.
- Курение табака.
- Ожирение. Оно увеличивает риск рефлюксной болезни и, следовательно, образование пищевода Барретта.
Симптомы
Многим интересно, как проявляется недуг?
Если речь идет об очаговой метаплазии пищевода, то клинических проявлений данного заболевания, как правило, не наблюдается. Подозрение на метаплазию возникает при клинических проявлениях гастроэзофагеального рефлюкса. Поэтому можно сказать, что признаки заболеваний совпадают и заключаются в следующем:
- Частое появление изжоги. В загрудинной области возникает сильное жжение, спровоцированное раздражением эпителиального слоя пищевода содержимым желудка во время обратного заброса.
- Кислая отрыжка. Чаще всего является предшественницей изжоги. Появляется отрыжка после еды или во время наклонов тела.
- Болезненность в загрудинной области. Интенсивность болевого синдрома нарастает натощак и обладает свойством иррадиировать а область шеи, нижней челюсти и левой половины грудной клетки, а также в пространство между лопатками.
- Внепищеводные признаки. Это может быть одышка, кашель, сухость и першение в горле, осиплость голоса, ощущение, будто желудок переполнен даже после незначительного количества еды.
При появлении перечисленных признаков следует обследоваться на наличие очагов метаплазии слизистой желудка в пищевод и определить их обширность и выраженность.
Классификация и симптоматика
Прогрессирование синдрома Барретта можно разделить на две стадии:
- Первая стадия отличается своей умеренностью в изменении строения клеток;
- Вторая стадия характеризуется полным замещением эпителиальных клеток.
Переходя к перечислению комплекса симптомов, следует отметить, что в 25% случаев метаплазия пищевода протекает тихо, то есть бессимптомно. У остальных больных она выражается не слишком ярко:
- регулярной изжогой – жжением в пищеводе и загрудинной области;
- отрыжкой с кислым привкусом – проявляет себя после приема пищи;
- тошнотой и рвотой после еды, на последней стадии с содержанием крови;
- эрозией эмали зубов (редко);
- першением в горле при наклонах вперед и принятии горизонтального положения;
- нарушением глотательного рефлекса;
- загрудинная боль с отдачей в челюсть или шею.
В некоторых случаях наблюдается внутрипищеводная симптоматика (охриплость голоса, першение и сухость в горле и постепенное нарастание кашля).
Осложнения
Замена тканей пищевода однослойным цилиндрическим эпителием может вызвать ряд серьезных осложнений, включая:
- Трансформацию очагов метаплазии в новообразования злокачественного типа. Наиболее часто встречается рак пищевода в форме аденокарциномы.
- Геморрагический синдром, локализующийся в очагах метаплазии и повреждениях пищевода.
- Появление стриктур пептического типа. Это спайки из соединительных тканей, которые сужают просвет пищевода в месте их локализации и провоцируют развитие дисфагии, заключающейся в нарушении процесса проглатывания пищи.
Чтобы предотвратить подобные осложнения, важно вовремя диагностировать метаплазию и получить соответствующее лечение, направленное на уменьшение размеров очагов и их количества.
Как выявить метаплазию пищевода?
Невозможно поставить диагноз на основании жалоб человека. Изменение слизистой выявляется в процессе эндоскопического исследования (ФЭГДС). Окончательный диагноз становится на основании гистологического исследования кусочка ткани. Важно установить тип метаплазии. Она бывает кишечной и желудочной. Если выявлен цилиндрический эпителий с бокаловидными клетками, то это указывает на пищевод Баррета.
Необходимы следующие исследования:
- эзофагогастроскопия;
- биопсия;
- гистологическое исследование;
- pH-метрия;
- биохимический и общий анализы крови;
- исследование фекалий на скрытую кровь;
- тест продукции кислоты;
- контрастная рентгенография;
- манометрия (оценка моторной функции пищевода);
- бактериологическое исследование;
- УЗИ органов брюшной полости.
Диагностика
Диагноз цилиндроклеточная метаплазия пищевода ставится только на основании проведенного инструментального обследования пациента. Современная медицина применяет сразу несколько методов, позволяющих визуализировать слизистую оболочку пищевода, в том числе:
- Эзофагоскопия. В просвет органа вводится инструмент под названием эндоскоп, представляющий собой трубку из оптоволокна, оснащенную освещением и камерой. Врач может дать оценку состоянию слизистой оболочки пищевода, получив изображение с эндоскопа на специальный монитор. Для получения более детального изображения метаплазии, используется контрастное вещество, позволяющее выделить очаги патологического процесса. Таким образом удается установить наличие онкологического новообразования и выявить метаплазию на начальном этапе развития.
- Прицельная биопсия. Проводится наряду с предыдущим методом диагностики. Эзофагоскопия определяет точное расположение очагов метаплазии, что позволяет взять ткани для гистологического исследования конкретно из пораженной области. Специалист в условиях лаборатории исследует полученный образец, определяя наличие однослойного цилиндрического эпителия в составе пищеводной ткани.
- Рентгенографическое исследование. Помогает визуализировать структуры стенок пищевода и оценить его моторно-эвакуаторную способность. При данном методе также применяется контрастное вещество, вводимое в просвет пищевода.
- Манометрия. Проводится путем измерения давления в пищеводном просвете.
- Импедансометрия. Исследование моторно-эвакуаторной способности всех отделов пищевода.
После проведения тщательного обследования и уточнения диагноза врач назначает лечение метаплазии.
Диагностика и лечение
Прежде чем лечить метаплазию пищевода необходимо ее диагностировать. Существует несколько методов диагностики, которые помогают установить вид заболевания в зависимости от его локализации.
Визуализировать слизистую оболочку пищевода можно такими методами:
- Прицельная биопсия – один из видов биопсии, который заключается в гистологическом исследовании тканей;
- Эзофагоскопия – осмотр поверхности пищевода изнутри с помощью эндоскопа и метиленовой синьки, которая применяется для окрашивания пищевода, для более точной визуализации;
- Рентген пищевода – снимки делаются с помощью бариевой смеси, что дает лучше контраст стенок пищевода на изображении;
- Эзофагоманометрия – проходится для оценивания сократительной активности пищевода;
- Импендансометрия – исследование пищевода при нарушении моторно-эвакуаторной функции.
Что касается лечения, то оно может также осуществляться несколькими способами, применение которых зависит от степени развития болезни. Терапевтические меры способствуют регрессии очагов цилиндрических клеток эпителия.
Медикаментозное лечение
Медикаментозное лечение характеризуется использованием лекарственных препаратов некоторых фармакологических групп, которые препятствуют забросу желудочного сока.
| Фармакологическая группа | Воздействие | Лекарственные препараты |
| Антациды | Является нейтрализатором хлоридного составной желудочного сока. Используется при лечении заболеваний ЖКТ (язва желудка, гастрит, дуоденит). Терапия при пищеводе Барретта осуществляется препаратами с алгетдаратом и гидроксидом магния; | «Фосфалюгель»; «Маалокс»; «Гастал»; «Омепразол»; |
| ИПП (Блокаторы/Ингибиторы протонной помпы) | Антисекреторные препараты, которые используются для лечения заболеваний органов пищеварительной системы. Уменьшает секрецию соляной кислоты. Применение требует консультации с лечащим врачом, так как требуется информация об уровне кислотности желудочного сока; | «Пантопразол»; «Фамотидин»; «Альфогель»; «Бетомакс»; «Гастрацид»; |
| Прокинетики | Препараты, которые способствуют нормализации двигательной активности и моторики ЖКТ и блокируют заброс пищи в верхний пищеварительный тракт. | «Ганатон»; «Мотилиум»; «Мотилак». |
Таблица 1
Лечение аптечными средствами применяется на первой стадии развития очагов метаплазии, а также курсом перед оперативным вмешательством или в целях профилактики.
Оперативное удаление
Не всегда удается устранить такую болезнь консервативными способами. Иногда прибегают к хирургическому удалению очагов синдрома Барретта. Однако, и такой радикальный метод, делится на несколько методик.
- Лазерное удаление. Использование низкочастотного лазерного луча для уничтожения цилиндрического эпителия на первых стадиях;
- Фотодинамическая терапия (ФДТ). Разрушение патологии метаплазии происходит под воздействием света определенной длины волны, а также с помощью светочувствительных элементов – фотосенсибилизаторов;
- Фундопликация заключается в подшивании дна желудка к диафрагме для создания острого угла с пищеводом. Такое лечение устраняет возможность выбросов сока желудка в пищевод;
- Свободное оперативное вмешательство. Во время проведения операции выполняется пораженной области пищевода. Резекция проходится при максимальной и необратимой прогрессии заболевания.
Обратите внимание! После оперативного вмешательства необходимо также продолжать курс медикаментозного лечения и придерживаться специальной диеты, что поможет предотвратить развитие осложнений.
Корректировка питания
Правильно скорректированное питание является залогом успеха лечебной терапии. Существует несколько правил, которых необходимо придерживаться, выбирая себе продукты и блюда дневного рациона. Они основываются на исключении:
- кисломолочных продуктов;
- алкогольных и газированных напитков;
- кофе и чая;
- различных пряностей и приправ;
- жирных блюд;
- цитрусовых фруктов;
- сладкого;
- молока и гусиного мяса.
Принятие пищи при метаплазии должно осуществляться дробно (маленькими порциями по 5-6 раз в день). В рацион следует добавить побольше фруктов (не цитрус), овощей (с клетчаткой) и разных видов бобовых культур. Профилактические меры при пищеводе Барретта направлены на снижение весовой категории больного, избавления от вредных привычек и зависимостей, что может спровоцировать раздражение эпителиальной ткани пищевода. А также следует ограничить подъем тяжестей и физического перенапряжения.
Помните! Диета и профилактические меры не является основным методом терапии и должно комбинироваться с другими подходящими способами лечения этого заболевания.
Лечение: общие принципы
Основные принципы лечения пищеводной метаплазии – устранение и уменьшение размеров очагов однослойного цилиндрического эпителиального слоя в слизистой оболочке пищевода. Терапия проводится комплексно и включает в себя как консервативное лечение, так и хирургические методы, и общие рекомендации по питанию и образу жизни.
Важным этапом лечения желудочной метаплазии пищевода специалисты считают выполнение общих рекомендаций, которые позволяют купировать симптомы патологии. Кроме того, соблюдение перечисленных ниже правил повышает действенность других методов лечения:
- Соблюдение сбалансированного рациона питания. Исключению подлежат горячие и холодные блюда, а также жареная, жирная, копченая пища, маринады, соления и пряности.
- Поддержка правильного режима питания. Есть следует не менее пяти раз в день небольшими порциями. Заключительный прием пищи должен быть не менее, чем за два часа до отхода ко сну. Нужно стараться не лежать после еды.
- Приведение в норму массы тела при условии ее дефицита или избытка.
- Отказ от вредных привычек, включая алкоголь и курение. Подобные привычки способствуют еще большему раздражению слизистой оболочки пищевода и повышают риск увеличения очагов болезни.
- Физические нагрузки должны быть умеренными. Следует исключить подъем тяжестей, так как это повышает риск развития давления внутри брюшины.
Перечисленные правила позволят увеличить эффективность от проводимого лечения и предотвратить хирургическое вмешательство, устранив небольшие очаги желудочной метаплазии слизистой пищевода.
Профилактика и рекомендации по образу жизни
Специфической профилактики метаплазии слизистой пищевода не существует. Профилактика патологии состоит:
- В правильном и своевременном лечении заболеваний пищевода, связанных с развитием данной патологии (ГЭРБ, хронические гастриты, хеликобактерная инфекция).
- Необходимо регулярно и своевременно выполнять все предписания врача.
- Необходимо строго соблюдать время приема пищи, есть небольшими порциями, избегая чревоугодия.
- Избавиться от никотиновой и алкогольной зависимости.
Спорт больным с метаплазией противопоказан (так как он связан с большими мышечными напряжениями, в том числе и мышц пресса), однако пренебрегать физической активностью не стоит.
Отдых должен быть полноценным. По возможности исключить все психотравмирующие ситуации.
Медикаментозное лечение
Консервативное лечение пищеводной метаплазии предполагает прием препаратов, действие которых направлено на уменьшение количества забросов желудочного сока в область пищевода. С этой целью специалисты назначают пациентам следующие группы лекарственных средств:
- Антациды. Действие данных препаратов заключается в уменьшении кислотных качеств желудочного сока. К антацидным средствам относятся «Маалокс», «Альмагель», «Фосфалюгель» и т. д.
- Блокаторы протонной помпы. Данные препараты ингибируют выработку соляной кислоты. Самым популярным препаратом этой группы при метаплазии пищевода является «Омепразол».
- Блокаторы Н1-гистаминовых рецепторов. Также применяются для снижения количества вырабатываемой кислоты. Чаще всего назначается «Фамотидин».
- Прокинетики. Данные препараты оказывают стимулирующее действие на перистальтику желудка и пищевода, что предотвращает заброс пищевой массы в верхний отдел органов пищеварения. Одним из ярких представителей данной группы лекарственных средств является «Мотилиум».
Блокаторы, указанные выше, назначаются только после проверки кислотности сока желудка, а также определения интенсивности его перистальтики. Лечить медикаментозно можно только очаги метаплазии эпителия пищевода небольшого размера.
Метаплазия пищевода: причины, симптомы, лечение
Цилиндроклеточная метаплазия пищевода – распространенное заболевание, которое в медицинской практике имеет множество других названий, таких как «синдром Барретта» или «пищевод Барретта». Такой спазм пищевода представляет из себя патологическое явление пищеварительной системы, которое характеризуется замещением плоского эпителия цилиндричными клетками. После этого, они имеют свойство разрушаться под воздействием высококислотного сока, выделяемого желудком.
Хирургическое лечение
Это радикальный вариант терапии и считается крайней мерой. Хирурги применяют несколько методик для удаления пищеводной метаплазии, включая:
- Операция с открытым доступом. Это травматичная манипуляция, когда производится рассечение грудной клетки и удаляется пораженная часть пищевода. Операция назначается в случаях обширного поражения пищевода очагами метаплазии.
- Фундопликация. Данная операция также проводится с открытым доступом, однако во время фундопликации желудочное дно подшивается к диафрагме. Таким образом удается сформировать острый угол с пищеводом и уменьшить заброс сока желудка в орган.
- Лазеротерапия. Это более современный метод, чем полостная операция. С помощью низкочастотного лазера происходит разрушение однослойного цилиндрического эпителиального слоя в районе образования метаплазии.
- Фотодинамическая терапия. Очаги метаплазии разрушаются посредством введения в них особого фотохимического элемента. Далее на вещество воздействуют светом определенной волны, что приводит к отмиранию ненужных клеток.