Парапроктит у детей начинается при воспалении анальных желез или при остром бактериальном заражении в тканях нижнего отдела прямой кишки. Это происходит потому, что организм новорожденных младенцев или совсем маленьких детей зачастую не может противостоять инфекциям, вызывающим различные воспалительные заболевания. Чаще всего болеют парапроктитом дети на первом году жизни, в основном мальчики, однако заболевание может наблюдаться и у детей старшего возраста. Как и у взрослых людей, парапроктит у маленьких детей может протекать в острой или хронической форме.
Причины возникновения парапроктита
Основными причинами парапроктита у грудных детей могут являться:
- Нарушение формирования микрофлоры желудочно-кишечного тракта.
- Патологии слизистой оболочки прямой кишки.
- Микротравмы околоанальной области и кишечника.
- Учащенный стул.
- Запоры, вызывающие застой каловых масс.
- Слаборазвитая иммунная система.
- Нарушение правил санитарии и гигиены.
Начало парапроктита у младенцев вызывается попаданием инфекции в область анальных желез и/или анальной пазухи. Смешанная микрофлора при этом содержит различные бактерии, в основном кишечную палочку или стафилококк. Затем начинается поражение инфекцией клетчатки (жировой ткани) околопрямокишечной зоны. Образовавшийся вследствие этого гнойник может самопроизвольно вскрыться при отсутствии необходимого лечения.
Быстрое распространение воспалительного процесса при парапроктите происходит по аномальным протокам анальных желез, имеющим многочисленные каналы и разветвления, создающие благоприятные условия для перемещения инфекции. При этом гной поражает различные внутренние органы ребенка. Это может привести к тяжелым последствиям и вызвать различные дополнительные заболевания общего характера.
Этиология и механизмы развития
В детском возрасте парапроктит имеет некоторые особенности, отличающие заболевание от патологического процесса, происходящего во взрослом организме.
В первом случае высеивается мономикробная флора, во втором — микс-микробная.
Развивается воспалительный процесс постепенно.
Для начала его формирования необходимо наличие травмы слизистых оболочек или застоя каловых масс. Образование непроходимости протока становится причиной ретенционного нароста, после вскрытия которого инфекция попадает в перианальный отдел.
Механизм развития заболевания происходит следующими этапами:
- Вскрытие ретенционного нароста.
- Распространение гнойных масс по соседним органам и системам.
- Формирование острого парапроктита.
Диагностика парапроктита
Врач-проктолог диагностирует парапроктит по результатам осмотра с применением пальпации.
Это позволит определить месторасположение гнойника и его размер. Малышу проводится анализ крови для определения содержания лейкоцитов в крови и скорости оседания эритроцитов (СОЭ) – основных признаков бактериальной инфекции.
При необходимости назначается ультразвуковое исследование (УЗИ). Наличие гнойных выделений из свищевых каналов в области заднепроходного отверстия или в прямой кишке тоже является типичным симптомом заболевания.
Клиническая картина
При остром парапроктите у детей до года наблюдаются общие признаки интоксикации организма. Воспаление сопровождается повышением температуры тела свыше 380С. Младенец становится капризным и его тяжело успокоить. Даже через длительное время ребёнок отказывается от приёма пищи.
Симптоматика проявлений при острой форме заболевания характеризуется снижением общих реакций, а позывы к дефекации сопровождаются плачем. Такое же происходит, если у ребёнка выходят газы. В положении сидя проявляется сильная боль, это обозначается плачем. Это становится причиной появления запоров у ребёнка.
Когда проводится диагностика с осмотром области сфинктера, то врач фиксирует покраснение и уплотнения. Ребёнок реагирует плачем на попытки прикоснуться к узелкам.
Признаки, после которых требуется медицинская помощь
Детский парапроктит начинает проявлять первые признаки через 24 часов. Только ко 2 или 3 дню выделяется гной, его обнаруживают после дефекации. Из прямой кишки начинает выходить слизь вместе с каловыми массами. Многие проявления острого парапроктита у грудничка путают с прорезыванием зубов. Поэтому стоит осмотреть анальное отверстие при обнаружении гноя.
Каждый вид парапроктита имеет особенности проявления:
- подкожный вид диагностируют по внешним признакам покраснения и образования абсцесса;
- подслизистый вид характеризуется повышенной температурой, но гнойник не обнаруживается.
Когда тяжело определить воспаление в прямой кишке, то состояние осложняется прорывом гнойника. Это приводит к сепсису, что сопровождается повышенной температурой, а иногда рвотой. В этом случается ребёнку требуется помощь врача проктолога и незамедлительно вызывают скорую помощь.
Как не перепутать с воспалением геморроидальных узлов?
Парапроктит у малышей проявляется похожей симптоматикой, как геморрой. Отличительным признаком является отсутствие жара. У грудничка остаётся прежняя активность, слабость не проявляется и общее недомогание не беспокоит.
Появления воспалительного процесса на геморроидальных узлах происходит из-за физической нагрузки. Заболевание развивается медленно, и признаки проявляются спустя 2-3 месяца. В отличие от геморроя парапроктит способен проявить себя в виде гнойника уже через 1 неделю. Срок появления этого симптома индивидуален. Однако парапроктит у новорожденных может быть осложнением геморроя.
Проявление хронической формы
Отличием от острой формы является наличие свищевого канала. В нём имеется 2 отверстия, выходящие во внутреннюю и наружную стороны.
Иногда появление свищей связывают с врождённой аномалией. Неполные свищи после попадания инфекции преобразуются в полный вид фистул.
Когда происходит обострение заболевания, то признаки схожи с острой формой. Однако симптомы протекают в смягчённом виде. Хронический парапроктит характеризуется частыми рецидивами. Иногда свищ способен самостоятельно пройти и не проявляться длительный период.
Парапроктит острый и хронический
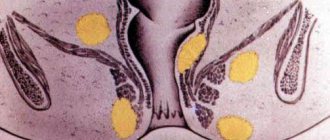
По области расположения гнойника заболевание классифицируют по следующим видам:
- подслизистый парапроктит;
- подкожный парапроктит;
- парапроктит ишиоректальный (седалищно-прямокишечный);
- парапроктит пельвиоректальный (тазово-прямокишечный);
- ретропрямокишечный парапроктит.
Маленькие дети чаще всего страдают острым подкожным парапроктитом. Реже у них наблюдается пельвиоректальный, ишиоректальный, подслизистый и подкожно-слизистый парапроктит.
Во время острого детского парапроктита, помимо вышеуказанных симптомов, наблюдается сильный плач в момент дефекации, боль в области анального отверстия. На коже вокруг заднего прохода образуются уплотненные покраснения (шишечки), болезненные и горячие на ощупь. Ягодицы краснеют и становятся припухлыми, уплотненными и болезненными. Сглаживаются складки слизистой оболочки ануса.
Хроническую форму детский парапроктит приобретает после образования свищевого хода с внутренним или наружным отверстием. Полный свищ имеет выход на кожу и в прямую кишку. Неполный открытый свищ с прямой кишкой не связан, а выходит прямо на кожу. Неполный закрытый свищ выходит в прямую кишку и заканчивается в околопрямокишечной клетчатке, не имея наружного выхода на кожу.
Свищевой ход у грудного ребенка может появиться в результате врожденной патологии. При попадании в него инфекции неполный свищевой ход становится полным. Свищи у детей образуются внутри сфинктера, т. е. анальных мышц, закрывающих вход в прямую кишку. Хронический парапроктит может периодически обостряться. Симптомы при этом похожи на признаки острого парапроктита.
Осложнения заболевания
Серьезные последствия могут быть спровоцированы как острым, так и хроническим парапроктитом.
Острая форма чаще всего провоцирует следующие осложнения:
- Вскрытие гнойника на поверхности кожи;
- Расплавление гноем прямой кишки, влагалища у женского пола;
- Поражение тазовой клетчатки;
- Расплавление стенки кишки выше аноректальной области, выход гноя в параректальную клетчатку, распространение воспаления;
- Прорыв гнойника в брюшную полость или за нее, развитие перитонита;
- Расплавление стенок мочеиспускательного канала;
- Распространение инфекции с одной клетчатки на другую.
Хроническая форма сопровождается повторяющимися воспаления и появлением рубцовой ткани. В итоге анальный канал сужается и деформируется. Это касается и сфинктера прямой кишки.
Лечение парапроктита
На начальных стадиях заболевания парапроктитом используются антибиотики, противовоспалительные и местные антисептические средства. В частности, для того чтобы препятствовать развитию нагноения и переходу заболевания в хроническую форму используют по назначению врача ихтиоловую мазь, мазь Вишневского, обеззараживающие и противовоспалительные свечи, легкие антибиотики.
Кроме того, для новорожденных используют теплые сидячие ванны с раствором марганцовокислого калия или другого дезинфицирующего средства. Температура раствора в ванночке должна быть порядка 39-40°С.
Если маленький ребенок еще не может сидеть, то сидячие ванны заменяют купанием в слабых дезинфицирующих растворах 2-3 раза днем и вечером перед сном.
Очень большую роль играют профилактические мероприятия, снижающие при парапроктите вероятность попадания инфекции в свищевой ход. Они включают в себя своевременное удаление кала из области заднепроходного отверстия, тщательный уход за кожей в области заднего прохода. Помимо этого, может помочь легкий массаж брюшины для предотвращения запоров или использование легких слабительных средств, препятствующих застою каловых масс в кишечнике ребенка.
В случае развития острого парапроктита у ребенка требуется обязательное хирургическое вмешательство. Обычно операцию по иссечению пораженных тканей и дренажу скопившегося в очаге заражения гноя производят только после полного формирования свищевого хода, то есть, как правило, не ранее достижения двухлетнего возраста ребенка. В процессе хирургического вмешательства производится удаление гноя и зарубцевавшихся тканей из пораженной области, закрывается путем иссечения или перевязки свищевой ход, связывающий прямую кишку с гнойничковой полостью.
После хирургической операции по удалению гноя и устранению свища при парапроктите у ребенка в хирургический разрез устанавливается дренажный тампон с мазью Вишневского, предотвращающий преждевременное закрытие раневой полости. Тампон окончательно удаляют обычно через два-три дня после операции. На это время назначается специальная диета. При задержках стула используют очищающие клизмы. В некоторых случаях требуется дополнительное медикаментозное лечение при помощи общеукрепляющих средств и антибиотиков.
При отсутствии осложнений и воспалительных процессов в области иссечения пораженной ткани у больного ребенка комплекс восстановительных послеоперационных процедур может производиться и в амбулаторных условиях. Чаще всего при соблюдении рекомендаций врача хирургическое лечение парапроктита бывает успешным и приводит к полному выздоровлению маленького пациента. В очень редких случаях возможны осложнения, рецидивы или развитие хронической формы заболевания.
Прогноз и профилактика
Большинство маленьких пациентов полностью выздоравливает после правильно проведенного лечения. Прогноз болезни – благоприятный, статистическая вероятность летальности приближена к нулю. Для того чтобы не допустить осложнений, родители должны внимательно относиться к изменению состояния ребенка и обращаться к доктору при первых подозрительных симптомах. Нельзя заниматься самолечением народными средствами – такой метод приведет к тому, что клиническая картина будет стертой, а острый воспалительный процесс перейдет в хронический.
Необходимо выполнять профилактические мероприятия, позволяющие избежать недуга:
- регулярная тщательная гигиена промежности и анальной зоны;
- борьба с запорами и диареей;
- предотвращение травм в области ануса;
- своевременное лечение инфекций;
- сбалансированное питание, соответствующее возрасту;
- четко налаженный режим сна и бодрствования.
Большое значение имеют общеоздоровительные процедуры, укрепляющие иммунитет – закаливание, двигательная активность, прогулки на свежем воздухе.
Соблюдение несложных правил профилактики снизит риск заболевания парапроктитом, избавит ребенка от стресса, связанного с лечебными манипуляциями.
Парапроктит у детей: профилактика
К мероприятиям по предупреждению возникновения парапроктита можно отнести:
- Профилактику запоров у ребенка.
- Исключение микротравм анальной области.
- Недопущение повреждений слизистых оболочек прямой кишки инородными предметами.
- Соблюдение правил санитарии и гигиены.
- Регулярное медицинское обследование ребенка.
- Лечение провоцирующих кишечных инфекций.
- Общеукрепляющие процедуры.
- Организация правильного режима питания.
Как было уже указано, к причинам, вызывающим заболевание ребенка парапроктитом, можно отнести стафилококковую или кишечную инфекцию, частый стул при наличии аномалий протоков анальных желез. К парапроктиту также могут привести запоры или застойные явления в прямой кишке, общая слабость организма и нарушения иммунной системы ребенка.
Профилактика парапроктита у детей, таким образом, направлена на устранение причин, способных вызвать воспаление и нагноение тканей нижнего отдела прямой кишки. Меры профилактики позволяют предотвратить или значительно облегчить течение заболевания. Следует отметить, что лечение парапроктита будет наиболее эффективным на самых ранних стадиях развития болезни.