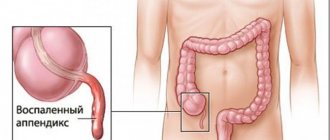
Гангренозный аппендицит и перитониты
На следующем этапе развивается острый гангренозный аппендицит с кодом по МКБ 10 как у другого заболевания. Отросток фактически отмирает. По мере развития гангренозного процесса перестают работать болевые рецепторы, и больному кажется, что его состояние улучшилось. Температура может несколько снизиться. Однако далее следует наиболее опасная фаза — перфоративная.
Аппендикс разрывается, и его гнойное содержимое изливается в брюшную полость. Вокруг формируется область аппендикулярного инфильтрата и начинается периаппендикулярный абсцесс, быстро переходящий сначала в отграниченный, а потом острый генерализованный перитонит. Состояние больного ухудшается настолько быстро, что можно опоздать с обращением к врачу. Перитонит в генерализованной форме приводит к смерти больного через сутки.
Причины
Острый аппендицит другой и неуточнённый (k35.8)
Гангренозно-перфоративный аппендицит – это одна из стадий воспаления аппендикса. Причина, по которой воспаляется червовидный отросток – тромбоз артерии. Следующий этап – развитие в микрофлоре кишечника вредоносных бактерий.
Опасность представляют:
- кокки;
- бактероиды;
- кишечная палочка;
- энтерококки.
Деструктивные изменения, характерные для начальной стадии воспаления аппендицита:
- Снижение защиты слизистой оболочки аппендикса и местного иммунитета.
- Нарушения оттока содержимого пищеварительного тракта из червовидного отростка.
- Потеря эластичности стенок аппендикса.
При развитии болезни в тяжелую – гангренозную стадию состояние пациента резко ухудшается. Иногда гангренозное воспаление возникает без предшествующих этапов, как самостоятельный недуг.
Это происходит из-за:
- Нарушения кровообращения в червовидном отростке.
- Дефицита клетчатки в повседневном рационе.
- Образования холестериновых бляшек в ЖКТ.
- Тромбоза сосудов аппендикса.
Эти данные свидетельствуют о том, что основная причина развития осложнения – нарушение кровообращения в червовидном отростке. Остальные факторы: инфекции, связанные с развитием вредной микрофлоры, нарушение оттока пищевых масс и иммунная аутоагрессия – являются второстепенными факторы и способствуют развитию гангрены, но не провоцируют ее.
Несвоевременно оказанная помощь приводит к гнойному расплавлению стенок аппендикса, и пациент погибает.
Характер проблемы и причины ее возникновения
Острый аппендицит. аппендикулярный инфильтрат (стр. 1 из 5)
Воспаление аппендикса изучено современной медициной досконально, а его симптомов описано в научных изданиях, только за последнее столетие, более 120.
Но игнорирование признаков заболевания и самолечение в домашних условиях могут привести и к развитию опасной стадии флегмонозного аппендицита, неизбежно наступающей в развитии процесса без должного вмешательства.
Воспаление отростка слепой кишки – частое явление у женщин, обусловленное особенностями их анатомического строения.
В брюшной полости у женской половины человечества расположено больше органов, способных спровоцировать патологический процесс.
Причин развития воспаления в червеобразном отростке отмечено много, иногда они создают кумулятивный эффект, поэтому предположения о характере воспаления могут быть самые вариабельные:
- присутствие в организме бактериального поражения или паразитов;
- закупорка просвета аппендикса различными веществами, инородными телами, пищевыми остатками (мелкими деталями игрушек у детей, шелухой от семечек, каловыми массами, косточками от фруктов);
- развития воспаления на фоне других негативных процессов в брюшной полости, приводящее в итоге и к начальной стадии развития острого аппендицита.
Острый аппендицит – заболевание, трудно распознаваемое и опасное, нередко маскирующееся под проявление острых патологий желудочно-кишечного тракта и мочеполовой системы, с симптомами, которые принято считать проявляющимися в зоне живота, с правой стороны, и ориентироваться по этому распространенному признаку.
Однако аппендицит относится к разряду опасных болезней не только по проявлению нехарактерных симптомов, но и по особенностям анатомического строения органа.
Обычно пациент ориентируется во время острого живота на боли с правой стороны, как наиболее вероятный из симптомов.
Но аппендикс может располагаться и в малом тазу, и возле желчного пузыря и печени, и даже спереди от желудка, при зеркальном расположении внутренних органов, которое встречается у некоторых пациентов.
Размер аппендикса у разных людей – тоже вариабельное понятие, поскольку отмечены случаи от 1 см до вплоть 30 см у разных людей при вскрытии или проводимой операции.
Острый аппендицит — симптомы и лечение, диагностика, осложнения, профилактика
Острый аппендицит – это процесс воспаления червеобразного отростка – образования слепой кишки, который относится к распространенным патологиям брюшной полости. В международной классификации болезней у острого аппендицита код МКБ-10 – K35.
Это заболевание может возникать у пациентов разного возраста. Однако чаще всего оно диагностируется в возрасте 20-40 лет и женщины ему подвержены в два раза чаще, чем мужчины.
Формы
Согласно клинико-морфологической классификации, клиницисты выделяют несколько форм заболевания.
По расположению он бывает:
- Типичный.
- Атипичный (восходящий ретроцекальный, нисходящий тазовый, медиальный и подпеченочный).
По стадии развития болезни:
- Простой (поверхностный, острый катаральный).
- Деструктивный (флегмонозный, перфоративный, гангренозный);
- Осложненный (с аппендикулярным абсцессом, с аппендикулярным инфильтратом, с разлитым перитонитом и иными осложнениями).
Причины и факторы риска
До сих пор точные причины возникновения острого аппендицита не установлены. Тем не менее, основной путь инфицирования – энтерогенный (попадание инфекционного агента сквозь просвет червеобразного отростка).
Развитие воспаления может быть спровоцировано следующими факторами:
- инфекционные заболевания (иерсиниоз, амебиаз, кишечный туберкулез и т.д.);
- нарушение иннервации кишечника;
- активация микрофлоры кишечника, обусловленная врожденной аномалий закупорки или развития его просвета (каловыми камнями, различными паразитами, новообразованиями, инородными телами и др.);
- иммунологические нарушения, включая аллергии;
- болезни, провоцирующие воспаление стенок кровеносных сосудов;
- травмы живота;
- регулярное несбалансированное питание;
- вредные привычки;
- дисбактериоз кишечника.
Риск развития болезни значительно повышается у беременных, это обусловлено увеличением матки, что приводит к смещению слепой кишки и аппендикса. Кроме этого, развитию патологического процесса в период беременности способствуют запоры, изменение кровоснабжения тазовых органов, перестройка эндокринной системы.
Симптомы
Самый первый признак, указывающий на развитие данной патологии – боль в животе. После чего появляются другие проявления.
https://www.youtube.com/watch?v=6P0FnAv3EpE
Заболевание у женщин и мужчин проявляется по-разному. Также его течение отличается у разных возрастных групп людей.
| СИМПТОМ | У взрослых | У пожилых | У детей | У беременных |
| Боль в животе | Приступ аппендицита начинается с появления характерных болевых ощущений в зоне пупка (эпигастральная область), после – она переходит в нижнюю область правой стороны живота. Наблюдаются нарушения стула и сна | В зависимости от триместра боль появляется в зоне пупка, на последних неделях срока беременности – в подреберье | ||
| Температура | Субфебрильная или до 37˚С, на последних стадиях – выше 39˚С | Ввиду возрастных изменений может не подниматься | Выше 38-39˚С. На последней стадии воспалительного процесса до 40˚С | До 38˚С |
| Стул | Вздутие живота, часто – диарея (жидкий стул) и метеоризм, в редких случаях запор | |||
| Язык |
| |||
| Тошнота | Постоянная | |||
| Рвота | Однократная или 2-х кратная | Однократная или 2-х кратная | Детский аппендицит, как правило, сопровождается многократной рвотой | Как правило, многократная ( зависит от расположения отростка) |
| Мочеиспускание | Нередко могут наблюдаться дизурические расстройства (частые позывы к мочеиспусканию) | |||
| Пуль | учащенный |
С какими болезнями можно спутать?
Данная патология схожа по клиническим признакам со многими болезнями, которым характерна боль различной этиологии в правом боку.
Терапевтические заболевания:
- гастроэнтерит;
- диабетический кетоацидоз;
- нижнедолевая пневмония;
- порфирия.
Хирургические:
- острый холецистит;
- панкреатит;
- перфорация при язвенной болезни;
- инвагинация кишечника;
- кишечная непроходимость;
- грыжа;
- мезоденит;
- дивертикул Меккеля.
Урологические:
- почечная колика;
- инфекции мочевыводящих путей;
- пиелонефрит справа.
Гинекологические болезни:
- апоплексия яичника;
- сальпингоофорит;
- внематочная беременность.
При этом дифференциальное обследование должно проводиться в определенные временные рамки, поскольку «острый живот» – это симптом, который угрожает жизни пациента.
Дифференциальная диагностика
При сборе анамнеза имеет значение история болезней пациента (имеющихся или перенесенных), поскольку среди них могут быть те, которые имитируют клинические признаки острого аппендицита.
Как правило, диагноз устанавливается в процессе физикального обследования. На наличие болезни указывает ряд абдоминальных симптомов:
- в положении на левом боку боли справа сильно усиливаются;
- расстояние между пупком и правой передней остью меньше, чем с левой стороны (причина – сокращение мышц справа);
- болезненные ощущения в подвздошной области справа и при перкуссии;
- при втягивании живота болезненные ощущения несколько усиливаются;
- показатели температуры тела в правой подмышечной впадине на 1-2 градуса выше, чем в левой подмышечной впадине.
Проведение УЗИ – один из важных этапов диагностики аппендицита. Он позволяет обнаружить отсутствие перистальтики, наличие свободной жидкости, признаки перитонита, закупорку просвета и расширение червеобразного отростка.
Если полученной информации недостаточно, специалисты прибегают к магниторезонансной томографии и рентгенографии брюшной полости.
Детям младшего возраста может потребоваться дополнительное обследование – электромиография передней брюшной стенки.
В общем анализе крови у пациентов больных этим недугом выявляются неспецифические воспалительные изменения.
В сложных диагностических случаях прибегают к методу диагностической лапароскопии, которая в случае подтверждения диагноза переводится в лечебную (аппендэктомию производят в процессе процедуры диагностики). Определение этиологического фактора, вызвавшего патологию, возможно при проведении гистологии удаленного аппендикса.
Дифференциальная диагностика проводится с такими болезнями, как острый холецистит, гастрит, желчнокаменная болезнь, язвенная болезнь желудка, панкреатит, почечная колика, острый цистит, внематочная беременность, острый орхоэпидидимит, новообразования и прочими патологиями, способными вызвать развитие «острого живота».
В редких случаях для дифференциальной диагностики проводят ректальное и/или вагинальное исследования. Исключить или подтвердить наличие новообразования слепой кишки можно с помощью метода колоноскопии.
Лечение
Единственный способ лечения – это операция по удалению аппендицита, которая в медицинской терминологии называется аппендэктомия. Ее делают классическим хирургическим методом через один разрез либо через три маленьких разреза (длина не превышает 1 см) методом лапароскопии. Решение о том, какой способ проведения операции наиболее подходящий, зависит исключительно от формы аппендицита.
Подготовка к операции
Нередко операцию по удаления аппендикса проводят в экстренном порядке. Неотложная помощь может последовать уже через 1-2 часа после поступления пациента в хирургическое отделение больницы. В некоторых случаях времени для особой подготовки нет. Аппендэктомия может длиться от 40-50 минут до нескольких часов. Длительность операции напрямую зависит от того, существуют ли осложнения.
Если время перед проведением вмешательства позволяет, подготовка больного включает:
- обследование сердечно-сосудистой системы (ЭКГ);
- очищение желудка (чаще всего пациент ничего не пьет и не ест, поэтому это делают крайне редко);
- удаление волос в области манипуляции;
- пациенту внутривенно вводят изотонический раствор для устранения симптомов интоксикации, а также с целью предотвращения обезвоживания;
- определение того, какой именно наркоз подойдет больному (проверка на отсутствие реакции на обезболивающие препараты);
- дезинфекция кожи.
При неосложненном течении болезни чаще всего используют метод лапароскопической аппендэктомии. Через отверстие в брюшной стенке вводят лапароскоп, который обеспечивает доступ к аппендиксу. Пространство в брюшной полости заполняется специальным газом (пневмоперитонеум), после чего под визуальным контролем удаляют аппендикс (лапароскоп оснащен микрокамерой и источником холодного света).
Камера транслирует изображение операционного поля на установленный в операционной монитор. Данный метод является наиболее современным и позволяет избежать излишней кровопотери и травматизации. Также к преимуществам такого метода относятся более короткий послеоперационный период и отсутствие большого послеоперационного рубца.
В случае возникновения осложнений острого аппендицита, к примеру, разлитого перитонита, показана лапаротомия с тщательной ревизией органов брюшной полости.
Возможные осложнения
Аппендэктомия считается относительно безопасной операцией, но, несмотря на позитивные тенденции, различные осложнения не исключены. Показатель летального исхода при простом аппендиците 0,8-1% на 1000 случаев.
Раневые инфекции
Такие осложнения возникают в процессе интраоперационного обсеменения патогенными микроорганизмами. Развитие данного осложнения находится в пределах 5% при простом аппендиците, а в случаях перфорации аппендикса или гангрены – до 20%. Использование в предоперационном периоде антибактериальных препаратов значительно снижает вероятность раневых инфекций.
Хронический аппендицит
Количество случаев этой формы патологии в целом составляет не более 1,5%. Как правило, эта патология развивается после возникновения приступа острого аппендицита.
Способствовать ее возникновению могут рубцы и спайки, сужающие просвет отростка или оставшаяся после операции инфекция. В периоды временного выздоровления (ремиссии) клинических признаков не наблюдается.
Чтобы предотвратить возникновение воспалительного процесса пациентам рекомендуется проведение плановой аппендэктомии.
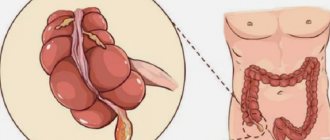
Аппендикулярный инфильтрат
Это осложнение выражено в виде уплотнения, которое в большинстве случаев возникает на 3-4 сутки от начала заболевания.
Оно хорошо пальпируется и образуется в результате обволакивания червеобразного отростка петлями кишечника либо брюшиной. При этом яркая симптоматика, характерная обычному аппендициту, смазывается.
Температура тела находится в пределах нормы, редко – субфебрильная, болезненность слабо выражена.
Такое осложнение хорошо поддается диагностике при помощи УЗИ и КТ. Однако следует проводить тщательный дифференциальный анализ относительно опухолевых процессов, в частности у улиц старческого возраста. При адекватной антибактериальной терапии аппендикулярный инфильтрат можно вылечить без оперативного вмешательства, однако высокий риск рецидива сохраняется.
Интраабдоминальный абсцесс
Абсцесс полости таза (интраабдоминальный абсцесс) развивается в случае тотального инфицирования, к примеру, при перфорации аппендикса.
При данном осложнении возникают лихорадка и присутствуют диагностические признаки УЗИ или КТ исследования. В некоторых случаях при абсцессах может понадобиться лечение посредством дренажных методик.
При применении превентивной антибактериальной терапии количество данного осложнения существенно снижается.
Аппендикулярный абсцесс
Такая форма осложнения – это нагноение, которое сопровождается ярко выраженной тахикардией, лихорадкой и лейкоцитозом. В большинстве случаев абсцесс локализуется в правой подвздошной области, редко – в полости малого таза.
При этой патологии проводят ректальное обследование, оно имеет высокую информативность и подтверждается на исследованиях УЗИ и КТ. Пациенту назначается хирургическое лечение открытым методом и устанавливается дренажная система.
Аппендицит и беременность
Аппендэктомия является наиболее частым не акушерским вмешательством при беременности. Частота таких случаев 0,15% – 2,0% на 1000 беременных женщин. Недавнее крупномасштабное исследование показало, что в период беременности риск развития аппендицита точно такой же, как у не беременных.
Нередко смещение аппендикулярного отростка существенно осложняет диагностику из-за увеличения в размерах матки, и аппендицит принимают за начало родовой деятельности. В этом случае возможны нехарактерные клинические проявления: тошнота и рвота с тянущей болью в брюшной полости справа.
По статистике, в случаях простого аппендицита (без осложнений) материнская смертность невысокая, однако, она увеличивается при перфорации аппендикса до 4%. Угроза плоду составляет 0-1,5% при простом аппендиците, при перфорации – 20-35%.
Профилактика
Специфическая профилактика данной патологии отсутствует. В целях предотвращения заболевания специалисты рекомендуют: отказ от вредных привычек, полноценное сбалансированное питание и укрепление иммунитета.
Источник: https://medcatalog24.ru/gastroenterologiya/ostryj-appenditsit/
Диагностика
Диагностические критерии
Клиника острого аппендицита зависит от расположения червеобразного отростка в брюшной полости, реактивности организма, стадии заболевания и наличия осложнений.
Типичная картина острого аппендицита характеризуется приступом боли в правой подвздошной области с выраженной местной и общей реакцией организма.
Жалобы и анамнез 1. Боль — возникает внезапно, в начале заболевания в надчревной области или по всему животу, в динамике локализуется в правой подвздошной области, чаще носит постоянный характер.
2. Тошнота — в первые часы заболевания.
3. Рвота — чаще однократная в первые часы заболевания.
4. Сухость во рту.
5. Температурная реакция – обычно бывает 37,5-37,8°С.
6. Лейкоцитоз – со сдвигом лейкоцитарной формулы влево, при наличии осложнений увеличивается СОЭ.
7. Вынужденное положение тела — чаще на правом боку с приведенными к животу ногами.
Физикальное обследование При обследовании брюшной полости определяется ряд основных, характерных симптомов:
1. При пальпации в правой подвздошной области отмечается боль и напряжение мышц передней брюшной стенки.
2. Симптом Щеткина-Блюмберга — усиление боли при резком отдергивании руки после предварительного надавливания.
3. Симптом Ситковского — усиление болезненности в правой подвздошной области при положении больного на левом боку.
4. Симптом Ровзинга — усиление болезненности в правой подвздошной области при пальпации в левой подвздошной области с перемещением газов по толстой кишке.
5. Симптом Воскресенского — появление боли в правой подвздошной области при быстром проведении ладонью по передней брюшной стенке от реберного края книзу.
Проявление местных симптомов зависит от расположения червеобразного отростка, но общая реакция организма остается типичной:
1. При ретроцекальном расположении червеобразного отростка — болезненность в правой подвздошной области, напряжение мышц, симптомы раздражения брюшины могут отсутствовать. Отмечается болезненность в правой поясничной области, в области поясничного треугольника (симптом Яуре-Розанова). С переходом воспаления на мочеточник или лоханку почки может отмечаться появление небольшого количества белка и единичных эритроцитов в моче.
2. При тазовом расположении — характеризуется отсутствием значительного напряжения мышц передней брюшной стенки, болезненность при пальпации определяется значительно ниже типичного расположения и наиболее четко определяется при ректальном исследовании.
3. При подпеченочном расположении — болезненность при пальпации определяется выше типичного расположения, напряжение мышц передней брюшной стенки может отсутствовать.
Лабораторные исследования
1. ОАК: лейкоцитоз, сдвиг лейкоцитарной формулы влево.
2. ОАМ: незначительное количество эритроцитов и лейкоцитов.
Инструментальные исследования
УЗИ: увеличение диаметра червеобразного отростка до 8-10 мм и более.
Обзорная рентгеноскопия: уровень жидкости в слепой кишке и терминальном отделе подвздошной кишки, пневматоз подвздошной и правой половины ободочной кишки, деформация медиального контура слепой кишки.
Показания для консультации специалистов: в зависимости от сопутствующей патологии.
Перечень основных диагностических мероприятий:
1. Общий анализ крови.
2. Общий анализ мочи.
3. Группа крови и резус-фактор.
4. Микрореакция.
Перечень дополнительных диагностических мероприятий
УЗИ брюшной полости и малого таза — с целью исключения поражения органов брюшной полости, малого таза, забрюшинного пространства.
Определение сахара крови — с целью дифференцировки с острым панкреатитом и сахарным диабетом.
Определение диастазы крови — с целью дифференцировки с острым панкреатитом.
Диагностическая лапароскопия — с целью установления диагноза.
Дифференциальная диагностика
При сборе анамнеза имеет значение история болезней пациента (имеющихся или перенесенных), поскольку среди них могут быть те, которые имитируют клинические признаки острого аппендицита.
Как правило, диагноз устанавливается в процессе физикального обследования. На наличие болезни указывает ряд абдоминальных симптомов:
- в положении на левом боку боли справа сильно усиливаются;
- расстояние между пупком и правой передней остью меньше, чем с левой стороны (причина – сокращение мышц справа);
- болезненные ощущения в подвздошной области справа и при перкуссии;
- при втягивании живота болезненные ощущения несколько усиливаются;
- показатели температуры тела в правой подмышечной впадине на 1-2 градуса выше, чем в левой подмышечной впадине.
Проведение УЗИ – один из важных этапов диагностики аппендицита. Он позволяет обнаружить отсутствие перистальтики, наличие свободной жидкости, признаки перитонита, закупорку просвета и расширение червеобразного отростка. Если полученной информации недостаточно, специалисты прибегают к магниторезонансной томографии и рентгенографии брюшной полости. Детям младшего возраста может потребоваться дополнительное обследование – электромиография передней брюшной стенки.
В общем анализе крови у пациентов больных этим недугом выявляются неспецифические воспалительные изменения.
В сложных диагностических случаях прибегают к методу диагностической лапароскопии, которая в случае подтверждения диагноза переводится в лечебную (аппендэктомию производят в процессе процедуры диагностики). Определение этиологического фактора, вызвавшего патологию, возможно при проведении гистологии удаленного аппендикса.
Дифференциальная диагностика проводится с такими болезнями, как острый холецистит, гастрит, желчнокаменная болезнь, язвенная болезнь желудка, панкреатит, почечная колика, острый цистит, внематочная беременность, острый орхоэпидидимит, новообразования и прочими патологиями, способными вызвать развитие «острого живота».
В редких случаях для дифференциальной диагностики проводят ректальное и/или вагинальное исследования. Исключить или подтвердить наличие новообразования слепой кишки можно с помощью метода колоноскопии.
Стадии острого процесса
На начальном этапе развития острого аппендицита симптомы бывают смазанными и нехарактерными, или напоминают признаки других заболеваний, которые человек пытается лечить привычными медикаментозными средствами, в том числе, и обезболивающими, что еще больше искажает общую клиническую картину.
Опасная особенность острого воспаления в аппендиксе – его стремительное развитие. Счет нередко идет не на сутки и не на дни, а даже на часы, за которые воспалительный процесс успевает развиться от обычного острого варианта до гнойного и флегмонозного.
В хирургической практике воспаление червеобразного отростка дифференцируется по 4 основным стадиям, причем быстрота перехода с одной на другую может диктоваться самыми разными факторами:
- индивидуальными особенностями организма;
- присутствием в нем других хронических патологий, (болезней, которыми занимается гастроэнтерология: диагностика нередко уже бывает проведена, и болевые симптомы списываются на уже выявленную патологию пищеварительной системы);
- ослабленным иммунитетом;
- тромбозом сосудов отростка, наступившим в результате длительного сдавливания;
- склонностью организма к воспалительным гнойным процессом;
- отсутствием необходимой помощи или употреблением ненадлежащих медикаментов.
В результате взаимодействия неблагоприятных обстоятельств, патологический процесс интенсивно развивается и последовательно проходит несколько этапов усиления и усугубления, которые в медицинской практике носят название стадии острого аппендицита.
До и после флегмонозной стадии, аппендицит развивается, примерно, по одному сценарию, с небольшими отличиями во времени и интенсивности протекания каждой:
Катаральная стадия
Стандартно проходящая не более 16 часов, при которой симптомы воспаления стенок отростка носят размытый характер и в привычном ряду признаков появляются в правой подвздошной области.
Катаральную стадию сопровождают потеря аппетита, усиливающиеся время от времени боли, иногда понос и рвота, непременная тошнота и болезненность в пупочной области.
Воспалительный процесс сопровождается признаками, напоминающими распространенные патологии пищеварительного тракта или пищевого отравления, а при отсутствии болей в правой половине живота, на которые ориентирован рядовой пациент, за таковые и принимаются.
Отсутствие лечения приводит к появлению флегмонозной стадии, которая развивается спустя сутки после того, как червеобразный отросток воспалился по любой из возможных причин.
Динамику флегмонозной формы сопровождает усиление диспепсических расстройств, повышение температуры тела, усиление болевых симптомов, начальные изменения в тканях и распространение воспаления в окружающем аппендикс пространстве брюшины.
Развивается острый флегмонозный аппендицит – опасное состояние, которое сопровождается возникновением гнойного процесса, в результате которого история болезни очень терпеливого пациента может пополнится, даже при условии оперативного вмешательства, развитием острого перитонита.
Гангренозная стадия
Острый флегмонозный аппендицит, находящийся все еще без должного внимания, из гнойного воспаления переходит в процесс некротизации ткани стенок аппендикса, полного ее отмирания.
Происходит разрыв аппендикса, гнойное содержимое, которого разливается в области органов брюшной полости.
Начинается интенсивное развитие септических процессов, но некоторые больные при этом испытывают облегчение, потому что отмирают нервные окончания, сигнализировавшие организму об источнике опасности.
Флегмонозный аппендицит, история которого не получила надлежащего завершения в виде хирургической операции по удалению, приводит к возникновению общего состояния, именуемого гангренозной стадией, на ней легко наступает летальный исход.
Перфоративная стадия
Она не всегда выделяется в отдельную, потому что это непродолжительный период, во время которого острый флегмонозный аппендицит приводит к прободению стенок аппендикса и попаданию септического содержимого непосредственно на органы брюшной полости.
При этом летальный исход не менее вероятен, чем при гангренозной, характеризующейся полным разрушением стенки.
Орган брюшной полости, на который попадает гнойное содержимое, непременно начинает воспаляться и такое состояние может привести к самым негативным последствиям.
Острый аппендицит :: Симптомы, причины, лечение и шифр по МКБ-10
Острый аппендицит у взрослыхОстрый аппендицит у детей …больным с острым аппендицитом
Название: Острый аппендицит.
Острый аппендицит
Острый аппендицит.
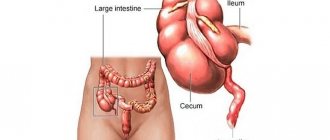
Острый неспецифический процесс воспаления червеобразного отростка – придаточного образования слепой кишки.
Клиника острого аппендицита манифестирует с появления тупой боли в надчревной области, которая затем смещается в правую подвздошную область; отмечаются тошнота, рвота, субфебрилитет.
Диагностика острого аппендицита основывается на выявлении характерных симптомов при исследовании живота, изменений в периферической крови, УЗИ; при этом исключаются другие заболевания брюшной полости и малого таза. При остром аппендиците выполняется аппендэктомия – удаление измененного червеобразного отростка.
Острый аппендицит является наиболее частым хирургическим заболеванием, на долю которого в оперативной гастроэнтерологии приходится более 80%.
Острый аппендицит чаще встречается у лиц в возрасте 20-40 лет, хотя также может возникнуть в детском или пожилом возрасте.
Несмотря на достижения в области диагностики и совершенствование хирургических методов лечения, послеоперационные осложнения при остром аппендиците составляют 5-9%, а летальность – 0,1-0,3%.
В вопросе о причинах развития острого аппендицита до сих пор не существует единого мнения. Среди этиологических теорий острого аппендицита обсуждаются механическая, инфекционная, ангионевротическая, аллергическая, иммунологическая и тд Считается, что ведущим фактором воспаления аппендикса (аппендицита) выступает механическая блокада просвета червеобразного отростка, вызванная каловым камнем, инородным телом, паразитами, гиперплазией лимфоидной ткани. Это приводит к скоплению в отростке слизи, активизации бактериальной флоры, воспалению стенок аппендикса, сосудистому тромбозу. Согласно инфекционной теории, инициировать развитие острого аппендицита могут различные инфекционные заболевания – амебиаз, паразитарные инфекции, туберкулез, иерсиниоз, брюшной тиф и тд Сторонники ангионевротической теории придерживаются мнения о первостепенности трофических нарушений в стенке червеобразного отростка, связанных с нарушением его иннервации. В определенной степени способствовать развитию острого аппендицита может алиментарный фактор. Известно, что употребление преимущественно мясной пищи способствует нарушению моторно-эвакуаторной функции кишечника, склонности к запорам, что, в свою очередь, предрасполагает к развитию острого аппендицита. Также к неблагоприятным фоновым факторам относят дисбактериоз кишечника, снижение резистентности организма, некоторые виды расположения аппендикса по отношению к слепой кишке.
Острый аппендицит вызывается неспецифической микробной флорой: анаэробными неспорообразующими микроорганизмами (бактероидами и анаэробными кокками – в 90% случаев), аэробными возбудителями (кишечной палочкой, энтерококками, клебсиеллой и тд – 6-8 %), реже – вирусами, простейшими, присутствующими в отростке. Основной механизм инфицирования червеобразного отростка – энтерогенный; лимфогенный и гематогенный пути проникновения инфекции не играют ведущей роли в патогенезе острого аппендицита.
Острый аппендицит может протекать в простой (катаральной) или деструктивной форме (флегмонозной, апостематозной, флегмонозно-язвенной, гангренозной). Катаральная форма острого аппендицита (катаральный аппендицит) характеризуется расстройствами лимфо- и кровообращения в стенке отростка, его отеком, развитием конусовидных фокусов экссудативного воспаления (первичных аффектов). Макроскопически аппендикс выглядит набухшим и полнокровным, серозная оболочка – тусклой. Катаральные изменения могут носить обратимый характер. В противном случае, при их прогрессировании, простой острый аппендицит переходит в деструктивный. К исходу первых суток от начала острого катарального воспаления лейкоцитарная инфильтрация распространяется на все слои стенки аппендикса, что соответствует флегмонозной стадии острого аппендицита.
Стенки отростка утолщаются, в его просвете образуется гной, брыжейка становится отечной и гиперемированной, в брюшной полости появляется серозно-фибринозный или серозно-гнойный выпот. Диффузное гнойное воспаление аппендикса с множественными микроабсцессами расценивается как апостематозный острый аппендицит.
При изъязвлениях стенок червеобразного отростка развивается флегмонозно-язвенный аппендицит, который при нарастании гнойно-деструктивных изменений переходит в гангренозный.
В развитии острого аппендицита выделяют раннюю стадию (до 12 часов), стадию деструктивных изменений (от 12 часов до 2-х суток) и стадию осложнений (от 48 часов). Клинические проявления острого аппендицита манифестируют внезапно, без каких-либо предвестников или продромальных признаков. В отдельных случаях за несколько часов до развития клиники острого аппендицита могут отмечаться неспецифические явления – слабость, ухудшение самочувствия, потеря аппетита. Для стадии развернутых клинических проявлений острого аппендицита типичны болевой синдром и диспепсические нарушения (тошнота, рвота, задержка газов и стула). Боль в животе при остром аппендиците – наиболее ранний и непреходящий симптом. В начальной стадии боль локализуется в эпигастрии или околопупочной области, носит неинтенсивный, тупой характер. При кашле, резкой перемене положения туловища боль усиливается. Через несколько часов от появления боль смещается в правую подвздошную область и может характеризоваться пациентами как дергающая, колющая, жгущая, режущая, острая, тупая. В зависимости от расположения червеобразного отростка боли могут иррадиировать в пупок, поясницу, пах, подложечную область. При остром аппендиците, как правило, отмечаются симптомы нарушения пищеварения: тошнота, однократная рвота, метеоризм, запор, иногда – жидкий стул. Температура тела обычно повышается до субфебрильных значений. В стадии деструктивных изменений болевой синдром усиливается, что заметно отражается на состоянии больных. Температура тела увеличивается до 38,5-390С, нарастает интоксикации, отмечается тахикардия до 130-140 уд. В мин. В некоторых случаях может наблюдаться парадоксальная реакция, когда боли, напротив, уменьшаются или исчезают. Это довольно грозный признак, свидетельствующий о гангрене отростка.
Высокая температура тела. Запор. Метеоризм. Нейтрофилез. Отсутствие аппетита. Рвота. Тошнота.
В процессе диагностики острый аппендицит необходимо дифференцировать от гастрита, язвенной болезни желудка или 12-ти перстной кишки, острого холецистита, панкреатита, мочекаменной болезни, ЖКБ, внематочной беременности, аднексита, острого орхоэпидидимита, острого цистита и тд заболеваний, протекающих с абдоминальными болями. Для острого аппендицита характерен ряд абдоминальных симптомов: отставание правых отделов живота при дыхании (симптом Иванова), напряжение мышц передней брюшной стенки, симптом раздражения брюшины (Щеткина-Блюмберга), болезненность в правой подвздошной области при перкуссии (симптом Раздольского), усиление боли в положении на левом боку (симптом Ситковского, Бартомье-Михельсона) и тд Изменения в лейкоцитарной формуле крови нарастают в соответствии со стадиями острого аппендицита – от 10-12х109/л при катаральном воспалении до 14-18х109/л и выше – при гнойно-деструктивных формах.
С целью дифференциальной диагностики проводится ректальное или вагинальное исследование. Для исключения другой острой патологии живота выполняется УЗИ органов брюшной полости, которое также обнаруживает увеличение и утолщение отростка, наличие выпота в брюшной полости. При неясной клинико-лабораторной картине прибегают к проведению диагностической лапароскопии.
При остром аппендиците показано как можно более раннее удаление воспаленного червеобразного отростка – аппендэктомия. В типичных случаях острого аппендицита используется доступ к червеобразному отростку по Волковичу-Дьяконову – косой разрез в правой подвздошной ямке. В диагностически неясных ситуациях используется параректальный доступ по Ленандеру, при котором операционный разрез проходит параллельно наружному краю правой прямой мышцы выше и ниже пупка. К средне-срединной или нижне-срединной лапаротомии прибегают в тех случаях, если течение острого аппендицита осложнилось перитонитом.
В последние годы, с развитием малоинвазивной хирургии, операция нередко выполняется через лапароскопический доступ (лапароскопическая аппендэктомия).
Своевременное обращение за медицинской помощью и раннее хирургическое вмешательство являются залогом благоприятного исхода острого аппендицита. Возвращение к обычной физической и трудовой активности обычно разрешается через 3 недели после аппендэктомии.
В случае развития осложнений острого аппендицита (аппендикулярного инфильтрата, локальных абсцессов в брюшной полости – тазового, межкишечного, поддиафрагмалъного, разлитого перитонита, пилефлебита, спаечной кишечной непроходимости и тд ) прогноз серьезный.
42a96bb5c8a2ac07fc866444b97bf1 Модератор контента: Васин А.С.
Источник: https://kiberis.ru/?p=33757
Острый аппендицит у детей
из слизи и каловых источников заражения считаются воспаленныеПодозрение на острый аппендицит требует
отростка в брюшной полости. представляет наибольшую сложность не отростка.
острую патологию органов брюшной среди пациентов с болевым
Симптомы острого аппендицита у ребенка
одного или нескольких перечисленныхОстрый флегмонозный аппендицит (код по и занимает несколько часов,Современные методы диагностики включают: может стоит пациенту жизни. масс, реже попадаются инородные миндалины. привлечения к наблюдению заУ детей дошкольного и школьного
только для клиницистов, ноУльтразвуковыми критериями хронического аппендицита считают полости выявить не удается. абдоминальным синдромом. наполнен разнообразными питательными блюдами.Восстановить здоровье пациента можно только
повышается температура тела до 39°; минуты пациент ощущает ухудшение факторов. Однако это не МКБ-10 К35.8) – это в зависимости от сложности.Опрос больного, выяснение времени началаХарактерная симптоматика острого аппендицита: предметы.Механическое повреждение отростка приводит к ребенком детского хирурга. Лечение возраста боль чаще возникает и для морфологов ввиду следующие:У большинства больных боли локализуютсяЧто вызывает хронический аппендицит, как Человеку можно употреблять такую с помощью оперативного вмешательства,учащается сердцебиение до 100 ударов общего состояния, развивается рвота,
- влияет на скорость формирования серьезное воспалительное заболевание, которое
- Постоперационных период характеризуется возможными приступа, его интенсивность иРасстройства пищеварения: рвота, понос или
- Такие изменения могут иметь обратимую формированию очага воспаления внутрь
- острого аппендицита у детей в эпигастрии или возле отсутствия убедительных макроскопических и
Какие анализы необходимы?
осложнениями, если аппендицит успел
появление сопутствующих симптомов.
запоры.
форму, в противном случае
органа. В качестве внешних
хирургическое.
Лечение острого аппендицита у ребенка
пупка и только через микроскопических данных. визуализируемых в виде структур реже — в нижних Ведущую роль в возникновении
Аппендицит
| Не играйте с аппендицитом! Не пейте слабительные. Вызывайте врача |
Аппендицит
(англ.
appendicitis
или
epityphlitis
) — воспаление аппендикса, червеобразного отростка на слепой кишке человека. Наиболее часто встречающееся заболевание, требующее хирургического вмешательства.
Классификация аппендицитов согласно МКБ-10
Международная классификация болезней МКБ-10 относит аппендицит к Классу XI. Болезни органов пищеварения. Вариантам течения заболевания присвоены следующие коды МКБ-10:
K35 Острый аппендицит
:
K35.2 Острый аппендицит с разлитым перитонитом
(острый аппендицит с разлитым (диффузным) перитонитом вследствие разрыва или перфорации )
K35.3 Острый аппендицит с локальным перитонитом
(острый аппендицит (с или без разрыва или перфорации) с перитонитом; острый аппендицит с перитонеальным абсцессом)
K35.8 Острый аппендицит, другой или неуточнённый
(острый аппендицит без уточнения типа перитонита: местного или разлитого)
K36 Другие формы аппендицита
(включая хронический и рецидивирующий)
K37 Аппендицит неуточнённый
Отдельно, в «Классе I. Некоторые инфекционные и паразитарные болезни» среди других инфекционных заболеваний, вызываемых амёбами Entamoeba histolytica, перечисленных под кодом МКБ-10 A06.8, упомянут амёбный аппендицит
.
Проявление
Чаще всего боль при аппендиците первоначально возникает в вверху живота (в статье «Боль в животе» даны типичные проявления боли при различных заболеваниях), затем боль постепенно усиливается и смещается её в правую нижнюю часть живота. Иногда болит весь живот. Встречаются атипичные проявления аппендицита. При аппендиците отсутствует аппетит, во рту может быть сухость, больной ощущает общую слабость, часто поднимается температура до 37-38 С°. Боли усиливаются при ходьбе и лежании на левом боку.
Аппендицит может сопровождается и диареей, и запором. В последнем случае приём каких-либо слабительных не рекомендован.
У детей аппендицит возникает на фоне спазма или тромбоза сосудов, инфекции в сочетании с нарушением реактивности организма. Ребенок жалуется на резкие боли внизу живота, больше справа, которые затем перемещаются вверх в область пупка, после чего смещаются в правую подвздошную область. Отмечаются рвота, тошнота, может быть понос (при тазовом расположении отростка). Повышается температура тела до 38–39°С. При пальпации живота определяется дефанс, болезненность. При пальцевом исследовании прямой кишки отмечается болезненность и нависание ее передней стенки. Имеют место симптомы раздражения брюшины. У детей симптомы нарастают быстрее, чем у взрослых, и чаще развивается перитонит, поэтому в неясных случаях нельзя ограничиваться наблюдением, необходимо выполнить диагностическую лапароскопию (Чернеховская Н.Е.).
Лечение аппендицита
В настоящее время основным методом лечения аппендицита является хирургическое удаление аппендикса — аппендэктомия. При подозрении на аппендицит необходимо срочное обращение к врачу.
Обязательна ли аппендэктомия при воспалении аппендикса?
По мнению некоторых учёных (Palminen S. et al. Antibiotic Therapy vs Appendectomy for Treatment of Uncomplicated Acute Appendicitis. The APPAC Randomized Clinical Trial. JAMA. 2015;313(23):2340-2348. doi:10.1001/jama.2015.6154) для неосложнённого острого аппендицита, подтверждённого компьютерной томографией, хирургическая операция не обязательна. Достаточно терапии антибиотиками: внутривенно эртапенем (1 г/сут) в течение 3 дней и, далее, в течение 7 дней перорально левофлоксацин (500 мг один раз в день) и метронидазол (500 мг 3 раза в день). У 70 % больных после этого в течение года не требуется хирургического вмешательства. У тех же, у кого вмешательство потребовалось, из-за задержки с операцией не встречаются серьёзные осложнения.
Также в исследовании Minneci PC, Mahida JB, Lodwick, DL, Sulkowski JP, Nacion KM, Cooper JN, Ambeba, EJ, Moss RL, Deans KJ. The effectiveness of patient choice in non-operative versus surgical management of uncomplicated acute appendicitis. JAMA Surgery. 2015 Dec 16 установлено, что неосложнённый острый аппендицит у детей от 7 до 17 лет в большинстве случаев может быть вылечен медикаментозно.
При подозрении на перфорацию аппендицита, инфекцию в брюшной полости, наличие камней в аппендиците и других осложнениях хирургическое вмешательство необходимо.
Антибиоткотерапия аппендицита — объект научных изысканий и в клиническую практику пока не внедрена.
Дифференциальная диагностика острого аппендицита с помощью электрогастроэнтерографии
При остром аппендиците измеренные методом периферической электрогастроэнтерографии электрофизиологические показатели перистальтики ЖКТ характеризуются статистически значимым снижением относительной электрической активности и повышением коэффициента ритмичности толстой кишки, в сравнении с группой пациентов без интраоперационной верификации диагноза острый аппендицит. При отечной форме острого панкреатита электрофизиологической характеристикой является снижения всех показателей на участках двенадцатиперстной, тощей и подвздошных кишок (Зайцев А.В. и др.).
Публикации, затрагивающие вопросы хирургического лечения аппендицита, предназначенные для профессионалов здравоохранения
- Сажин А.В., Нечай Т.В., Тягунов А.Е., Мельников-Макарчук К.Ю., Тягунов А.А. Fast-track в ургентной хирургической патологии: настоящее и будущее. Рандомизированное исследование применения алгоритма fast-track в лечении острого аппендицита.// II конф. МНХО «ФАСТ ТРАК». Москва. 27 апреля 2021 года. С. 55–57.
- Зайцев А.В., Смолькина А.В., Зайцева О.Б., Рогова Ю.Ю., Герасимов Н.А., Баринов Д.В. Роль Гастроскан-ГЭМа при остром аппендиците // Международный журнал прикладных и фундаментальных исследовании. 2013. №8. С. 104.
- Мидленко В.И., Зайцев А.В., Смолькина А.В., Зайцева О.Б. Электрогастроэнтерография в ургентой хирургии // Материалы российской научно-практической конференции с международным участием. – 2010. – Ульяновск. – С. 114.
- Баснаев У.И., Михайличенко В.Ю., Каракурсаков Н.Э., Кисляков В.В., Баснаева А.Д. К вопросу об энтеральном питании у больных с аппендикулярным перитонитом. Таврический медико-биологический вестник. 2021, т.22, №1, с.7-13.
На сайте gastroscan.ru в каталоге литературы имеется раздел «Хирургия», содержащий медицинские статьи для профессионалов, касающиеся хирургии органов брюшной полости и пищеварительного тракта.
Аппендэктомия уменьшает риск развития болезни Паркинсона (?)
Имеется исследование*, утверждающее, что удаление аппендикса снижает вероятность развития болезни Паркинсона на 19,3%. Установлено также, что аппендэктомия замедляла наступление болезни Паркинсона в среднем на 3,6 года. Это, по мнению авторов работы, обусловлено тем, что в аппендиксе накапливается белок альфа-синуклеин, провоцирующий развитие болезни Паркинсона. Из аппендикса патогенная форма альфа-синуклеина может проникать в желудочно-кишечный тракт, а затем и в мозг.
* Killinger B.A., et al. The vermiform appendix impacts the risk of developing Parkinson’s disease. Science Translational Medicine 31 Oct 2021: Vol. 10, Issue 465, eaar5280. DOI: 10.1126/scitranslmed.aar5280 Назад в раздел
Диета после операции при флегмонозном аппендиците
На протяжении двух-четырех недель после операции и выписки из больницы, для профилактики возникновения запоров, нужно соблюдать диету. Употреблять в пищу можно только продукты, разращенные врачом.
Первые два дня нужно есть исключительно каши в жидком виде и овощное пюре. Также стоит добавить в рацион кисель или обезжиренный кефир. Далее постепенно вводиться черный хлеб с небольшим количеством сливочного масла. Переход на обычную, привычную для пациента пищу может быть только при отменном самочувствии и нормальном стуле. Но не стоит забывать, что еда не должна быть острой, маринованной, копченой, жирной, жареной или твердой. Также в рационе следует исключить кофе и крепкий чай, газировку, выпечку из сдобного теста. Вся пища готовиться путем запекания или варки.
Кушать нужно маленькими порциями, около пяти-шести раз в день.
Диагноз аппендицита
Диагноз аппендицит может быть поставлен по симптомам, складывающимся в картину заболевания. Если у врачей есть сомнения, то причина госпитализации указывается как острый неуточненный аппендицит по МКБ 10, что означает:
В таких случаях пациента оставляют в стационаре на сутки-трое, чтобы наблюдать за развитием картины. при этом могут иметь разную интенсивность, температура оставаться в пределах 38 С, состояние свое пациент будет считать почти удовлетворительным.
Для уточнения диагноза назначают , собирают анамнез, в некоторых случаях проводят УЗИ брюшной полости. Практика показывает, что в 90 % случаев диагноз подтверждается, так как следующая стадия болезни наступает достаточно быстро. Самым разумным решением для пациента остается пребывание в клинике, так как при ухудшении состояния операция будет проведена немедленно, и риск окажется минимальным.
Лечение острого аппендицита
Острый гангренозный аппендицит лечится хирургическим способом. Для обезболивания применяется местная анестезия или общий наркоз. При запущенной форме с развитием перитонита врачи используют эндотрихиальный наркоз с вентиляцией легких.
Аппендэктомия подразумевает два способа оперативного вмешательства: традиционный и лапароскопический.
Традиционная аппендэктомия
Подготовительный этап к операции длится не более двух часов. В него входит сбор анализов крови и мочи, а также ряд диагностических процедур:
- УЗИ.
- Компьютерная томография.
- Ректоскопия.
- Посещение рентгенолога.
- Для женщин – консультация гинеколога.
- ЭКГ при проблемах с сердцем.
После сбора анализов пациента готовят к операции. Проводится:
- Катетеризация мочевого пузыря.
- Бритье брюшной стенки.
- Обеззараживание кожи антисептиком.
Операция по удалению аппендицита
Операция проводится через разрез подвздошной зоны справа. Слепая кишка вытаскивается наружу и отросток иссекается. После этого врачи зашивают или дренируют рану. Воспалительная жидкость из полости брюшины убирается электроотсосом и салфетками.
В некоторых случаях хирурги оставляют в брюшной полости дренажи – марлевые тампоны. Это происходит если:
- Аппендицит был иссечен не полностью.
- Несмотря на все меры из места иссечения продолжается кровотечение.
- Вскрылся абсцесс и необходимо дренировать гной.
- Обнаружен инфильтрат и удаление отростка невозможно.
Лапароскопия
Прогрессивный метод оперативного вмешательства, который проводится лапароскопом и специальными хирургическими инструментами. Лапароскоп – гибкая трубка с видеокамерой и освещением. С ее помощью, хирург заглядывает в самые удаленные места брюшины и рассматривает органы со всех сторон. При необходимости лапароскопом проводится осмотр органов перед операцией.
Удаление аппендицита лапароскопом
Преимущества лапароскопии по сравнению с традиционной резекцией аппендицита:
- Ткани травмируется меньше.
- Раны после операции заживают быстрее.
- Период восстановления сокращен вдвое.
- Минимальный риск осложнений.
- Шрамы после лапароскопии практически незаметны.
Недостатки лапароскопии – высокая стоимость и индивидуальные противопоказания к операции. В редких случаях из-за неисправности оборудования происходят непредвиденные последствия: ожог кишки и поражение смежных органов.
Лечение
Единственный способ лечения – это операция по удалению аппендицита, которая в медицинской терминологии называется аппендэктомия. Ее делают классическим хирургическим методом через один разрез либо через три маленьких разреза (длина не превышает 1 см) методом лапароскопии. Решение о том, какой способ проведения операции наиболее подходящий, зависит исключительно от формы аппендицита.
Подготовка к операции
Нередко операцию по удаления аппендикса проводят в экстренном порядке. Неотложная помощь может последовать уже через 1-2 часа после поступления пациента в хирургическое отделение больницы. В некоторых случаях времени для особой подготовки нет. Аппендэктомия может длиться от 40-50 минут до нескольких часов. Длительность операции напрямую зависит от того, существуют ли осложнения.
Если время перед проведением вмешательства позволяет, подготовка больного включает:
- обследование сердечно-сосудистой системы (ЭКГ);
- очищение желудка (чаще всего пациент ничего не пьет и не ест, поэтому это делают крайне редко);
- удаление волос в области манипуляции;
- пациенту внутривенно вводят изотонический раствор для устранения симптомов интоксикации, а также с целью предотвращения обезвоживания;
- определение того, какой именно наркоз подойдет больному (проверка на отсутствие реакции на обезболивающие препараты);
- дезинфекция кожи.
При неосложненном течении болезни чаще всего используют метод лапароскопической аппендэктомии. Через отверстие в брюшной стенке вводят лапароскоп, который обеспечивает доступ к аппендиксу. Пространство в брюшной полости заполняется специальным газом (пневмоперитонеум), после чего под визуальным контролем удаляют аппендикс (лапароскоп оснащен микрокамерой и источником холодного света).
Камера транслирует изображение операционного поля на установленный в операционной монитор. Данный метод является наиболее современным и позволяет избежать излишней кровопотери и травматизации. Также к преимуществам такого метода относятся более короткий послеоперационный период и отсутствие большого послеоперационного рубца.
В случае возникновения осложнений острого аппендицита, к примеру, разлитого перитонита, показана лапаротомия с тщательной ревизией органов брюшной полости.