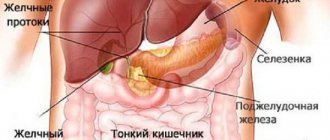
Причины застоя желчи
Почему происходит застой желчи? Некоторые люди, услышав термин «холестаз», не подозревают о том, что это такое, почему развивается данный недуг. Причины появления рассматриваемого нами заболевания крайне многообразны. В целом синдром холестаза может встречаться в самых различных состояниях:
- алкогольное поражение печени;
- вирусное поражение печени;
- токсическое поражение печени;
- медикаментозное поражение печени;
- доброкачественная форма рецидивирующего холестаза;
- нарушения в кишечной микроэкологии;
- цирроз печени;
- холестаз беременных;
- бактериальные инфекции;
- эндотоксемия;
- билиарный первичный цирроз;
- болезнь Кароли;
- склерозирующий первичный холангит;
- билиарная атрезия;
- туберкулез;
- саркоидоз;
- лимфогранулематоз;
- дуктопения идиопатическая.
Каналикулярный и гепатоцеллюлярный холестаз приводят, в основном, к поражениям транспортных мембранных систем, экстралобулярный холестаз возникает при поражении эпителия желчных протоков.
Лечение
Наиболее эффективным лечением как внутрипечёночного, так и внепечёночного холестаза считается этиотропная терапия, прежде всего направленная на устранение причин. Также хорошие результаты, в том числе и при циррозе печени, вызванном алкогольным отравлением, даёт урсодезоксихолевая кислота.
Для устранения кожного зуда в лечении заболевания используют плазмаферез и антагонисты опиоидов.
Так как при холестазе отмечается гиповитаминоз, влекущий за собой побочные эффекты, требующие отдельного лечения, необходим приём витаминов К, D, E и жирорастворяющих препаратов.
Если препятствие в желчном протоке имеет механический характер или закупорены желчевыводящие пути, то, кроме консервативного лечения, требуется хирургическое вмешательство (обычное или эндоскопическое).
Осложнения и последствия холестаза
При холестазе в организме нарушается процесс обмена меди. В здоровом состоянии организм выводит 80% меди с калом, но во время холестаза медь остаётся в организме, вызывая при этом пигментацию роговицы глаза. Ещё одно последствие холестаза – нарушение в работе сердечно-сосудистой системы, которое приводит к артериальной гипотензии, проблемам со свёртываемостью крови, повышенной кровоточивости и увеличению риска сепсиса.
Помимо этого, холестаз провоцирует такие заболевания, как:
- остеопороз;
- гемералопия (снижение зрения в сумерках, или куриная слепота);
- возникновение камней в желчном пузыре и/или желчных протоках;
- развитие воспаления желчных протоков (холангит);
- печёночная недостаточность;
- цирроз.
Классификация
Этиология и патогенез холестаза у взрослых определяются множеством факторов. В зависимости от причин выделяют две основные формы:
- внепеченочный холестаз формируется при механической обструкции протоков, наиболее распространенным этиологическим фактором выступают камни желчевыводящих путей;
- внутрипеченочный холестаз развивается при заболеваниях гепатоцеллюлярной системы, в результате повреждения внутрипеченочных протоков или сочетает оба звена. При данной форме отсутствуют обструкция и механические повреждения билиарного тракта.
Внутрипеченочную форму дополнительно подразделяют на следующие подвиды:
- гепатоцеллюлярный холестаз, при котором возникает поражение гепатоцитов; каналикулярный, протекающий с поражением транспортных систем мембран;
- экстралобулярный, связанный с нарушением структуры эпителия протоков;
- смешанный холестаз.
В основе проявлений синдрома печеночного холестаза лежит один или несколько механизмов: поступление составляющих желчи в кровеносное русло в избыточном объеме, уменьшение или отсутствие ее в кишечнике, действие элементов желчи на канальцы и клетки печени.
В результате желчь проникает в кровь, обусловливая возникновение симптомов и поражение других органов и систем.
В зависимости от характера течения холестаз делят на острый и хронический. Дополнительно выделяют несколько типов:
- парциальный холестаз – сопровождается снижением секреции желчи;
- диссоцианный холестаз – характеризуется задержкой отдельных компонентов желчи;
- тотальный холестаз – протекает с нарушением поступления желчи в двенадцатиперстную кишку.
Также данный синдром может протекать в безжелтушной и желтушной форме.
Холестаз при беременности
Из-за чего появляется внутрипеченочный холестаз у беременных не ясно. Имеется ряд теорий, по которым выделяют основные группы причин:
- повышена чувствительность к половым гормонам клеток печени, обусловленная генетической расположенностью;
- нарушен нормальный синтез ферментов, обеспечивающих транспортировку желчи из клеток по протокам;
- синтез желчных кислот нарушен с рождения из-за дефицита определенных ферментов. Данное расстройство может вызвать формирование нетипичных желчных кислот.
Основные изменения у беременных при синдроме:
- количество желчных компонентов в крови повышено;
- уровень секрета в двенадцатиперстной кишке снижен;
- со стороны желчи проявляется воздействие на гепатоциты и билиарные канальцы.
Симптомы заболевания у беременных, которые начинают возникать к третьему триместру, — раздражение, желтуха. У одних пациентов кожный зуд может быть ярко выраженным, доставлять массу неудобств, другие же переносят его легко. Внутрипеченочный холестаз приводит у беременных к экскориации кожи обычно на руках, голенях, предплечьях. Симптомы желтухи появляются только у десятой части женщин, обычно эти признаки исчезают сами после двух недель от того, как родится ребенок. Все же не следует уповать на то, что все само собой пройдет, необходимо при любых изменениях самочувствия обратиться к врачу, так как все признаки могут возникать вновь при гормональном сбое.
Лечение беременных осложняется их пикантным положением, поэтому применяют для уменьшения симптоматики нетрадиционные методы лечения, такие как маски из овсяных хлопьев, отвар ромашки. Можно использовать даже холодную воду, она облегчает состояние из-за замедления кровотока, поэтому стремление чесаться уменьшается. Рекомендован сон в прохладном помещении, а также соблюдение диеты.
Детский холестаз
Причинами детского холестаза могут быть нарушения метаболизма с рождения, последствия после вирусных заболеваний, сердечно-сосудистая недостаточность, опухоли поджелудочной железы злокачественного характера, паразитарные поражения, генетическая предрасположенность, склерозирующий холангит.
Проявление холестатического синдрома у детей, зависит от возраста, в котором проявилось заболевание и особенностей организма. Лечить болезнь следует после того, как устранена первопричина болезни. К примеру, если застой желчи вызван злокачественным новообразованием, то бороться нужно сначала с опухолью, а потом с симптомами синдрома. Терапия ребенка проходит комплексно: дополнением к лекарственным препаратам могут быть назначены витамины А, Е, D, К, а также желчегонные препараты.
Часто одними лекарствами холестаз у этой группы больных не вылечить, тогда проводят хирургическую операцию, которая направлена на удаление камней, дренирование закупоренных протоков. Опасность холестаза в том, что он развивается у детей в скрытой форме. Чтобы избежать осложнений и тяжелой формы состояния, нужно своевременно начинать лечиться.
Симптомы застоя желчи
Холестаз за счет избыточной концентрации желчных компонентов в печени, а также в тканях организма провоцирует возникновение печеночных и системных патологических процессов, которые, в свою очередь, обуславливают соответствующие лабораторные и клинические проявления этого заболевания.
Симптомы застоя желчи в организме, свойственные холестазу, определяются основным заболеванием, а также печеночно-клеточной недостаточностью и нарушением экскреторных функций гепацитов. Выделяют следующие признаки недуга:
- зуд кожи – главный (и долгое время единственный) симптом заболевания. Как правило, зуд беспокоит ночью, днем уменьшается. Некоторые больные отмечают усиление зуда зимой;
- ксантомы (небольшие образования желтого или коричневатого цвета, располагаются чаще всего на груди, спине и локтях). Появление ксантом связано с отложением липидов (жиров), которые являются маркерами холестаза;
- ксантелазмы (небольшие образования желтого или коричневатого цвета, располагающиеся симметрично на веках). Их появление связано с нарушениями обмена жиров в организме;
- расчесы кожи (возникающие из-за сильного кожного зуда), гнойничковые высыпания;
- желтуха (окрашивание в желтый цвет кожи, слизистых оболочек (глаз, ротовой полости), склер глаз);
- гиперпигментация кожи (усиление окраски, ее потемнение) за счет отложения меланина (особого химического соединения, которое придает коже цвет);
- стеаторея (выделение большого количества жиров с каловыми массами). Ее появление обусловлено недостаточным всасыванием жиров в кишечнике, в результате чего кал становится жидким, жирным, кашицеобразным, с неприятным запахом, с трудом смывается со стенок унитаза;
- изменение цвета кала и мочи (потемнение мочи и обесцвечивание кала);
- повышенная кровоточивость, которая связана со снижением всасывания жирорастворимого витамина К в кишечнике;
- гиповитаминозы – дефицит (недостаток) витаминов в организме. Гиповитаминоз при холестазе связан с нарушением всасывания жирорастворимых витаминов в кишечнике (А, Д, Е);
- снижение массы тела;
- холелитиаз (образование камней в желчном пузыре и желчных протоках).
Длительное течение холестаза нередко осложняется формированием в желчевыводящей системе пигментных конкрементов, которые, в свою очередь, осложняются бактериальным холангитом.
Формирование билиарного цирроза определяет актуальность признаков печеночно-клеточной недостаточности и портальной гипертензии. Анорексия, лихорадка, рвота и боль в животе могут являться симптомами заболевания, спровоцировавшего холестаз, однако симптомами самого заболевания они не являются.
Методы лечения
Лечение холестаза основывается на терапевтических методах, направленных на основное заболевание, нормализацию движения и синтеза желчи, устранения симптоматики заболевания.При холестазе, вызванном интоксикациями, лекарственными препаратами и алкоголем, необходимо исключить воздействие негативного фактора на организм – отказаться от алкоголя, лекарств, контакта с химикатами.
Так, как первым симптомом чаще всего является невыносимый зуд, его необходимо устранить. Для этого используются различные препараты:
- Фенобарбитал.
- Холестипол.
- Рифампицин.
- Урсофальк.
- Гептрал.
Для лечения обязательно подбирают гепатопротекторы с желчегонным эффектом: Урсофальк, Хофитол, Аллохол, Гептор, Лив 52. Гепатопротектор Урсофальк не только эффективно снимает зуд, но и оказывает другие лечебные действия за счет своего состава.
Урсодезоксихолевая кислота – активное вещество препарата – входит в состав желчных кислот, образующихся в организме человека, поэтому ее прием оказывает на клетки печени защитное, иммуностимулирующее и желчегонное средство.
Также прием препарата обеспечивает размягчению холестериновых образований в протоках и желчном пузыре. Аналогом Урсофалька по действующему веществу считается препарат Урсосан, обладающий аналогичным составом и лечебным эффектом.
При поражении протоков, нарушении секреторной функции гепатоцитов и угрозе развития бродильного процесса в кишечнике назначают препарат Аллохол, улучшающий пищеварение, стимулирующий липидный обмен, повышающий объем выделяемой желчи и нормализующий работу кишечника.
При гепатоцеллюлярном и каналикулярном холестазе назначают препараты с адеметионином – Гептрал, Гептор, Метионин. Такие препараты нормализуют биохимию крови, оказывают легкое антидепрессивное действие, оказывают желчевыводящее и регенерирующее действие. Чаще всего назначают пациентам с алкогольной и никотиновой зависимостью, страдающим вирусными гепатитами.
Другие препараты:
- Глюкокортикостероиды – Метипред, Преднизолон, Медрол.
- Для снижения холестерина – Зокор, Аторис, Крестор.
- Витамины К, Д, С, Е, А, группы В.
- Глюконат кальция в таблетках или в инъекциях.
- Цитостатики – Метотрексат.
- Противовирусные: Виферон, Интерферон, Рибавирин.
Во многих случаях, особенно, если холестаз диагностирован на ранних стадиях, его можно полностью излечить. Но при запущенном процессе, направляется на приостановление прогрессирования патологического процесса и снятия симптоматики. Во многом успех лечения зависит от самого больного – готов ли он отказаться от вредных привычек и придерживаться лечебной диеты.
Отзыв врача: «Клинические исследования и опыт практикующих специалистов показывают, что применение препаратов на основе урсодезоксихолевой кислоты приводят к улучшению показателей крови и замедлению развития заболевания. Особенную эффективность препарат показал при лечении билиарного цирроза».
Методы диагностики
Для того чтобы правильно установить диагноз холестаза необходимо пройти комплексное обследование в медицинском учреждении. Оно должно включает следующие методы диагностики:
- анализ анамнеза заболевания и жалоб;
- данные анамнеза жизни;
- физикальный осмотр. Определяется возможная желтушность кожи и склер глаз, ее интенсивность. Проводится пальпация и перкуссия печени, проверяется ее болезненность. Оценивается состояние кожных покровов;
- анализ крови;
- анализ мочи (обнаруживаются желчные пигменты);
- биохимический анализ крови (выявляют гипербилирубинемию – повышение билирубина в крови, повышение уровня липидов, желчных кислот, изменения липидного спектра, повышение уровня щелочной фосфатазы);
- ультразвуковое исследование (УЗИ) органов брюшной полости для выявления увеличенной печени, изменений желчного пузыря;
- компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) органов брюшной полости, выявляют возможные изменения печени, желчного пузыря;
- ретроградная панкреатохолангиография (метод исследования желчных протоков, позволяющий оценить их состояние);
- чрескожная чрезпеченочная холангиография (эндоскопическое исследование желчных протоков после заполнения их рентгеноконтрастным веществом);
- магниторезонансная холангиография (метод обследования желчных протоков) – является наиболее перспективным методом исследования в связи с его высокой информативностью;
- биопсия печени (исследование участка органа) для выявления причины холестаза и возможных изменений печени;
- возможны также консультации терапевта, гепатолога.
В ходе полноценного исследования врач решает, что делать и какой метод лечения необходимо назначить пациенту.
Синдром холестаза
В периферической крови выявляются мишеневидные эритроциты, анемия, нейтрофильный лейкоцитоз. В течение 3 нед в сыворотке крови повышается содержание связанного билирубина. Биохимическими маркерами холестаза являются щелочная фосфатаза и углутамилтранспептидаза, лейцинаминопептидаза и 5нуклеотидаза. При хроническом холестазе повышается уровень липидов холестерина, фосфолипидов, триглицеридов, липопротеинов, в основном за счет фракции липопротеинов низкой плотности. В то же время концентрация липопротеинов высокой плотности снижена. В сыворотке повышено содержание хенодезоксихолевой, литохолевой и дезоксихолевой желчных кислот. Уровень альбуминов и глобулинов при остром холестазе не меняется. Активность АсАТ, АлАТ повышается незначительно. В моче обнаруживаются желчные пигменты, уробилин.
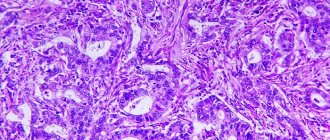
Морфологически печень при холестазе увеличена в размерах, зеленоватого цвета, с закругленным краем. На поздних стадиях на ее поверхности видны узлы. При световой микроскопии наблюдается 6илирубиностаз в гепатоцитах, клетках синусоидов, канальцах третьей зоны дольки. Выявляются «перистая» дистрофия гепатоцита, пенистые клетки, окруженные мононуклеарными клетками. Некроз гепатоцитов, регенерация и узловая гиперплазия на начальных этапах холестаза выражены минимально. В портальных трактах (первая зона) наблюдаются пролиферация дуктул, наличие желчных тромбов, гепатоциты превращаются в клетки желчных протоков и формируют 6азальную мембрану. Обструкции желчных протоков способствует развитие фиброза. При холестазе могут образовываться тельца Мэллори. Микроциркуляторное русло печени и ее клеточные элементы подвергаются реактивным изменениям. Наблюдается набухание клеток выстилки синусоидов, их дистрофические изменения, наличие вакуолей, содержащих компоненты желчи или их метаболиты. При электронной микроскопии изменения желчных канальцев неспецифичны и включают дилатацию, отек, утолщение и извитость, потерю микроворсинок, вакуолизацию аппарата Гольджи, гипертрофию эндоплазматического ретикулума. В печени (гепатоциты, клетки Купфера, эпителий желчных протоков) наблюдается избыточное отложение меди и металлопротеинов, липофусцина, холестерина, других липидов. Изменения в биоптате печени на ранних стадиях холестаза могут отсутствовать.
В ранние сроки холестаза печень микроскопически не изменена, в поздние — увеличивается в размерах, имеет зеленоватую окраску. Микроскопические признаки холестаза в печени — глыбки билирубина в цитоплазме гепатоцитов и комки желчи (желчные тромбы) в просветax расширенных желчных канальцев. Разрыв желчных канальцев ведет выходу желчи в межклеточное пространство с образованием «желчных озер». Морфологические признаки холестаза обычно более выражены в центральных зонах печеночной дольки. При длительных нарушениях желчевыделения эти изменения видны в интермедиарных и далее перипортальных зонах. Как уже отмечалось, выделяют три формы холестаза: внутриклеточную, внутриканальцевую и смешанную. В ранние сроки редко выражена та или иная форма холестаза. Внутриклеточный холестаз наблюдается при медикаментозном (аминозиновом) поражении, внутриканальцевый — при подпеченочной желтухе, смешанный — при вирусных поражениях печени. Коагуляция желчи в междольковых желчных протоках обнаруживается только в секционных препаратах.
Гидропическая и ацидофильная дистросфия в печени наблюдается уже на 7й день. В редких случаях цитоплазма гепатоцитов, расположенная вокруг тромбированных желчных канальцев, плохо воспринимающих красители, выглядит сетчатой, содержит гранулы пигмента — «перистая» дегенерация гепатоцитов. Прогрессирующая дистрофия приводит к некротическим изменениям паренхимы.
Выделяют следующие виды некроза при холестазе:
- фокальные некрозы гепатоцитов (снижена восприимчивость к окраске, исчезает ядро, гепатоциты замещаются лейкоцитами);
- некробиоз группы гепатоцитов, находящейся в состоянии «перистой» дегенерации, завершается билиарным или ретикулярным (сетчатым) некрозом;
- центролобулярный зональный некроз гепатоцитов (обычно в секционных препаратах).
Альтерация паренхимы обусловлена токсическим влиянием компонентов желчи, а также механическим давлением расширенных тромбированных желчных канальцев. Застой желчи и некробиоз гепатоцитов сопровождаются воспалительными мезенхимальноклеточными реакциями (присоединяются не ранее 10го дня застоя), затем происходят гиперплазия ретикулиновых волокон в дольке и разрастание соединительной ткани в портальном поле — начало формирования билиарного цирроза. Застой желчи также сопровождается пролиферацихолангиол. В ткани печени снижено содержание гликогена и РНК, еличено количество липидов, имеет место положительная ШИК-акция гликопротеинов, белка и его активных групп, снижена акность оксидоредуктаз и увеличена КФ и ЩФ. Расширен просвет канальцев от 1 до 8 мкм, на билиарном полюсе гепатоцита отсутствуют ворсинки, или они укорочены и принимают форму баллона или пузыря. Эктоплазма преканальцевой зоны гепатоцита расширена, аппарат Гольджи увеличен в размерах, отмечается гиперплазия гладкой ЭПС. Число лизосом увеличено, они беспорядочно расположены в гепатоцитах (не только в перибилиарной зоне, но и у васкулярного полюса), а также выходят в пространство Диссе. Митохондрии имеют признаки дистрофических изменений. Место стыковки клеток в области желчных канальцев выглядит интактным. Ультраструктура измененной печени идентична при внутри и внепеченочном холестазе. Имеющиеся различия носят количественный характер: при внепеченочном холестазе они выражены более резко.
Желчные тромбы состоят из зернистых компонентов (собственно желчь) и кольцевиднопластинчатых образований свободного билирубина и имеют грубозернистую структуру, локализованную в мезосомах Связанный билирубин, имея форму мелких зерен, находится в пузырьках ЭПС, а иногда свободно лежит в цитоплазме.
Существуют различия в характере поражения внутрипеченочных желчных протоков при различных заболеваниях. Для ВГ свойственно формирование катарального и обтурирующего холангита, для ПБЦ деструктивный холангит, для подпеченочной желтухи — перихолангит.
Застой желчи в печени закономерно сопровождается пролиферацией холангиол (дуктулярная пролиферация). Пролиферирующие желчные ходы могут ничем не отличаться от обычных желчных протоков. Иногда пролиферирующие желчные протоки не имеют четкого просвета, образованы двумя рядами овальных клеток с вытянутым ядром и базофильной цитоплазмой. Значительное число протоков в портальном поле говорит об их пролиферации.
Пролиферация желчных ходов имеет приспособительнокомпенсаторное значение и направлена на коррекцию желчевыделения. При устранении причины застоя желчи дуктулярная реакция редуцируется, происходит полное восстановление портальной триады.
Результаты клинических и биохимических исследований не всегда позволяют разграничить внутри и внепеченочный холестаз. Большое значение имеет алгоритм диагностического обследования. В пользу внепеченочной механической обструкции с развитием желчной гипертензии свидетельствуют боли в брюшной полости (наблюдаются при локализации конкрементов в протоках, опухолях), пальпируемый желчный пузырь Лихорадка и ознобы могут являться симптомами холангита. Плотность и бугристость печени при пальпации отражают далеко зашедшие изменения или опухолевое поражение печени. Алгоритм диагностического обследования предполагает в первую очередь выполнение УЗИ органов брюшной полости, позволяющее выявить характерный признак механической блокады желчных путей — надстенотическое расширение желчных протоков (диаметр общего желчного протока более 6 мм) При выявлении расширения протоков целесообразно проведение холангиографии. Процедурой выбора является эндоскопическая ретроградная холангиография (ЭРХГ). При невозможности ретроградного заполнения желчных путей используется чрескожная чреспеченочная холангиография (ЧЧХГ). В случае отсутствия признаков внепеченочной обтурации желчных протоков проводят биопсию печени Данную процедуру можно выполнять только после исключения обструктивного внепеченочного холестаза (во избежание развития желчного перитонита). Выявить уровень поражения (внутри или внепеченочный) помогает также холесцинтиграфия с иминодиуксусной кислотой, меченной технецием. Перспективным является применение магнитнорезонансной холангиографии.
Лечение холестаза
Как убрать неприятный недуг? Лечение холестаза проводится комплексно, с учетом анамнеза заболевания. Этиотропное лечение показано при установлении причинного фактора. В зависимости от уровня развития внутрипеченочного холестаза показана патогенетическая терапия:
- При снижении проницаемости базолатеральной и/или каналикулярной мембраны, а также при ингибировании Na+, К+, АТФазы, других мембранных переносчиков показано использование гептрала. В его основе активное вещество, которое входит в состав тканей и жидких сред организма и участвует в реакциях трансметилирования. Гептрал обладает антидепрессивной и гепатопротективной активностью. С этой же целью показаны антиоксиданты и метадоксил;
- Разрушение цитоскелета гепатоцитов, нарушение везикулярного транспорта требует применения гептрала, антиоксидантов, рифампицина. Они основаны на индукции микросомальных ферментов печени;
- Изменение состава желчных кислот, нарушение формирования мицелл желчи требует применения урсодезоксихолевой кислоты, что способствует уменьшению гидрофобных желчных кислот, предупреждая тем самым токсический эффект на мембраны гепатоцитов;
- Для лечения кожного зуда, возникающего на фоне холестаза, эффективны блокаторо-опиатные рецепторы ЦНС и блокаторы серотониновых рецепторов. При симптомах остеопороза целесообразен прием витамина D3 в сочетании с препаратами кальция. При выраженных болях в костях назначают кальция глюконат. Всем пациентам с соответствующим диагнозомпоказаны витамин А и витамин Е. При геморрагических проявлениях назначается витамин К;
- В ряде случаев больным показаны методы экстракорпоральной гемокоррекции плазмаферез, лейкоцитаферез, криоплазмосорбция, ультрафиолетовое облучение крови. Нельзя избежать соблюдения диеты – важно ограничить количество нейтральных жиров до 40 грамм в сутки, наполнить рацион растительными жирами, маргаринами, содержащими триглицериды со средней длиной цепи.
Лечебный процесс
Всем больным с синдромом холестаза показано соблюдение строгой диеты. Из рациона необходимо исключить жиры животного происхождения. Допустимо употребление продуктов, содержащих растительные жиры. Их всасывание не нуждается в присутствии желчных кислот. Запрещены копчености, жирные сорта мяса, колбасные изделия, сдоба, сладости, мороженое, консервы, маринады, соленья, грибы, соусы, специи, острые блюда, бобы, цитрусовые, орехи, кислые фрукты и ягоды, шоколад, консервы, кулинарные жиры, фаст-фуд, полуфабрикаты, газированные и спиртные напитки. Пищу необходимо принимать дробно — 5-6 раз в сутки малыми порциями через каждые 3-4 часа. Готовить следует блюда, которые легко усваиваются и содержат много витаминов и минералов. Принимать пищу необходимо в теплом виде. Обогащать рацион следует продуктами, препятствующими появлению запоров и содержащими много магния для стимуляции тока желчи. Показано приготовление еды на пару, путем запекания, тушения или отваривания.
Медикаментозное лечение заключается в назначении следующих групп препаратов:
- Гепатопротекторных средств – «Эссенциале форте», «Карсила», «Фосфоглифа»;
- Цитостатических препаратов – «Метотрексата», «Циклофосфамида», «Тамоксифена»;
- Холелитолитиков – «Урсофалька», «Урсосана»;
- Желчегонных средств – «Хофитола», «Аллохола»;
- Ферментов – «Креона», «Мезима»;
- Антигистаминных средств – «Супрастина», «Зодака», «Зиртека»;
- Кортикостероидов – «Преднизолона», «Гидрокортизона»;
- Антиоксидантов – «Актовегина», «Рибоксина», «Триметазидина»;
- Жирорастворимых витаминов и кальция.
Для лечения кожного зуда используют очищение крови путем плазмафереза, гемосорбции, ультрафиолетового облучения, криоплазмосорбции.
дренирование желчных протоков
Оперативное вмешательство проводится с целью ликвидации причинных факторов, вызвавших застой желчи. Для восстановления нормального оттока желчи хирурги накладывают анастомозы, устанавливают дренажи в желчные протоки, удаляют конкременты, иссекают новообразования, ставят стенты и рассекают спайки. Эндоскопическое или традиционное хирургическое лечение показано всем больным, имеющим преграду в билиарном тракте, которая препятствует нормальному току желчи. В крайних случаях, когда существенно нарушены функции печени, проводят пересадку органа от донора.
Реабилитационные мероприятия:
- Электрофорез,
- Диадинамотерапия,
- ЛФК,
- Массаж,
- Санаторно-курортное лечение.
Прогноз на выздоровление при холестазе благоприятный. Раннее проведение диагностических манипуляций и грамотный подход к лечению больных позволяют добиться полного восстановления и достичь стойкой ремиссии. Чтобы предупредить развитие патологии, необходимо придерживаться принципов правильного питания и своевременно лечить заболевания органов гепатобилиарной системы.
Холестаз – сигнал о том, что в организме имеется серьезный недуг, требующий особого внимания со стороны врачей и оказания квалифицированной медицинской помощи в виде назначения адекватной схемы лечения.
Холестаз у детей
Как правило, у детей чаще всего речь идет о развитии именно внутрипеченочного холестаза, реже – внепеченочного. В преобладающем большинстве случаев причинами развития внепеченочного холестаза являются врожденные пороки развития желчных путей: атрезия или стеноз общего желчного протока.
Случаи, когда есть препятствие изнутри оттоку желчи (закрытие просвета желчными камнями), в детской практике – достаточно редкое явление.
Одним из самых первых внешних признаков, которые можно выявить сразу же, является сильный и постоянный кожный зуд, сопровождающийся сыпью, правда, чаще всего наблюдается этот симптом у подростков, гораздо реже встречается он у детей младшего возраста.
Распространенным признаком холестаза у совсем маленьких детей является желтуха, а определить ее можно по равномерному желтоватому оттенку кожи всего тела, а также лица. Кроме того, желтоватый оттенок приобретают слизистые оболочки и белки глаз.
Синдром холестаза у ребенка – это застой желчи в протоках желчного пузыря, который приводит к развитию тяжелой интоксикации организма, образованию камней, аллергических реакций, отравлению печени.
Диагностика и лечение этого вида болезни проводится в условиях стационара. Врач отделения гастроэнтерологии и пульмонологии, опираясь на результаты биохимического и общего анализа крови, а также данных УЗИ-диагностики решает, как лечить данную патологию.
В рамках терапевтического подхода могут быть использованы:
- назначение диеты;
- лекарственные вещества желчегонные и для лечения печени;
- антибиотики при повышении температуры тела;
- антигистаминные препараты; препараты для стабилизации пищеварительной функции;
- пробиотики, пребиотики;
- витаминный комплекс и фолиевая кислота; сорбенты;
- в редких случаях проводится операция по устранению порока развития.
Главной рекомендацией специалиста является отказ от жирной, вредной пищи, соблюдение режима питания.
Холестаз беременных
Отдельно стоит сказать о такой патологии, как внутрипечёночный холестаз, возникший в результате нарушения гормонального фона во время беременности. Такое заболевание у беременных относительно редкое, тем не менее оно может нанести вред организму как матери, так и плода. Прогноз для беременной обычно благоприятный – холестаз развивается в основном в третьем триместре и исчезает практически сразу после родов. Однако при этом риск внутриутробной гибели плода увеличивается до 15%.
Причины заболевания до сих пор точно неясны. Специалисты выделяют три потенциальные группы:
- избыток эстрогена, который в этот период, в частности к концу беременности, в организме женщины повышается в 1000 раз;
- сдавление желчного пузыря и печени беременной маткой (как раз в последнем триместре она достигает максимальных размеров);
- наследственный характер заболевания (больше чем у половины женщин в роду были такие патологии).
Помимо этого, есть факторы, которые также влияют на развитие холестаза беременных. Если женщина уже перенесла холестаз беременности, то риск рецидива во время последующих беременностях возрастает до 70%. Заболевания печени до беременности увеличивают возможность возникновения холестаза во время вынашивания ребёнка. Помимо того, появление холестаза выше при многоплодной беременности и беременности в результате экстракорпорального оплодотворения, а также при наличии близких родственников, которые перенесли это заболевание.
Симптомы холестаза беременных
- сильный зуд, особенно на ладонях и ступнях;
- тёмная моча и светлый кал;
- желтуха.
Симптомы могут проявляться как все сразу, так и по одному, однако чаще всего единственный симптом – зуд.
Осложнения холестаза беременных
Основные осложнения при заболевании у матери – это проблемы с всасыванием жирорастворимых витаминов (А, D, E и K), нестерпимый зуд и повышение риска рецидива во время последующих беременностей.
Для вынашиваемого ребёнка осложнений намного больше. В первую очередь, присутсвует риск преждевременных родов по невыясненным до сих пор причинам. Далее, есть вероятность того, что ребёнок вдохнёт меконий во время родов, из-за чего появятся проблемы с дыханием. Также увеличен риск внутриутробной гибели плода. Поэтому врачи часто вызывают преждевременные роды, чтобы избежать осложнений для ребёнка.
Диагностика и лечение холестаза беременных
При постановке диагноза врачи опираются на результаты опроса беременной по поводу наличия симптомов заболевания и личной и семейной истории болезни, медицинского осмотра, анализов крови, измерения уровня желчи в крови и УЗИ.
Лечение заключается в снятии симптомов, прежде всего зуда, и предотвращении возможных осложнений. При этом успешно используются препараты урсодезоксихолевой кислоты, а также кортикостероиды в форме кремов или лосьонов, которые снимают зуд.
Признаки на УЗИ
Самым простым и информативным методом, который позволяет определить холестаз и его причины, является исследование при помощи ультразвука. На УЗИ можно увидеть наличие камня, его локализацию и размеры, визуализировать расширение или сужение желчных протоков. Методика используется для определения кист, опухолевых образований во всех внутренних органах брюшной полости. При заболеваниях желчного пузыря оценивается его размер, толщина стенки, состояния внутренней поверхности.
Признаки холестаза на УЗИ не считаются специфическими, но при их выявлении в качестве более достоверного метода применяется холангиография. При подозрении на цирроз или рак выполняется биопсия печени.
Зуд как основной симптом
Когда появляется холестаз, его симптомы, независимо от происхождения, имеют общий характер. У пациента отмечается:
- слабость и признаки интоксикации на фоне повышения билирубина;
- осветление кала и потемнение мочи;
- мышечные и суставные боли;
- формирование подкожных ксантом и ксантелазм, которые представляют собой скопления холестерина;
- окрашивание кожи и слизистых в желтый цвет;
- тошнота, изжога, рвота, боли в животе и запор.
Все признаки синдрома холестаза не являются специфическими и могут сопровождать другие заболевания.
Основным симптомом нарушения оттока желчи является кожный зуд при холестазе различной интенсивности. Временами он бывает настолько невыносимым, что у человека нарушается сон, аппетит и резко снижается качество жизни. Усиление этого ощущения происходит в ночное время и после купания. Механизм данного явления еще недостаточно изучен, существует несколько теорий появления зуда:
- Накопление под кожей токсических желчных кислот. Однако не существует четкой взаимосвязи между их уровнем в крови и выраженностью данного признака.
- Увеличение количества эндогенных опиоидов у больного с поражением печени. При назначении антагонистов этих веществ у многих пациентов отмечается уменьшение зуда.
- Повышение лизофосфатидной кислоты в сыворотке крови. В исследованиях на животных подтвержден факт взаимосвязи зуда и уровня этого вещества.
Лечение народными средствами
Разнообразные советы по поводу народного лечения холестатического синдрома вмещает практически каждый тематический форум. Однако перед тем, как воспользоваться такими советами, важно обязательно проконсультироваться с врачом. Ведь желчегонные травы при наличии камней могут существенно ухудшить состояние.
- Сбор трав. Желчегонными свойствами обладают кукурузные рыльца, шиповник, одуванчик, барбарис, мята, укроп, полынь, пижма, аир, подорожник, цикорий, тысячелистник. Сбор нескольких трав или отвары каждой из них следует готовить из расчета 1 ст. л. сухого средства на 1 ст. воды. Пить за полчаса до еды по 150 г.
- Печеночный сбор. В этот сбор в равных пропорциях входят: календула, бессмертник, кукурузные рыльца, ромашка, череда. Эти травы не только обладают желчегонным действием, но и положительно влияют на печень, кишечник, желудок. Сбор готовят из расчета 1 ст. л. средства на стакан воды. Залив его кипятком, настаивают 1 час. Процеживают, разделяют на несколько приемов.
- Льняное масло. Его потребляют натощак по 1 ст. л. Средство устраняет спазм, улучшает работу печени.
- Свежие соки. Через час после еды нужно выпить стакан смеси морковного, свекольного и яблочного сока. Такое лечение практикуют не меньше месяца. Также рекомендуется смешивать сок черной редьки со свекольным соком и пить по 1 стакану в день в течение месяца.
- Расторопша. Ее потребляют в сухом виде или в виде масла. Средство стимулирует пищеварение, снижает выраженность воспаления, стимулирует секрецию желчи.
- Плоды шиповника и крапива. Смешать 20 г шиповника и 10 г листья крапивы. Залить 250 г кипятка и томить на водяной бане 15 минут. Настоять, выпить за сутки в несколько приемов.
- Мед и мята. Трижды в день потреблять по 1 ч. л. меда с 3 каплями мятного масла. Курс лечения – 1 месяц.
- Лен с молоком. Измельчить 1 ст. зерен льна, залить 3 ст. свежего молока. Держать на огне, пока количество жидкости не уменьшится вдове. Выпить натощак. На следующий день приготовить свежее средство. Курс лечения – 10 дней.
Профилактика холестаза
Чтобы избежать возникновения холестаза, необходимо вовремя предупреждать и проводить лечение заболевания печени и желчных путей, в результате которых развивается застой желчи. В их число входит своевременное удаление опухолей и камней. Помимо этого, необходима регулярная дегельминтизация. Можно поддерживать процессы пищеварения с помощью растительных препаратов, травяных сборов и фиточаев. Для профилактики застоя желчи необходимо поддерживать водный баланс, то есть пить в достаточном количестве чистую воду. Помимо этого, требуется отказаться от употребления алкоголя, который самым губительным образом действует на клетки печени, а также придерживаться специальной диеты с пониженным содержанием жиров.
Маркеры и лабораторные показатели
При синдроме холестаза лабораторные показатели играют важную роль в установлении диагноза:
- Биохимический анализ крови покажет увеличение общего билирубина за счет его прямой фракции. Именно она придает моче характерный темно-коричневый оттенок.
- ГГТ (гаммаглутаминтрансфераза) служит маркером холестаза при повышении в три раза.
- Важным показателем при данной патологии считается уровень щелочной фосфатазы. Его увеличение более чем в три раза свидетельствует о внепеченочной форме холестаза, а менее трех – о патологии печени.
- При застое желчи повышается уровень липопротеидов и холестерина низкой плотности.
Маркеры холестаза одновременно с типичной симптоматикой позволяют достоверно определить не только наличие застоя, но и подсказать этиологию. Но для этого исследования желательно проводить на ранних стадиях.
Причины развития заболевания
Все причины развития холестаза можно условно разделить на 2 группы: проблемы с выработкой желчи и нарушение процесса ее оттока. К основным предпосылкам болезни относится:
Чрезмерное употребление алкоголя, что приводит к поражению печении и нарушению ее функционирования.- Вирусные гепатиты.
- Интоксикация организма ядами и химическими веществами. Порой столь негативную реакцию может спровоцировать и тяжелое пищевое отравление.
- Поражение печени медикаментозными препаратами, которые оказывают негативное воздействие на печень.
- Цирроз печени.
- Заражение крови (сепсис).
- Злокачественные опухоли в печени.
- Холангит – заболевание, характеризующееся воспалением стенок желчных протоков.
- Отторжение пересаженной печени или других органов.
- Туберкулез печени.
- Наличие в организме гельминтов, которые поражают печень.
- Саркоидоз печени.
Симптомы холестаза печени
Симптомы холестаза возникают в момент, когда желчь скапливается в крови, канальцах печени. Вне зависимости от причины появления патологии, выделяют несколько общих признаков:
- обесцвечивание каловых масс;
- увеличение размера печени;
- проблемы с пищеварением;
- боли в правом подреберье;
- исчезновение аппетита;
- привкус горечи во рту;
- сонливость;
- повышенную раздражительность.
У 83% пациента холестаз протекает на фоне изменения цвета кожных покровов и зуда эпидермиса. Неприятные признаки усиливаются в вечернее время и после приема пищи.
Лечение печеночного застоя
До того, как лечить холестаз консервативными и хирургическими методами, необходимо обратиться к гастроэнтерологу, гепатологу или терапевту. После установления причины только специалист может предложить необходимую тактику оказания помощи.
Как лечить?
Когда возникают симптомы холестаза, то лечение у взрослых и детей в первую очередь направляется на устранение основной патологии. Для этого проводится:
- удаление или дробление камней;
- дегельментизация;
- иссечение опухоли;
- резекция желчного пузыря;
- дренирование желчных протоков;
- наложение анастомозов;
- противовирусная терапия при гепатитах;
- цитостатические средства при аутоиммунных патологиях.
Симптоматическое лечение холестаза включает в себя принятие мер для снижения интоксикации, восстановления и защиты печеночных клеток, улучшение оттока желчи. Некоторое улучшение состояния дают методики очищения крови от токсинов (гемосорбция и плазмаферез). Но если не устранить причину нарушения, то эти способы дают только временное облегчение.
Препараты
Для консервативной терапии холестаза применяются:
- средства с урсодезоксихолиевой кислотой;
- гепатопротекторы;
- антигистаминные препараты;
- желчегонные (холеретики и холекинетики);
- витамины.
При таком заболевании, как холестаз, лечение препаратами помогает в том случае, если нарушение оттока связано с воспалительными процессами. При возникновении механического препятствия приходится прибегать к хирургическому вмешательству.
Диета
Диета при холестазе направляется на максимальное снижение нагрузки на печень. Для этого следует:
- питаться часто и маленькими порциями.
- готовить рекомендуется на пару или отваривать пищу;
- запрещено использовать животный жир, жареные блюда;
- блюда должны быть теплыми, горячее и холодное находится под запретом;
- за 2-3 часа до сна полезно употреблять кисломолочный нежирный продукт (кефир или йогурт);
- в рационе не должно быть газировки, кофе, алкоголя, острых и жирных соусов;
- нельзя кушать супы на жирных бульонов, грибов, консервов, шоколада и какао.
Еду для больного лучше всего готовить на пару Необходимо пить много жидкости, не менее 1,5-2 литров в день. Разрешается также использовать свежевыжатые овощные и фруктовые соки, морсы, компот.
Причины
Принципы лечения холестаза подразумевают устранение первопричины застоя желчи, именно поэтому важно правильно определить ее. Порой на это уходит много времени по причине сложности механизма выработки секрета, а также разветвленности системы протоков.
Среди причин застоя желчи медики в первую очередь выделяют следующие:
- желчекаменная болезнь – самая распространенная патология, провоцирующая холестаз. Просвет протока перекрывается конкрементом, желчевыводящие пути расширяются, а печень увеличивается.
- перегиб желчного пузыря – как правило, это явление врожденного характера. Может иметь место деформация в области тела, шейки или дна органа. Из-за деформации он перестает выполнять свои функции и становится резервуаром для накопления желчи. Перегиб чаще всего случайным образом обнаруживается во время проведения профилактического ультразвукового исследования.
- онкологические заболевания – довольно распространенная причина перекрытия протоков, по которым движется секрет из пузыря. В них может быть обнаружена как первичная опухоль, так и метастазы, проросшие из желудка или легких. В некоторых случаях холестаз бывает вызван раком поджелудочной железы.
- паразитарные поражения – как правило, это аскаридоз и эхинококкоз. В первом случае желчеотток нарушают аскариды, попавшие в протоки из пищеварительных органов. Во втором – паразитарная киста, сдавливающая желчевыводящие пути.
Помимо четырех самых распространенных причин застоя желчи, существуют и другие. К ним относятся:
Первичный билиарный цирроз печени и его лечение
- алкоголизм;
- нарушение правил здорового питания и периоды голодания, которые могут спровоцировать временный застой желчи;
- малоподвижный образ жизни;
- патологии эндокринной системы;
- заболевания органов пищеварения;
- нарушение моторики желчевыводящих путей;
- инфекционные заболевания;
- склезозирующий холангит – аутоиммунное заболевание, поражающее желчные протоки;
- перманентное нервно-эмоциональное напряжение и частые стрессы;
- удаление пузыря, из-за чего желчь скапливается в протоках, вызывает воспаление или образование камней. Помимо этого, она в концентрированном виде может попадать в кишечник;
- изменение гормонального фона во время беременности;
- врожденные патологии мышечных тканей пузыря и протоков;
- длительный период приема определенных лекарственных средств;
- нарушение обмена веществ, выраженное патологическими изменениями в желудке, сахарным диабетом, ожирением, атеросклерозом.
Кожный зуд – повод насторожиться и проверить печень