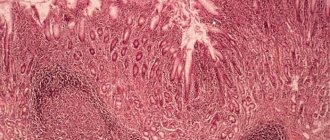
Лейомиома желудка относится к доброкачественным новообразованиям. Возникает болезнь в результате разрастания гладких мышц. Это вид опухоли располагается не только в желудке, но и в матке или кишечнике. Чаще всего она небольших размеров и по этой причине может долгое время никак себя не проявлять. Первые серьезные симптомы начинают беспокоить при больших размерах опухоли. Отсутствие правильного лечения приводит к преобразованию лейомиомы в злокачественное состояние.
Причины
Найти точную причину, почему возникает лейомиосаркома, врачам до сих пор не удалось. Большое количество негативных факторов приводят к развитию данного заболевания:
- неправильное или неполноценное питание, злоупотребление жирной и острой пищей приводит к разрушению стенок желудка, что провоцирует активное разрастание гладких мышц ;
- отсутствие в рационе витаминов и минералов;
- воздействие на организм радиации и ульрафиолета, например, любым видам опухолей больше подвержены люди, которые часто летают на самолетах и проходят пропускной контроль через рентгеновские арки;
- районы с плохой экологией провоцируют не только загрязнение легких, но и всего организма;
- слабая иммунная система;
- нарушение гормонального фона вызывает рост опухолей из-за значительного разрастания клеток;
- влияние определенных бактерий и вирусных заболеваний, например, бактерия Helicobacter pylori может стать причиной не только лейомиомы, но и антрального гастрита;
- воспаление слизистой оболочки желудка;
- нервное напряжение и стресс;
- наследственная предрасположенность к заболеваниям желудка.
Причины рака желудка
Точные причины рака желудка неизвестны. В слизистой оболочке органа возникают мутации ДНК, и получаются «неправильные» клетки, которые могут приобрести способность к неконтролируемому росту. Почему это происходит — не совсем понятно. Зато хорошо изучены факторы риска — условия, которые повышают риск рака желудка.
Наследственность и рак желудка
Некоторые люди носят в себе «бомбу замедленного действия», спрятанную в генах. Иногда даже не одну. Это подтверждается некоторыми фактами:
- Если у близкого родственника (родители, братья, сестры, дети) человека диагностирован рак желудка, его риски повышены примерно на 20%.
- Мужчины болеют чаще, чем женщины. Сложно сказать, с чем конкретно это связано, но можно предположить, что замешана разница между мужскими и женскими генами.
- Японцы, которые мигрировали в США, болеют раком желудка реже соотечественников, но чаще, чем «коренные» американцы. Это говорит о том, что дело не только в характере питания, но и в наследственности. Главный подозреваемый — ген под названием RNF43.
- Карцинома — самый распространенный тип рака желудка — чаще встречается у людей с группой крови A (II), которую они, конечно же, получили вместе с генами.
- Риски повышены при некоторых наследственных заболеваниях: злокачественной анемии (в 3-6 раз), гипогаммаглобулинемии, неполипозном раке толстой кишки.
- Заболеваемость раком желудка повышается после 70 лет: считается, что это происходит из-за того, что с возрастом в клетках тела накапливаются нежелательные мутации.
Симптоматика
Диагностировать начальную стадию лейомиомы желудка сложно, так как при небольших размерах она не беспокоит. Основные симптомы проявляются, когда опухоль начинает увеличиваться в размерах и кровоточить. Чаще лейомиосаркома диагностируется при таких симптомах:
- головокружение и слабость, которые характеры для внутреннего кровотечения;
- резкое снижение массы тела, что связано с разрушением слизистой желудка и ее неспособностью впитывать питательные вещества;
- снижение уровня гемоглобина в крови и, наоборот, повышение количества лейкоцитов может свидетельствовать о кровотечении внутренних органов;
- сильная боль в области желудка после приема пищи;
- темный цвет кала — признак кишечного или желудочного кровотечения;
- постоянная усталость;
- бледность кожных покровов из-за кровопотери и анемии;
- возникает частая изжога по причине выбрасывания желудочного сока в пищевод, так как желудок уменьшается в размерах из-за опухоли.
Доброкачественные опухоли желудка
Доброкачественная опухоль желудка – это новообразование, которое отличается медленным развитием и не имеет проявлений, характерных для злокачественных опухолей. Основой для доброкачественной опухоли могут стать эпителиальные клетки, нервная ткань, жировые и сосудистые структуры. Места локализации в слоях желудка: подслизистый, подсерозный, мышечный. Иногда происходит перерождение доброкачественной опухоли в злокачественную.
ВИДЫ ДОБРОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ
С учетом того, какие клетки послужили основой опухоли, выделяют эпителиальные и неэпителиальные опухоли.
Эпителиальные:
- полипы — образования округлой формы с широким основанием, похожим на ножку. Могут располагаться одиночно, либо групповыми скоплениями. Разрастаются из железистых и эпителиальных клеток, имеют сосудистую сеть. Риск перехода в злокачественное течение очень низкий;
- аденомы – образования, которые выглядят как наросты из железистой ткани. Обнаруживаются реже, по сравнению с полипами. Могут переродиться и привести к раку желудка.
Опухоли, которые вырастают из других, неэпителиальных клеток, встречаются редко:
- миома — из мышечной ткани;
- невринома — из клеток миелиновой оболочки нервного ствола;
- фиброма — из волокон соединительной ткани;
- липома — из жировой ткани;
- лимфангиома — из лимфатической системы сосудов;
- гемангиома — из клеток, которые выстилают стенки кровеносных, лимфатических сосудов;
- опухоли из смешанных тканей.
Чаще диагностируются у женщин. Отличительные характеристики неэпителиальных опухолей: четко очерченный контур, плоская поверхность, округлая форма. Могут вырасти до крупных размеров. Вероятность перерождения в злокачественную опухоль очень большая.
ПРИЧИНЫ ДОБРОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ
Точные причины, которые могут спровоцировать возникновение доброкачественных новообразований желудка, не определены.
Есть перечень факторов риска:
- гастрит в хронической форме;
- заражение бактериями Helicobacter pylori , из-за которых снижаются защитные механизмы слизистой желудка;
- наследственная предрасположенность;
- бесконтрольное употребление алкоголя, курение;
- нарушения питания: преобладание в рационе соленых, копченых, жирных блюд;
- экологические предпосылки;
- сбой в иммунном ответе организма.
СИМПТОМАТИКА
Клиническая картина не имеет ярких проявлений, а при отсутствии роста новообразования симптомов вообще нет. Доброкачественные опухоли можно заподозрить по слабо выраженным признакам или случайно обнаружить во время эндоскопического обследования.
Признаки:
- сбои в работе ЖКТ, похожие на гастрит: ноющие боли в области желудка, тошнота, метеоризм, нарушение стула;
- желудочные кровотечения, которые могут вызвать анемию;
- плохой аппетит, усталость.
Увеличение опухоли в размере проявляется выраженными симптомами:
- рвота с кровяными прожилками;
- стул с примесью крови;
- устойчивое снижение гемоглобина;
- частые головокружения;
- стремительная потеря массы тела;
- общее снижение работоспособности.
Клинические проявления могут варьироваться в зависимости от вида, месторасположения, размера и роста опухоли.
ДИАГНОСТИКА ДОБРОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ
Диагностирование включает:
- Сбор полного анамнеза, выяснение наследственных факторов, образа жизни;
- Осмотр пациента;
- Общий анализ крови, чтобы определить степень анемии;
- Анализ кала для выявления в нем следов крови;
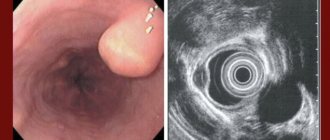
- Эндоскопия – метод, при котором доктор выполняет осмотр и оценку внешнего вида внутренней поверхности желудка с помощью специального зрительного приспособления (эндоскопа). Также во время процедуры есть возможность сразу удалить наросты в случае их обнаружения. Далее биоматериал отправляют на исследование, которое позволит определить, из каких клеток состоит опухоль;
- Анализы для выявления Helicobacter pylori. Есть несколько методов: анализ кала, крови и дыхательный уреазный тест;
- Рентген органов брюшной полости помогает определить, есть ли в желудке неровности, которые могут быть косвенными признаками новообразований;
- Ультразвуковое исследование органов брюшной полости;
- Компьютерная и магнитно-резонансная томография.
ЛЕЧЕНИЕ
Вылечить патологию можно исключительно хирургическим путем — удалить опухоль.
Полип могут удалить во время гастроскопии или эзофагогастродуоденоскопии (ЭГДС). Специальный гибкий шланг вводят в желудок, находят полип, накидывают на него металлическую петлю, подают диатермический ток, благодаря чему после иссечения нет кровотечения. Затем проверяют, насколько эффективно проведена процедура и, при необходимости, ее повторяют, иногда приходится отсекать вместе с ножкой часть стенки желудка. Удаленное новообразование отправляют на гистологическое исследование, чтобы подтвердить его доброкачественность.
Неэпителиальные опухоли также подлежат оперативному удалению. Для этого применяют процедуры:
- клиновидная или парциальная резекция (частичное удаление) желудка;
- энуклеация: опухоль достают специальным методом, без повреждения близлежащих тканей.
При большой численности полипов, образованных из смешанных клеток, выполняют операцию по удалению желудка — гастрэктомию.
После операции по иссечению полипа или любого другого новообразования, необходим курс лекарственной и восстановительной терапии, назначаются:
- гастропротекторы на основе ребамипида для восстановления слизистой оболочки желудочно-кишечного тракта;
- препараты, снижающие секрецию соляной кислоты в желудке;
- антибиотики, если анализ подтвердил наличие Helicobacter pylori;
- лечебная диета с преобладанием белковых продуктов. Пищу необходимо тщательно пережевывать, перед каждым глотком делать перерыв, растягивая время еды минимум на полчаса.
ОСЛОЖНЕНИЯ ДОБРОКАЧЕСТВЕННОЙ ОПУХОЛИ
- Перерождение опухоли из доброкачественной в злокачественную: происходят изменения в клетках, из которых состоит новообразование, они становятся отличными от клеток органа, из которых они произошли.
- Возникновение сквозного дефекта в стенке желудка на месте опухоли, который сопровождается развитием угрожающего жизни воспалительного процесса в органах брюшной полости.
- Устойчивое уменьшение просвета желудка, которое возникает из-за того, что опухоль разрастается до очень больших размеров и перекрывает собой полость.
- Участки некроза, язвы на поверхности новообразования, которые долго не проходят, так как процесс регенерации нарушается.
- Ущемление полипа. В связи с тем, что ножка полипа может расти в длину, есть риск, что опухоль выпадет в двенадцатиперстную кишку и ущемится мышечным кольцом, которое располагается между желудком и двенадцатиперстной кишкой. При этом возникают сильные приступообразные боли.
ПРОФИЛАКТИКА И ПРОГНОЗ ДОБРОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ
Специальных профилактических мер для предотвращения доброкачественных новообразований желудка не существует. Общие рекомендации:
- отказ от алкоголя или его умеренное употребление;
- организация правильного и сбалансированного питания (исключение соленых, жареных, жирных, копченых блюд, добавление фруктов и овощей);
- своевременное лечение гастрита и других заболеваний ЖКТ;
- при первых жалобах нужно сразу обращаться к терапевту или гастроэнтерологу, проходить все необходимые обследования. Если было проведено удаление новообразований, в первые полгода после операции нужно обязательно выполнять контрольную гастроскопию каждые 3 месяца, далее — не реже 1-2 раза в год.
Прогноз можно назвать благоприятным. Чтобы предупредить нежелательные осложнения, нужно на протяжении всей жизни проходить плановые обследования.
Диагностика
Для постановки точного диагноза и обнаружения лейомиомы используется комплексная диагностика, которая включает в себя такие методы:
- сбор анамнеза о пациенте, то есть условия проживания, место работы, состояние здоровья в последнее время;
- при физическом осмотре проводится пальпация в области желудка и выявление болезненных ощущений;
- необходимо сдать анализ крови, мочи, и кала на обнаружение в нем крови;
- фиброгастроэндоскопия позволит оценить состояние пищеварительного тракта;
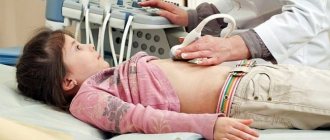
- ультразвуковая диагностика (УЗИ) дает возможность определить размеры опухоли и ее локализацию;
- дополнительно назначается бактериальный анализ на наличие бактерий, вызывающих язвенные состояния;
- с помощью компьютерной томографии можно узнать о происхождении этого вида саркомы, так как проводится полное сканирование органа.
Классификация рака желудка: каким он бывает?
Злокачественные опухоли желудка, согласно Международной гистологической классификации ВОЗ, делят на 11 типов, в зависимости от того, из каких клеток они происходят. Преобладает рак из железистых клеток, которые выстилают слизистую оболочку и вырабатывают слизь — аденокарцинома. Он составляет 90-95% всех случаев. Также встречаются опухоли из иммунных (лимфома), гормонпродуцирующих (карциноид) клеток, из нервной ткани.
Одна из старейших классификаций делит злокачественные опухоли желудка на 3 типа:
- Кишечный. Как следует из названия, в окружении опухоли имеется кишечная метаплазия, то есть слизистая оболочка желудка становится похожа на слизистую кишечника. Этот тип рака чаще встречается у пожилых людей, отличается более благоприятным прогнозом. Это типично «японский» тип рака.
- Диффузный. Опухолевые клетки расползаются по стенке желудка, они окружены нормальной слизистой оболочкой.
- Смешанный.
Аденокарцинома желудка
Стадии рака желудка
Рак желудка делят на ранний (начальный) и распространенный. При раннем опухоль не прорастает глубже слизистой оболочки и подслизистой основы. Такие опухоли проще удалить (в том числе эндоскопическим путем), при них лучше прогноз. Также используют классификацию TNM, которая учитывает размеры и прорастание в разные ткани первичной опухоли (T), метастазы в регионарных (близлежащих) лимфатических узлах (N), отдаленные метастазы (M).
Классификация в зависимости от состояния первичной опухоли (T):
- Tx – первичную опухоль невозможно оценить;
- T0 – первичная опухоль не обнаруживается;
- T1 – тяжелая дисплазия клеток слизистой оболочки, опухоль находится в поверхностном слое слизистой оболочки (“рак на месте”);
- T2 – опухоль проросла в мышечный слой стенки органа;
- T3 – рак достиг серозной (наружной) оболочки желудка, но не пророс в нее;
- T4 – опухоль проросла в серозную оболочку (T4a), в соседние структуры (T4b).
Методы лечения лейомиомы желудка
При назначении метода лечения важную роль играют размеры опухоли и общее состояние пациента. Если подслизистое образование до 3 см, в этом случае проводится гастроэндоскопия. Локальное удаление опухоли позволит сохранить здоровые желудочные ткани. Хирургическая полостная операция применяется только при больших размерах образования. В послеоперационный период назначаются противовоспалительные медикаменты и антибиотики. Также назначаются лекарства, которые снижают уровень соляной кислоты. Подслизистая в этом случает восстанавливается намного быстрее.
Классификация
Злокачественные опухоли антрального отдела желудка классифицируют по:
- Гистологическому строению — муцинозная аденокарцинома, медуллярный рак с лимфоидной стромой, недифференцированная форма и т. д.
- По Лаурену — кишечный, диффузный, смешанный, неклассифицируемый типы.
- Макроскопическому критерию — ранний и распространённый рак.
- Японской классификации, основанной на путях лимфооттока и поражении регионарных лимфатических узлов.
- Международной системе TNM с определением стадии процесса.
Реже используются прочие классификации.
Нетрадиционное лечение
Обязательно необходимо отказаться от острого, жирного, копченого.
В послеоперационный период пациент должен соблюдать строгую диету и соблюдать рекомендации лечащего врача. Обязательный отказ от острого, жирного, копченого, тяжелых для желудка продуктов; кофе и алкогольных напитков. В рацион должны входить различные виды каш, нежирное мясо, овощные пюре, молочные продукты и рыба.
Эффективно восстановить организм после операции помогут народные средства. Прием противоопухолевых сборов позволит существенно улучшить общее состояние и благоприятно влияет на подслизистые: сбор травы подорожника, чистотела, ромашки, зверобоя, калгана, календулы, татарника, корня аира. Кроме названных трав, могут использоваться настойки барвинка, аира, омелы, татарника.
Лечение полипов желудка
Как говорилось ранее, все аденоматозные и крупные полипы более 10 мм должны быть подвергнуты удалению. Каким же образом выполняется эндоскопическая полипэктомия или резекция слизистой?
После четкого определения границ образования, под его основание в подслизистый слой выполняется инъекция физиологического раствора, окрашенного красителем «индигокарминовый синий» с целью предотвращения перфорации и четкой визуализации сосудистых структур. Затем эндоскопическая петля позиционируется на неизмененной слизистой вокруг образования и постепенно затягивается. Далее выполняется электрокоагуляция с использованием электрохирургического ножа/блока. Пострезекционный дефект с белым струпом без «плюс ткани» говорит о радикальности и надежности оперативного вмешательства, тем самым исключая возможные осложнения. Этапы операции представлены на рисунках (в нашей Клинике используется нож — ERBE VIO 300D).
Крупные экзофитные (выступающие) полипы на широком основании или плоские образования, которые невозможно удалить эндопетлей, подвергаются технически более сложному варианту эндоскопического удаления – диссекции в подслизистом слое. Данный вид операции направлен на радикальное удаление образования единым блоком: после создания «гидростатической подушки» выполняется циркулярный разрез вокруг образования специальными инструментами, после чего рассекаются соединительнотканные сплетения подслизистого слоя с полной ликвидацией патологического очага.
Послеоперационное наблюдение
Первые сутки после полипэктомии рекомендуется щадящий режим активности и питания. Как упоминалось ранее, на месте полипа остается пострезекционный дефект слизистой оболочки, в связи с чем назначается противоязвенная диета — стол №1 по Певзнеру. Суть его заключается в ограничении продуктов, стимулирующих секрецию в желудке, длительно задерживающихся и трудно перевариваемых блюд (острая, жирная, жареная пища). Такая диета и ограничение физических нагрузок соблюдаются в течение месяца. Также необходимо помнить об отказе от приема антикоагулянтов в течение 3 дней как перед, так и после операции, в целях предотвращения ранних и отсроченных кровотечений.
По современным представлениям, наиболее рациональным является наблюдение за пациентами после проведенной полипэктомии через 1 год. При этом оценивается состояние слизистой оболочки на предмет появления новых образований или рецидива на месте ранее выполненной операции. Если же после резекции образований гистологический ответ подтверждает наличие дисплазии высокой степени или же раннего рака, то контрольная гастроскопия должна проводиться в интервале: 1,5 мес.- 3 мес.- 6 мес. – 1 год и в последующем каждый год.
Прогноз и профилактика
После операции необходимо избавиться от вредных привычек.
После выполнения назначений врача или после хирургического вмешательства, лейомиома желудка обычно имеет благоприятный прогноз на выздоровление. Это зависит и от ранней диагностики и правильного метода удаления опухоли.
Определенных методов профилактики данного вида заболевания нет. Так как часто лейомиома развивается бессимптомно, оптимальным вариантом профилактики будет регулярное посещение специалистов. К методам профилактики желудочной онкологии относятся здоровый образ жизни, правильное питание и отказ от вредных привычек.
Причины развития
К раку антрального отдела желудка приводят следующие факторы:
- Образ жизни — стрессы, адинамия, вредные привычки, отсутствие режима и т. д.
- Характер питания — избыток поваренной соли и углеводов, недостаток витаминов и микроэлементов, грубая пища, травмирующая поверхность эпителия и способствующая заселению бактерией Хеликобактер пилори на слизистых оболочках 12-перстной кишки и желудка.
- Инфицирование бактерией Хеликобактер пилори.
- Состав потребляемой воды. Если она содержит нитраты и нитриты, они под воздействием микроорганизмов превращаются в желудке в нитрозамины, являющиеся мощными канцерогенами.
- Эндогенные причины — дуоденогастральный рефлюкс, наследственность, снижение местного и гуморального иммунного ответа и т. д.
Запускают процесс канцерогенеза в желудке, как правило, свободные радикалы, образующиеся при воспалении. Поэтому рак практически всегда возникает на фоне хронической патологии. К предраковым болезням относят:
- аденоматозные полипообразные разрастания (аденомы желудка);
- хроническую язву;
- оперированный по поводу доброкачественных патологий желудок;
- хроническое воспаление различной природы, в том числе болезнь Менетрие и аутоиммунный гастрит типа А.
Большую роль в развитии злокачественных новообразований играет дисплазия слизистой оболочки.
Локализация и метастазирование
Злокачественные новообразования способны располагаться в любом отделе желудка. При поражении его антральной области опухоль может локализоваться ближе или дальше от привратника, что будет определять клиническое течение и хирургическую тактику.
При раке антрального отдела метастазирование происходит несколькими путями:
- По стенке желудка с инвазией в окружающую здоровую слизистую оболочку.
- С током крови в отдалённые органы — печень, лёгкие, кости, поджелудочная железа и т.д.
- Лимфогенным путём в регионарные лимфоузлы.
- С помощью имплантации клеток рака по брюшине — канцероматоз.
Чаще встречается лимфогенное метастазирование. При раке антрального участка опухолевые «отсевы» в лимфатических узлах обнаруживаются у половины пациентов.
Осложнения и рецидивы
После удаления опухоли из желудка, особенно при объёмных операциях, высок риск развития последующих осложнений. К ним относятся:
- рецидив рака;
- кровотечение и анемия;
- гнойно-септические осложнения, вплоть до перитонита;
- несостоятельность культи желудка или созданных анастомозов;
- гипоксия;
- панкреонекроз;
- кишечная непроходимость;
- тромбоэмболия;
- инфаркт миокарда, пневмония и прочие осложнения от перенесённого вмешательства и наркоза.
После операций при раке желудочно-кишечного тракта остаётся высоким риск летального исхода, особенно при объёмных, технически сложных вмешательствах, например, после полного удаления желудка — от 11 до 25%. Большое влияние на частоту осложнений и смертность оказывает уровень подготовки хирурга и анестезиолога.