Операционное вмешательство при остром панкреатите бывает экстренным либо срочным, процедура выполняется в первые часы приступа, а также в первые дни проявления болезни у пациента. Показанием в данном случае служит перитонит ферментативного либо острого типа, который вызван закупоркой сосочка двенадцатиперстной кишки. Отсроченный вид оперативного вмешательства осуществляется при фазе отторжения и расплавления некрозных районов и забрюшинной клетчатки. Как правило, это происходит на десятые сутки после возникновения острого приступа у пациента.
Плановые операции при панкреатите проводятся во время полного устранения воспалительных процессов в больном органе. Целью в этом случае является предупреждение рецидивирующего течения заболевания. Любые меры предпринимаются только после глубокой диагностики, а кроме того, всестороннего обследования больного. Выясним, в каких ситуациях требуется хирургическое вмешательство, а также узнаем, какие осложнения и последствия могут возникнуть во время восстановительного периода.
Когда проводят операцию при панкреатите?
Необходимость в хирургическом лечении обуславливается недугами поджелудочной железы при наблюдении тяжелых поражений тканей органа. Как правило, операцию проводят в тех случаях, когда альтернативные варианты приводят лишь к неудаче, либо тогда, когда больной находится в крайне тяжелом и опасном состоянии.
При этом необходимо учитывать, что любое вмешательство в орган человеческого организма чревато всевозможными негативными последствиями. Механический путь никогда не дает гарантий восстановления больного, а, наоборот, всегда существует риск обширного усугубления общей картины здоровья. Симптомы и лечение панкреатита у взрослых часто взаимосвязаны.
Помимо этого, проводить операцию может лишь высококвалифицированный врач узкой специализации, а подобными специалистами могут похвастаться далеко не все медицинские учреждения. Итак, операционное вмешательство на поджелудочной железе при наличии панкреатита проводят в следующих ситуациях:
- Состояние пациента, отмеченное острой фазой деструктивного заболевания. При подобной картине наблюдают разложение тканей больного органа некротического типа, при этом не исключено присоединение гнойных процессов, что служит прямой угрозой жизни больного.
- Наличие панкреатита в острой или хронической форме, которая перешла на стадию панкреонекроза, то есть некротического расслоения живых тканей.
- Хронический характер панкреатита, который отмечается частыми и острыми приступами с непродолжительным временем ремиссии.
Все перечисленные патологии при отсутствии оперативного лечения могут привести к фатальным последствиям. При этом любые способы консервативного лечения не дадут необходимого результата, что является прямым показанием к выполнению операции.
Когда проводится оперативное вмешательство при хроническом панкреатите?
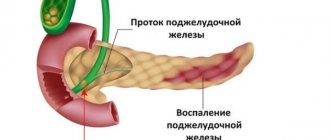
Развитие панкреатита и переход болезни в хроническое течение сопровождается нарушением морфологического строения тканей железы. Чаще всего образуются кисты, камни, стеноз основного протока ПЖ или желчевыводящих путей, значительное увеличение в размерах головки органа за счет воспаления (индуративный, или «головчатый», панкреатит), когда происходит сдавливание прилежащих соседних органов:
- двенадцатиперстной кишки,
- антрального отдела желудка,
- желчевыводящих путей,
- портальной вены и ее притоков.
В таких случаях больного госпитализируют в хирургическое отделение, если медикаментозное лечение было неэффективным на предыдущих этапах, и состояние пациента значительно утяжелилось, или возникли жизнеопасные осложнения. Ухудшение состояния проявляется:
- усилением болей,
- появлением признаков раздражения брюшины,
- нарастанием интоксикации,
- увеличением амилазы крови и мочи.
Оперативное лечение проводится по строгим показаниям, поскольку любое воздействие на ПЖ может привести к усугублению ситуации.
Хроническое течение панкреатита проявляется практически постоянно присутствующей симптоматикой болезни из-за воспаления и фиброза тканей органа.
Хирургическое вмешательство применяется нередко на ранних этапах болезни (1−5 сутки) в следующих ситуациях:
- если имеются признаки перитонита,
- при выраженном болевом синдроме,
- при механической желтухе,
- при наличии конкрементов в желчном пузыре и протоках.
В редких случаях проводятся неотложные операции, когда при ХП происходит:
- острое кровотечение в полость псевдокисты или просвет ЖКТ,
- разрыв кисты.
В большинстве случаев хирургическое лечение при ХП проводится в плановом порядке после тщательной диагностики.
Существуют некоторые противопоказания к проведению радикальных методов лечения на поджелудочной железе:
- прогрессирующее падение артериального давления,
- анурия (полное отсутствие выделения мочи),
- высокая гипергликемия,
- невозможность восстановления объема циркулирующей крови.
Показания к оперативному вмешательству
Проведение операции при хроническом панкреатите показано в следующих случаях:
- рефрактерность (устойчивость) болевого симптома в животе к воздействию медикаментов,
- индуративный панкреатит (когда вследствие длительного воспалительного процесса происходит разрастание соединительной ткани и появление рубцов, значительно увеличивается масса и размеры ПЖ, но функции ее резко снижаются),
- множественные сужения (стриктуры) основного панкреатического протока,
- стеноз внутрипанкреатических желчевыводящих путей,
- сдавление основных сосудов (портальной или верхней мезентериальной вены),
- длительно существующие псевдокисты,
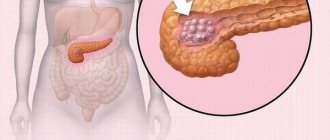
- индуративные изменения в тканях ПЖ, вызывающие подозрение на злокачественное новообразование (риск раковых заболеваний при наличии ХП вырастает в 5 раз),
- выраженный стеноз ДПК.
Эффективность операционных методов лечения
Результатом оперативного вмешательства является устранение боли, освобождение организма от интоксикации продуктами воспаления и распада, восстановление нормальной работы ПЖ. Хирургическое лечение является эффективной профилактикой осложнений панкреатита: свищей, кист, асцита, плеврита, различных гнойных поражений.
Эффективность хирургического лечения ХП связана с особенностью патологии ПЖ и двумя основными трудностями, находится в прямой зависимости от того, насколько удается их преодолеть:
- Патологические изменения в ткани ПЖ являются тяжелыми, распространенными и необратимыми. Успешно проведенная операция должна в дальнейшем сопровождаться длительной, иногда пожизненной заместительной терапией и соблюдением предписанной строгой диеты. Эта рекомендация — важное условие успешного лечения, без соблюдения которой эффективность оперативного лечения сведется к нулю.
- В большинстве случаев ХП имеет алкогольную этиологию. Если после ряда дорогостоящих сложных оперативных вмешательств прием алкоголя не прекращается, эффективность хирургического лечения будет кратковременной.
Основные трудности в выполнении оперативного лечения
Операция на фоне панкреатита всегда является сложной, а также тяжело прогнозируемой процедурой, что основывается на ряде аспектов, которые связаны с анатомией внутренних органов смешанной секреции.
Ткани внутренних органов отличаются высокой степенью хрупкости, поэтому при малейшей манипуляции может быть вызвано сильное кровотечение. Не исключено подобное осложнение и во время восстановления пациента.
Кроме того, в непосредственной близости с железой находятся жизненно важные органы, и их незначительное повреждение способно привести к серьезным сбоям в человеческом организме, а также к необратимым последствиям. Секрет наряду с ферментами, продуцируемыми непосредственно в органе, поражает его изнутри, что ведет к тканевому расслоению, значительно затрудняя ход операции.
Что это такое
Операция на поджелудочной железе при панкреатите в зависимости от особенностей конкретного случая может носить разный характер, быть довольно сложной.
Операция проводится после уточнения определенных факторов, конкретнее наличия отграничения поврежденных тканей от здоровых, масштаба распространенности гнойно – некротического процесса в поджелудочной железе, степени воспаления и наличия сопутствующих заболеваний ЖКТ. Оперативный способ осуществляется с помощью лапороскопии, транслапаротомным методом обследования поджелудочной и брюшной полости.
В процессе лапароскопии панкреатитного ферментативного перитонита назначается лапороскопическое дренирование брюшной полости, а после — перитональный диализ и инфузия препаратов. Операция проводится под контролем лапароскопа. К сальниковому отверстию и левому поддиафрагмальному пространству подводятся микроирригаторы, а сквозь небольшой прокол брюшной стенки в левой подвздошной зоне в малый таз вводится крупный по диаметру дренаж.
Диализирующие растворы содержат антибиотики, антипротеазы, цитостатики, антисептики, растворы глюкозы. Способ эффективен только на первые трое суток после фиксирования начала острого перитонита. Метод не проводят при жировом панкреонекрозе, а также при билиарном панкреатите. Декомпрессия желчных путей при панкреатогенном перитоните производится путем лапароскопического дренирования брюшной полости, дополненного наложением холецистомы.
В случае, когда при проведении лапаротомии фиксируется отечная форма панкреатита, ткань, окружающая поджелудочную железу, инфильтруется составом из новокаина и антибиотика, цитостатиками, ингибиторами протеазы. Для дальнейших инфузий препаратов в корень брыжейки поперечной ободочной кишки вводится микроирригатор. После делают дренирование сальникового отверстия и наложение холецистомы. Чтобы предупредить попадание ферментов и распространение токсических продуктов распада на забрюшинную ткань, производится выделение тела и хвоста поджелудочной железы из парапанкреатической клетчатки. Если после хирургии некроз прогрессирует, проводят релапаратомию, нецелесообразность которой связана с большой нагрузкой на ослабленный организм.
Одним из видов заболевания, требующих оперативного лечения, является калькулезный панкреатит, характерный признак которого — наличие конкрементов в поджелудочной железе. Когда камень локализован в протоках, то рассекается только стенка протока. Если камней несколько, то рассечение проводится вдоль всей железы. В отдельных случаях показана полная резекция поврежденного от конкрементов органа.
Когда в поджелудочной железе обнаруживается киста, ее удаляют вместе с частью железы. Иногда требуется удаление органа полностью. При диагностировании раковых образований применяют радикальные способы лечения.
Самым серьезным вмешательством, проводимым при остром панкреатите, является панкреатэктомия. Операция проводится при полном некрозе поджелудочной железы, в период хирургии оставляют часть железы и 12 – перстней кишки.
Данная операция не гарантирует выздоровление и повышение качества жизни, является травматичной, имеет большой процент летального исхода. Заменить данный способ можно киродиструкцией, которая проводится при геморрогическом панкрионекрозе. В процессе операции на ткани воздействуют сверхнизкими температурами. На месте воздействия формируется здоровая соединительная ткань. В случае обнаружения сопутствующих патологий, связанных с желчевыводящими путями, применение такого способа не допускается, поскольку имеется риск повреждения желчного пузыря, 12 – перстней кишки и желудка.
Эндоскопический метод применяется при локальных осложнениях хронического панкреатита, когда имеют место псевдокиста, сужение основного протока железы, наличие камней в протоках поджелудочной железы или желчного пузыря. Они могут привести к возникновению панкреатической гипертензии и требуют эндоскопических интервенционных способов.
Наиболее востребованной процедурой является сфинктеротомия, которая сопровождается эндопротезированием магистрального протока поджелудочной железы, при наличии камня – его извлечением или литотрипсией, дренированием кисты. Эндопротез необходимо заменять каждые 3 месяца, в таких случаях рекомендуется проведение противовоспалительной терапии в течение года.
Прогноз на лечение деструктивных видов панкреатита неблагополучный, так как имеется большой процент летальных исходов.
Симптомы и лечение панкреатита у взрослых
Острый панкреатит характеризуется следующими симптомами:
- Сильной болью в животе с локализацией как в правом, так и в левом подреберье.
- Общим недомоганием.
- Повышенной температурой тела.
- Тошнотой и рвотой, но после опорожнения желудка облегчения не наступает.
- Запором или поносом.
- Умеренной одышкой.
- Икотой.
- Вздутием и другими неприятными ощущениями в животе.
- Изменением цвета кожи – появлением синюшных пятен, пожелтением или покраснением лица.
Больной помещается в палату, где ведется интенсивная терапия. В тяжелых случаях требуется операция.
Назначают лекарственную терапию:
- антибиотиками;
- противовоспалительными препаратами;
- ферментами;
- гормонами;
- кальцием;
- желчегонными препаратами;
- обволакивающими препаратами на основе трав.
Операция на поджелудочной: отзывы пациентов
Изучив случаи хирургического лечения, можно сказать, что отклики вполне положительные. В основном речь идёт о злокачественных новообразованиях в поджелудочной железе. Родственники и сами больные говорят о том, что им удалось победить болезнь, несмотря на опасения.
Таким образом, хирургическое вмешательство благодаря помощи квалифицированных специалистов является своеобразным спасательным кругом для пациентов.
Также есть отзывы людей о панкреонекрозе. Как известно, это заболевание является запущенным случаем острого панкреатита. Большое количество благодарностей хирургам от людей, которые помогли им выжить, можно увидеть в сети Интернет.
Из этого следует, что, несмотря на то что операция на поджелудочной железе считается одним из сложных оперативных видов лечения, она помогает выкарабкаться больным и продолжать работать в том же духе. Только не стоит забывать ряд рекомендаций и советов, которые даны врачом. И тогда вы будете чувствовать себя здоровым и полноценным человеком.
Осложнения после операционного вмешательства
После проведенных операций при панкреатите вероятно возникновение следующих осложнений:
- В районе брюшной полости может начать скапливаться некротическое либо гнойное содержимое, выражаясь научным языком, у больного диагностируется перитонит.
- Бывает, что возникает обострение сопутствующих заболеваний, связанных с деятельностью поджелудочной железы и выработкой ферментов.
- Происходит процесс закупоривания основных каналов, что может приводить к обострению панкреатита.
- Мягкие ткани больного органа могут не заживать, а положительная динамика восстановления поджелудочной железы не наблюдаться.
- К самым опасным осложнениям относится полиорганная недостаточность наряду с панкреатическим и септическим шоком.
- К более поздним отрицательным последствиям операции при панкреатите относится появление псевдокисты наряду с панкреатическими свищами, развитием сахарного диабета и экзокринной недостаточностью.
Как происходит хирургическое вмешательство?
При раке поджелудочной железы операция также требуется. Остальные случаи, при которых необходимо оперативное лечение, были перечислены выше. Также при кисте поджелудочной операция является обязательной процедурой. Хирургическое лечение производится под воздействием общей анестезии и мышечных релаксантов.
Если есть симптомы внутреннего кровотечения, то требуется экстренная операция на данном органе. В остальных случаях проводится плановое хирургическое вмешательство.
Итак, операция на поджелудочной железе проводится следующим образом:
- вначале производится раскрытие органа;
- сальниковую сумку освобождают от крови;
- поверхностные разрывы поджелудочной железы ушивают;
- вскрываются и перевязываются гематомы;
- в случае если произошел разрыв органа, на него накладываются швы, а также в это время сшивается панкреатический проток;
- в случае если главные нарушения находятся в хвосте поджелудочной железы, то удаляется эта часть совместно с селезёнкой;
- в случае если повреждена головка органа, то она также удаляется, но с частью двенадцатиперстной кишки;
- хирургическое вмешательство завершается дренированием сальниковой сумки.
Подготовка к оперированию
Независимо от вида панкреатита, будь он паренхиматозным, билиарным, алкогольным, калькулезным и так далее, главным мероприятием в рамках подготовки является абсолютное голодание, что, к сожалению, служит помощью для обострения недуга. Какие операции делают при панкреатите, рассмотрим далее.
Отсутствие продуктов питания в органах пищеварительной системы значительно уменьшает вероятность наступления послеоперационных осложнений. Непосредственно в день проведения операции больному нельзя есть, ему делают очистительную клизму, после чего выполняют премедикацию. Последняя процедура подразумевает ввод лекарственных препаратов, помогающих больному облегчить вхождение в состояние наркоза. Такие препараты полностью подавляют страх перед осуществлением медицинских манипуляций, способствуя уменьшению секреции железы и предупреждая развитие аллергических реакций. В этих целях используются различные медикаментозные средства, начиная от транквилизаторов и антигистаминных инъекций, заканчивая холинолитиками и нейролептиками.
Ниже представлены техники операции при остром панкреатите.
Виды оперативного вмешательства на поджелудочной железе
Патология ПЖ изучается в Санкт-Петербургской государственной медицинской академии имени И.И. Мечникова, где разработаны многие инвазивные и медикаментозные методики.
Лечение имеет некоторые ограничения в связи с тем, что при любом показании к хирургическому вмешательству операция не должна быть тяжелее самого заболевания. Это значит, что необходим оптимальный объем радикального воздействия на ПЖ с учетом индивидуальных особенностей пациента в каждом конкретном случае.
Все виды вмешательств в зависимости от их объема и способа проведения классифицируются на органосохраняющие или с удалением части или полностью ПЖ:
- прямые — частичная, субтотальная или тотальная резекция ПЖ, капсулотомия,
- непрямые — дренаж желчевыводящих путей, операции на органах ЖКТ, нервных стволах.
В зависимости от истории болезни, состояния пациента, изменений в тканях ПЖ проводятся хирургические манипуляции с использованием различных методик.
Объем операции зависит от патологии ПЖ:
- При травме вскрывается сальниковая сумка, удаляется кровь, поврежденные ткани, секрет ПЖ. Затем ткань ушивается, производится ушивание сосудов и установка дренажа.
- В результате полного разрыва ПЖ основной проток сшивают или накладывают anastomosis (сообщение) между тощей кишкой и железой. После операции производят дренирование сальниковой сумки.
- Крупные камни извлекают из ткани ПЖ, проводят дренаж протока и ушивание.
- При наличии множества камней их удаляют, сужения рассекают и накладывают анастомоз — сообщение между железой и тонкой кишкой.
- Если обнаружен свищ (наружный или внутренний патологический ход), проводят его иссечение с выведением наружу дренажа либо формируют искусственное соустье между кишечником и поджелудочной железой.
- По жизненным показаниям проводится тотальное удаление ПЖ. Это связано с агрессивным воздействием панкреатического сока с содержащимися в нем ферментами, которые при попадании в кровяное русло вызывают шок, на соседние органы — их самопереваривание.
- открытым способом — с лапаротомией (большой разрез на передней брюшной стенке от симфиза до мечевидного отростка грудины),
- малоинвазивным — с использованием лапароскопического метода (несколько разрезов размером 0,5–1 см проводятся на животе, через одно из них вводится специальный зонд с окуляром — лапароскоп, через другие отверстия — манипуляторы, при помощи которых выполняется сама операция).
Все оперативные вмешательства могут проводиться:
Лапароскопия может делаться под контролем изображения, выведенного на экран. После такой процедуры резко сокращается послеоперационный период, сроки пребывания в стационаре и реабилитация, значительно снижается риск развития осложнений.
Малоинвазивные методы
К современным прогрессивным методикам удаления опухолей ПЖ относятся бескровные операции:
- радиохирургия — с использованием мощного облучения посредством кибер-ножа,
- криохирургия — замораживание опухоли,
- лазерохирургия,
- фиксированный ультразвук.
Кроме кибер-ножа, все технологии выполняются через зонд, введенный в просвет ДПК.
Новейшие технологии
В Национальном институте хирургии и трансплантологии им. А.А. Шалимова разработаны и успешно проводятся миниинвазивные вмешательства на протоках желчного пузыря и ПЖ с использованием рентгенэндоскопической хирургии. Операция длится от 15 минут до 1,5 часов, независимо от тяжести процесса, является практически бескровной, поскольку используются высокотехнологичные инструменты: дуоденфиброскоп с боковой оптикой, который вводится через рот. Толщина инструмента для манипуляций на протоках, сфинктерах и сосудах — 1,8 мм, а его входного отдела – 0,5 мм. Электронож рассекает и сразу коагулирует ткань, исключая кровотечения. В суженую часть протока вводится специальный нитеноловый стент со свойствами памяти, имеющиеся камни извлекаются. При опухолевом поражении протока стент продлевает жизнь пациента от 3 месяцев до 3 лет.
При невозможности проведения по разным причинам радикальных операций установка саморасширяющихся стентов — очень эффективный лечебный лапароскопический метод, получивший самый лучший отзыв специалистов.
Внутрипросветные (эндолюминальные − проводящиеся в просвете мелких протоков ПЖ и желчного пузыря) диагностические и оперативные вмешательства с помощью эхоэндоскопов (эндоскоп с УЗИ—сканером) позволяют выявлять и удалять злокачественные новообразования на ранних стадиях. Такие вмешательства хорошо переносит и взрослый человек, и ребенок.
Новейшая технология NOTES позволяет проводить оперативное лечение патологии желчного пузыря, удалять кисты и опухоли поджелудочной железы доступом через естественные отверстия организма. Ни единого разреза на брюшной стенке не делается. В связи с высокой ценой оборудования, не все клиники могут его иметь. Такая эндоскопическая аппаратура имеется в Новосибирске, где осуществляются подобные вмешательства при патологии органов брюшной полости.
Операции, необходимые при остром течении панкреатита
При развитии острого панкреатита больного немедленно госпитализируют в больницу, где имеется хирургическое отделение, при необходимости, проводится раннее оперативное вмешательство. Приступ не всегда является абсолютным показанием к хирургическому лечению острого панкреатита. Орган удаляют, если:
- начинается некроз тканей,
- патология не поддается консервативному лечению, и за 2 суток активной терапии состояние пациента ухудшилось,
- развился острый панкреатит с нарастающим отеком, и начинается ферментативный перитонит вследствие закупорки большого соска ДПК, в дальнейшем – гнойный — проводится экстренная (в первые часы приступа) или срочная (в первые дни обострения) операция.
Отсроченное оперативное вмешательство (на 10—14 день от начала приступа) осуществляется при расплавлении и отторжении некротических участков ПЖ.
Если при нарастающем панкреонекрозе своевременно не проведено хирургическое вмешательство, в 100% случаев наступает смерть.
Применяются следующие виды оперативного лечения:
- дистальная резекция ПЖ — на теле и хвосте органа,
- корпокаудальная резекция — удаление раковой опухоли на теле и хвосте,
- некрэктомия — удаление отмерших участков железы,
- дренирование мест с нагноениями — абсцессов, кисты, других образований,
- полная панкреатэктомия — удаление всей ПЖ,
- резекция головки железы.
Хирургия псевдокист поджелудочной железы
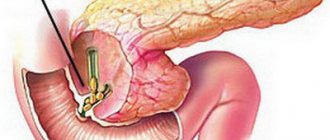
Осложнением острого панкреатита, к которому применяется операционный метод лечения, является ложная киста — полость, заполненная панкреатическим соком, некротическими массами, возможно, кровью. Стенки ее представлены плотной соединительной тканью, внутренняя поверхность не выстлана эпителием, поэтому киста названа псевдокистой.
Ложная киста максимально достигает 40 см, она может врасти в крупный сосуд и вызвать кровотечение с летальным исходом. Если размеры образования меньше 5 см, нет ни одного клинического симптома. Является случайной находкой на УЗИ, КТ, МРТ, проводимых по другому поводу.
При появлении жалоб (тупые боли, тошнота, тяжесть в желудке) псевдокиста удаляется с частью поджелудочной железы. Возможно проведение энуклеации (вылущивание) кисты, ее внутреннее или внешнее дренирование под контролем УЗИ.
Резекция части поджелудочной железы или полное удаление
Операции на паренхиме ПЖ могут проводиться 2 способами:
- резекция части органа,
- панкреатоэктомия — полное удаление железы.
При обнаружении патологии (опухоль, киста, камень, некротизированный участок) оперируют головку, тело или хвост железы – любую анатомическую пораженную часть ПЖ.
Самая тяжелая и высокотравматичная операция с высоким риском смерти и осложнений — панкреатодуоденальная резекция. Эта методика используется при раке головки, помимо которой удаляются прилежащие органы:
- двенадцатиперстная кишка,
- желчный пузырь,
- часть желудка.
Более щадящей является разновидность операции — резекция по Фрею: разработана автором для использования при выраженных изменениях в тканях головки и непроходимости общего панкреатического протока с целью ее восстановления.
Хирургическое вмешательство сводится к удалению головки и рассечению главного протока вдоль с подшиванием его к петле ДПК. Таким образом, между ними создается широкое соустье, и панкреатический сок свободно поступает в просвет тонкой кишки.
Показания к полному удалению ПЖ (панкреатоэктомии):
- тотальный панкреонекроз,
- множественные кисты на всем протяжении железы,
- обширное злокачественное поражение,
- тяжелые травмы ПЖ с ее глубоким повреждением.
Операции при хроническом панкреатите
У пациентов с имеющимся ХП проводится 4 вида хирургических вмешательств в зависимости от органов, которые вовлекаются в операцию и ее масштаба.
Непрямые методы:
- на желудке (резекция по Бильрот I 2/3 желудка при наличии пенетрирующей в головку ПЖ язвы желудка, резекция желудка по Бильрот II при пенетрации язвы ДПК в головку ПЖ в сочетании с селективной проксимальной ваготомией),
- на желчных путях (при холелитиазе или калькулезном холецистите — холецистэктомия, формирование обходных желчных путей, папиллосфинктеропластика и другие варианты),
- на нервной системе (ваготомия — рассечение n. vagus − блуждающего нерва, спланхэктомия — иссечение чревного нерва, который является ветвью симпатического ствола, образует солнечное сплетение и передает болевые импульсы от органов брюшной полости, в том числе поджелудочной железы, в ЦНС, эффективность метода в отношении болевого симптома составляет 80%), операции проводятся эндоскопическим методом.
Прямые методы — устраняют причину задержки панкреатического секрета, чтобы восстановить его поступление в просвет ДПК (сфинктеротомия, иссечение камней из ПЖ).
Методы разгрузки панкреатческих протоков (вирсунгодуоденостомия, -гастростомия, -еюностомия и другие методики создания стом с полостью собственного протока ПЖ).
Панкреатэктомия (левосторонняя, тотальная, правосторонняя дуоденопанкреатэктомия).
Виды операционных вмешательств при панкреатите
Существуют следующие типы операций при панкреатите:
- Процедура дистальной резекции органа. Во время лечебного процесса хирург выполняет удаление хвоста, а также тела поджелудочной железы. Объемы иссечения обуславливаются степенью повреждения. Подобная манипуляция считается целесообразной в тех случаях, когда поражение затрагивает не весь орган. Диета при панкреатите после операции крайне важна.
- Под субтотальной резекцией подразумевается удаление хвоста, большей части головки поджелудочной железы и ее тела. При этом сохраняются лишь некоторые сегменты, прилегающие к двенадцатиперстной кишке. Данную процедуру выполняют исключительно при тотальном типе поражения.
- Некрсеквестрэктомию проводят в рамках контроля ультразвукового исследования, а также рентгеноскопии. При этом выявляют жидкость в органе, проводя дренирование посредством специальных трубок. После этого вводят дренажи крупного калибра, для того чтобы удалось промыть полость и осуществить вакуум-экстракцию. В рамках завершающей стадии лечения большие дренажи заменяют более мелкими, что способствует постепенному заживлению послеоперационной раны при сохранении оттока жидкости. Показания к операции панкреатита должны строго соблюдаться.
Среди наиболее распространенных вариантов осложнений встречаются гнойные абсцессы. Их можно распознать по следующей симптоматике:
- Наличие лихорадочных состояний.
- Гипергликемия со сдвигом лейкоцитарной формулы влево.
- Наполненность пораженного участка гноем при проведении ультразвукового исследования.
Резекция поджелудочной железы
Частичное удаление железы (резекция) применяется при поражениях злокачественными опухолями или механических повреждениях.
Гораздо реже она нужна, если у пациента хронически проявляется панкреатит.
Учитывая анатомическое строение поджелудочной, можно удалить либо головку, либо дистальный отдел, то есть тело и хвост.
Удаление головки поджелудочной железы называют панкреатодуоденальной резекцией.
После удаления поражённого органа и окружающих тканей начинается этап восстановления оттока желчи. Врачами заново собирается удалённая часть пищеварительного тракта, где создаётся сразу несколько анастомозов.
В некоторых ситуациях панкреатический проток направляется не в кишечник, а в желудочную полость.
Дистальная резекция показана при опухолях тела и хвоста железы. Но практика показывает, что если опухоль локализовалась в подобной области, то она почти всегда неоперабельная, так как уже частично проникла в сосуды кишечника.
По этой причине операцию проводят тогда, когда опухоль имеет доброкачественный характер. В ходе дистальной резекции удалению подвергается также и селезёнка.
Предугадать ход такой операции невозможно. Хорошо известны случаи осмотра уже во время хирургического вмешательства, где устанавливали факт того, что опухоль распространилась слишком глубоко. Тогда врачи приходили к выводу, что им необходимо удалить весь орган.
Возможно
Реабилитация пациентов и уход за ними в стационаре
После операции при панкреатите больной отправляется в отделение интенсивной терапии. Первое время его держат в реанимации, где ему оказывается должный уход, а также контролируются жизненные показатели.
Тяжелое самочувствие пациента в первые двадцать четыре часа сильно затрудняет установление послеоперационных осложнений. В обязательном порядке контролируются показатели мочи, артериального давления, а также гематокрита и глюкозы в организме. К необходимым способам проведения контроля относится рентгенография грудной клетки и электрокардиограмма сердца.
На второй день при условии относительно удовлетворительного состояния пациента переводят в хирургическое отделение, в котором ему обеспечивают требуемый уход наряду с правильным питанием и комплексной терапией. Еда после операции панкреатита тщательно подбирается. Схема последующего лечения напрямую зависит от степени тяжести, а кроме того, от наличия либо отсутствия отрицательных последствий перенесенной операции.
Хирурги отмечают, что пациент должен обязательно находиться под контролем медицинского персонала в течение полутора-двух месяцев после операционного вмешательства. Этого времени обычно бывает достаточно для того, чтобы пищеварительная система смогла адаптироваться к видоизменениям, а также вернуться к своей нормальной работе.
В качестве рекомендаций по реабилитации пациентам после выписки советуют строго соблюдать полный покой, а также постельный режим, кроме того, таким больным необходим послеобеденный сон и диета. Немаловажное значение играет атмосфера в доме и семье. Доктора отмечают, что близкие и родственники обязаны поддерживать больного. Такие меры дадут возможность пациенту быть уверенным в благополучном исходе последующей терапии.
Спустя две недели после выписки из больничного отделения больному разрешается выходить на улицу, совершая короткие прогулки неспешным шагом. Следует подчеркнуть, что в процессе восстановительного срока пациентам категорически запрещено переутомление. Последствия операции панкреатита представлены ниже.
Хирургия при хроническом панкреатите: показания к операциям и виды операций
Хирургическое лечение хронического панкреатита показано при неэффективности консервативной терапии, проводимой гастроэнтерологом. Согласно статистическим данным, 40% больных хроническим панкреатитом (ХП) становятся пациентами хирургического отделения стационара в связи с рефрактерностью к терапевтическому лечению и развивающимися осложнениями. Оперативные методы стабилизируют патологический процесс — замедляют прогрессирование панкреатита.
Послеоперационная терапия
Как таковой алгоритм лечения после операционного вмешательства на фоне панкреатита обуславливается определенными факторами. В целях назначения терапии доктор тщательно изучает историю болезни пациента наряду с конечным исходом вмешательства, степенью восстановления железы, результатами лабораторных анализов и инструментальной диагностикой.
При наличии недостаточной выработки инсулина поджелудочной железой может дополнительно назначаться лечение инсулином. Синтетический гормон способствует восстановлению и нормализации показателей глюкозы в человеческом организме.
Рекомендован прием медикаментов, помогающих выработке оптимального количества ферментов, либо уже их содержащих. Такие препараты налаживают функциональность пищеварительных органов. В том случае, если не включить в схему лечения данные лекарства, у больного могут развиться такие симптомы, как повышенное газообразование наряду со вздутием живота, поносом и изжогой.
Что еще предполагает оперативное лечение поджелудочной железы?
Прогноз
Прогноз после проведения операции зависит от множества факторов. На благополучность прогноза влияют причина выбора хирургии как способа лечения, масштаб поражения органа и объем операционного вмешательства, общее состояние больного, наличие сопутствующей патологии в постоперационный период, качество проводимых послеоперационных и диспансерных мероприятий, соблюдение указаний врача, в том числе диеты.
Любые нарушения рекомендаций медиков, чрезмерные физические нагрузки, эмоциональные перенапряжения могут стать причиной обострения заболевания. При алкогольном панкреатите при продолжении использования спиртных напитков длительность жизни резко снижается.
Качество жизни после проведения операции на поджелудочном железе во многом зависит от больного. При соблюдении указаний врача и грамотно проведенном операционном вмешательстве у большинства пациентов фиксируется повышение качества жизни.
Диета
Помимо этого, пациентам дополнительно рекомендуют мероприятия в виде диетического питания, лечебной гимнастики и физиотерапии. Сбалансированный тип диеты является доминирующим методом в рамках восстановительного периода. Соблюдение диеты после резекции органа предполагает двухдневное голодание, а уже на третьи сутки разрешается щадящая пища. При этом допустимо съедать следующие продукты:
- Чай без сахара с сухариками и протертый суп.
- Каша на молоке с рисом либо гречкой. Во время приготовления молоко нужно разбавлять водой.
- Омлет, сделанный на пару, причем только белки.
- Вчерашний подсушенный хлеб.
- До пятнадцати грамм сливочного масла в день.
- Нежирный творог.
Перед сном больным рекомендуют выпивать один стакан нежирного кефира, который иногда можно заменить стаканом теплой воды с добавлением меда. И лишь спустя десять суток пациенту разрешают включать в свое меню немного рыбных или мясных продуктов.
Питание после операции при остром панкреатите
В послеоперационный период пациент должен соблюдать особые правила питания. После операции 2 дня необходимо полное голодание. Затем в рацион можно вводить:
- чай;
- омлет;
- сильно разваренную кашу;
- вегетарианский суп;
- творог;
- сухари.
Рекомендуем почитать: Что можно есть при остром панкреатите?
Первые 7-8 дней после операции питание должно быть дробным. Пищу следует принимать до 7-8 раз в течение дня. Объем порции не должен превышать 300 г. Блюда должна быть отварными или приготовленными на пару. Каша варится только на воде, сухари нужно размачивать в чае. Полезны овощные пюре, пудинги и кисели.
Со 2 недели после операции пациент должен придерживаться диеты, назначаемой при патологиях органов пищеварения. Она рекомендуется на 3 месяца. Можно употреблять:
- нежирные сорта мяса и рыбы, птицу;
- куриные яйца (не более 2 шт. в сутки);
- творог;
- сметану;
- отвар шиповника;
- фруктовые напитки;
- овощи;
- сливочное или растительное масло в виде добавки к блюдам.
Прием алкогольных напитков после операции противопоказан.
Восстановление в стационаре длится до 2 месяцев, за это время пищеварительный тракт должен приспособиться к другим условиям функционирования, в основе которых лежит ферментативный процесс.