Зачем и каким врачом назначается колоноскопия
Процедура колоноскопии назначается, когда необходимо:
- определение состояния стенок толстой кишки;
- проведение своевременной диагностики;
- назначение лечения заболеваний этого органа.
Исследование проводится при жалобах пациента, касающихся сбоев в работе кишечника и может быть назначено несколькими специалистами:
- Чаще всего доктором, который назначает колоноскопию, является врач-проктолог. Именно к нему нужно обратиться при возникновении симптомов, свидетельствующих о патологиях кишечника. Врач, на основе информации, полученной от пациента, и собственных пальпаторных и визуальных данных при осмотре, принимает решение о назначении процедуры.
- Если больной обратился к терапевту или гастроэнтерологу с жалобами на серьёзное заболевание кишечника, проведение колоноскопии могут назначить эти специалисты.
- Онколог при тревожных показателях в процессе общего обследования больного также может стать врачом, назначившим осмотр кишечника с помощью колоноскопа.
- При снижении уровня гемоглобина без видимых причин для этого гематолог может заподозрить скрытое кровотечение в кишечнике и рекомендовать пройти процедуру.
Что показывает колоноскопия
Во время процедуры колоноскопии кишечника врач буквально осматривает его изнутри на предмет различных изменений. Основные моменты, на которые обращают особое внимание:
- цвет и сосудистый рисунок слизистой оболочки;
- форма изгибов кишечника и их соответствие анатомической норме;
- патологические образования — воспалительные очаги, полипы, эрозии, изъязвления, нагноения, дивертикулы, трещины;
- ширину и степень проходимости участков кишечника, признаки стеноза (сужения) и спаечного процесса;
- скопления слизи и гнойного отделяемого;
- источники и причины кровотечения.
На основании визуального осмотра врач делает заключение о состоянии кишечника. Если критичных изменений нет, слизистая оболочка гладкая, светлая, с умеренным сосудистым рисунком и глянцевым блеском, считается, что патологии отсутствуют. При отклонении какого-либо показателя от нормы врач ставит соответствующий этим изменениям диагноз.
Список, что может выявить колоноскопия, а также присущие заболеваниям изменения, следующие:
- воспаленная слизистая оболочка с участками дистрофии или атрофии свидетельствуют о колите;
- воспаленные очаги с изъязвлениями, нагноениями и эрозиями, гнойным отделяемым, кровоподтеками свидетельствуют о неспецифическом язвенном колите;
- утолщенная слизистая, которую врачи описывают как «булыжная мостовая», рубцы, расположенные продольно, язвы и свищи свидетельствуют о болезни Крона;
- отечность слизистой оболочки, окрашенные в багряно-синюшный цвет, геморрагические очаги, аномальные сужения кишечника, язвы свидетельствуют об ишемических процессах в кишечнике;
- кровоточивость слизистой, ее отечность, сужение просвета кишки могут свидетельствовать о развитии амилоидоза толстого кишечника (окончательный диагноз ставят после исследования биоптата);
- многочисленные или единичные выпячивания в стенках кишечника, которые выглядят как соты, свидетельствуют о диветрикулезе;
- выпуклые бляшки желтого цвета на поверхности слизистой оболочки кишечника свидетельствуют о развитии псевдомембранозного колита;
- новообразования различных размеров на слизистой толстой кишки могут означать как доброкачественный (полипоз), так и злокачественный опухолевый процесс (рак).
К сожалению, колоноскопия не позволяет точно определить природу некоторых образований в момент осмотра. Для постановки диагноза требуется проведение микроскопического и гистологического анализа тканей новообразования. Подтверждение наличия онкологии проводится и с помощью анализа на скрытую кровь, однако чаще этот вид диагностики применяют перед колоноскопией.
Показания к проведению
В диагностических целях колоноскопию проводят в ряде случаев:
- постоянные неприятные ощущения и боль в брюшной полости;
- боль в районе заднепроходного отверстия;
- подозрение на кишечную непроходимость;
- гной и слизистые выделения из кишки;
- неустойчивый стул (чередование диареи и поноса);
- нарушение перистальтики кишечника (регулярные запоры);
- резкое необоснованное похудение;
- болезнь Крона;
- наличие предрасположенности к раковым опухолям;
- анемия неизвестной этиологии;
- повышенная температура;
- неспецифический язвенный колит;
- кишечные кровотечения;
- забор ткани на исследование при обнаружении новообразований различной этиологии;
- следы крови в содержимом дистального отдела толстой кишки;
- неудовлетворительные результаты исследования кишечника другими методами;
- планируемая гинекологическая операция.
Процедура может назначаться в терапевтических целях:
- извлечение чужеродного тела;
- электрокоагуляция полипов;
- остановка кишечного кровотечения;
- удаление доброкачественных новообразований небольших размеров;
- восстановление толстокишечной проходимости.
Иногда, колоноскопия назначается дополнительно после проведённой ректороманоскопии — для уточнения диагноза. Людям старше 50 лет процедура в профилактических целях показана ежегодно.
На видео рассказывается о процедуре колоноскопии, кому и когда надо её пройти. Снято каналом «Жить здорово!».
Абсолютные противопоказания
Показания, при которых колоноскопию ни при каких обстоятельствах проводить нельзя:
- Острое гнойное воспаление в полости живота (перитонит). Состояние, при котором необходимо экстренное проведение операции. Промедление с целью проведения исследования может вызвать резкое ухудшение и повлечь за собой смерть больного.
- Шоковое состояние, с резким падением артериального давления. Проведение сложной процедуры колоноскопии в таком состоянии недопустимо.
- Серьёзные проблемы с сердцем – инфаркт миокарда, ишемическая болезнь в острой форме. Данные заболевания сами по себе являются угрозой для жизни больного. Риск серьёзных осложнений гораздо выше предполагаемой пользы от исследования.
- Ишемический или язвенный колит в стремительной форме. Проведение процедуры в таком состоянии может спровоцировать нарушение целостности стенок кишечника.
- Разрыв кишечника, с выходом содержимого в брюшную полость. Необходимо срочное оперативное вмешательство для предотвращения кровотечения. Проведение эндоскопического исследования невозможно.
- Беременность. Процедура является угрозой для жизни плода.
- Лёгочная и сердечная недостаточность последней стадии. Серьёзные нарушения кровообращения в таких состояниях требуют пристального внимания врачей и не допускают проведения различных манипуляций с пациентом.
Относительные ограничения
Состояния, при которых процедура может не принести желаемого результата, являются относительными:
- Внутреннее кровотечение. Скопление крови в полости живота и толстой кишке не позволит провести визуальный осмотр.
- Недавно проведённые полостные операции на брюшине. При проведении колоноскопии существует риск повреждения заживающих швов.
- Дивертикулит. Иногда, выпячивание кишки, характерное для данной патологии, затрудняет проход эндоскопа и делает невозможным сбор необходимых сведений.
- Паховая или пупочная грыжа. В некоторых случаях, болезненное состояние и ограничение проходимости для колоноскопа при выпадении кишечной петли не позволяют считать процедуру целесообразной.
- Искусственный клапан сердца у больного. Осмотр откладывается до окончания проведения терапии антибиотиками, чтобы исключить возможность заражения клапана.
- Плохая подготовка. При наличии даже незначительного количества каловых масс в кишечнике результаты эндоскопии могут быть искажены.
Факторы, при которых врач определяет целесообразность проведения процедуры:
- анальная трещина;
- спайки;
- повышенная температура тела;
- долихосигма.
Если разъяснения доктора о ходе процедуры не влияют на решение больного и следует категорический отказ от неё, колоноскопия не проводится. В некоторых случаях осмотр не рекомендуют проводить во время менструации. Специалист, при оценке общего состояния больного, может отложить проведение исследования, несмотря на отсутствие явных противопоказаний.
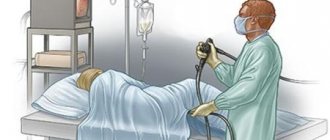
Как проводится колоноскопия кишечника
Процедура проводится в специально оборудованном кабинете, чаще в амбулаторных условиях. Пациента располагают на кушетке в положении лёжа на левом боку, прижав колени к животу.
Анальная область обрабатывается антисептиком, начальный отдел зонда обрабатывают смазкой для лучшего прохождения и аккуратно медленно продвигают прибор вглубь кишечника.
В это время:
При прохождении конечных отделов ректальной области пациент может чувствовать распирание и давление, при продвижении зонда по изгибом ободочной кишки могут возникать умеренные болевые ощущения.
Неприятные ощущения по типу вздутия, спастических болей могут возникнуть при заполнении кишечника воздухом с целью расправления слизистых складок.
Детям, ослабленным пациентам, людям с низким болевым порогом, впечатлительным и эмоциональным, лицам со спаечной болезнью в анамнезе рекомендуют проводить процедуру под наркозом. Длительность обследования — от 10 до 25 минут.
Колоноскопия требует специальной подготовки от пациента. От ответственности человека и степени подготовки зависит качество исследования.
Подготовка включает в себя очищение толстого кишечника специальными способами:
- Препарат «Фортранс».
Необходимо приобрести 4 пакета препарата. Каждый пакет растворить в литре кипяченой воды. Накануне исследования вечером начать пить полученный раствор.
1 литр рекомендуют выпивать в течение 1 часа (стакан с интервалом в 15 минут). Все 4 литра выпивают приблизительно в течение 3-4 часов.
Некоторые пациенты с трудом пьют раствор по причине его специфического вкуса. Лучше пить фортранс не торопясь, маленькими глотками. После выпитого объема проглотить немного разведённого лимонного сока, чтобы снизить тошноту и рвотные позывы.
Если осилить 4 литра раствора никак не получается, можно разделить его прием: 2 литра выпить вечером, и два рано утром натощак, но не позднее 4 часов от назначенной колоноскопии.
Побочными эффектами от приема раствора может стать повышенное газообразование, дискомфорт в животе, аллергия.
Вместо фортранса:
Можно использовать «Прелакс» во флаконах. 400 мл препарата следует растворить в 4 литрах кипячёной воды и принимать с тем же временным интервалом.
Аналаговыми препаратами являются «лавакол», «форлакс», «фортеза-фарм». Их также рекомендуют при подготовке. Выбор препарата зависит от индивидуальной переносимости и финансовых предпочтений.
- Выпить 50 мл касторового масла. Через пару часов сделать две очистительные клизмы объёмом 2-2,5 л. с интервалом в час. Утром перед исследованием сделать ещё одну очистительную клизму до чистых промывных вод.
Данная подготовка позволяет удалить каловые массы, участки полупереваренных продуктов с кишечной стенки, которые могут закрывать своим присутствием обзор.
Кроме методов очищения, пациент должен придерживаться специальной диеты за несколько дней до процедуры.
Типичные последствия и осложнения
Сложное эндоскопическое исследование, в некоторых случаях не проходит без последствий, к которым можно отнести:
- вздутие живота из-за остатков нагнетённого в кишечник воздуха;
- болевые ощущения и спазматические сокращения после удаления разрастаний и опухолей;
- головные боли;
- неприятное чувство дискомфорта в эпигастрии;
- рвота;
- диарея;
- повышение температуры;
- болезненные ощущения из-за небольших повреждений слизистой в результате неаккуратного введения эндоскопа.
Помимо этого, проведение колоноскопического осмотра может вызвать серьёзные осложнения:
- Нарушение целостности стенок кишечника (прободение). Содержимое кишечника при этом вытекает в полость живота и может привести к гнойному воспалению. Ухудшение состояния после проведённого обследования является сигналом для незамедлительного обращения к врачу.
- Появление кровотечения. После терапевтической колоноскопии с целью удаления разрастаний и новообразований у пациента может произойти истечение крови. В группе риска, в первую очередь, дети и люди пожилого возраста из-за тонких стенок кишечника. Кровотечение может начаться сразу или на 5–7 дней после проведения процедуры.
В очень редких случаях возможны:
- нарушения функций дыхательной системы из-за неправильного наркоза;
- заражение различными заболеваниями (ВИЧ, гепатит);
- разрыв селезёнки.
Чтобы избежать осложнений при проведении колоноскопии необходимо соблюдать предписания врача и выбирать проверенное лечебное учреждение.
Правила подготовки к процедуре
Они не очень сложны, но от их соблюдения зависит эффективность процедуры. В забитом кишечнике врач просто ничего не сможет увидеть, так что мероприятия направлены на его очистку. Спецдиеты придется придерживаться всего 3 дня.
Как правильно подготовиться к колоноскопии
Кроме того, за двое суток до колоноскопии нужно временно отменить препараты, содержащие железо, висмут. Не пьют в этот срок и активированный уголь, и медпрепараты, лечащие артрит. Под запретом также лекарства, разжижающие кровь (Аспирин, Клексан и др.)
Лучше всего в последний день вообще перейти исключительно на жидкую пищу. Впрочем, это на личное усмотрение.
Питание перед колоноскопией
Из таблицы можно понять, как эффективно составить правильное меню на эти дни:
| Рекомендуемые продукты | Запрещаемые продукты |
| Различные кисломолочные кушанья | Нетермообработанные фрукты-овощи |
| Блюда из проваренных овощей | Хлеб из ржаной муки |
| Полностью сваренные яйца | Консервированные и маринованные заготовки, копченые продукты |
| Овощные супы на бульонах | Каши из перловой, пшеничной, овсяной круп |
| Хлебобулочные изделия из белой муки | Культуры семейства бобовых |
| Мясные и рыбные продукты с низким содержанием жира | Жареные семена подсолнечника, тыквы; картофель-фри |
| Компоты и морсы, слабозаваренный чай | Кофейные напитки, молоко, шоколадные сладости |
| Сыры, натуральное масло (коровье) | Напитки с добавлением газа |
| Мед | Засоленные продукты |
| Гречневая и рисовая крупы | Спиртные напитки |
Последний раз прием пищи в день, предшествующий колоноскопии, проходит не позже 8 вечера. Дополнительно вечером можно провести очистку клизмой.
Не рекомендуемые продукты перед колоноскопией
Стоит ли делать колоноскопию: аргументы за и против
Против проведения колоноскопии могут выступать следующие аргументы:
- болезненные ощущения;
- инвазионная способность;
- возможность получения травмы;
- зависимость от особенностей анатомического строения.
Однако, при правильной подготовке и высокопрофессиональном проведении, процедура безболезненна, риски сводятся к минимуму.
Обследование даёт возможность:
- диагностировать заболевания толстой кишки на ранней стадии;
- визуально оценить состояние слизистой оболочки и стенок кишечника;
- при необходимости провести терапевтические манипуляции.
Исследование незаменимо при диагностике колоректального рака. Возможные осложнения и ряд противопоказаний – не повод отказываться от колоноскопии, поскольку ожидаемая польза превышает предполагаемые риски.