Медикаментозное лечение желчнокаменной болезни
Медикаментозное лечение желчнокаменной болезни в первую очередь направлено на устранение выражения большого количества неприятных симптомов подобного расстройства, которые могут иметь разную степень интенсивности. Для удаления конкрементов больших размеров используется только хирургическое вмешательство. Однако, если во время диагностики был обнаружен песок или камни небольших размеров в желчном пузыре или желчных протоках, их нередко пытаются растворить лекарственными препаратами.
Несмотря на это, медикаментозное растворение камней возможно только при выявлении холестериновых желчных камней объёмами до пятнадцати миллиметров. Кроме этого, течение заболевания должно сопровождаться нормальной сократительной функцией желчного пузыря, а также проходимостью желчевыводящих путей.
Однако существует несколько противопоказаний к проведению терапии препаратами при желчнокаменной болезни. К ним стоит отнести:
- вынашивание ребёнка;
- грудное вскармливание ребёнка;
- воспаление желчного пузыря или протоков;
- наличие конкрементов в диаметре превышающих два сантиметра;
- сахарный диабет;
- наличие какой-либо стадии ожирения;
- язвенное поражение ДПК или желудка;
- хронический панкреатит;
- опухоль этого органа;
- обнаружение во время инструментальных диагностических мероприятий множественных конкрементов, которые занимают более пятидесяти процентов от всего объёма желчного пузыря.
В большинстве случаев назначают следующие группы препаратов при желчнокаменной болезни:
- желчегонные вещества;
- урсодезоксихолевую кислоту;
- спазмолитики;
- антибиотики;
- противовоспалительные и обезболивающие лекарства.
Опасность «камненосительства»
Современная медицина и грамотные врачи-хирурги всё-таки настроены на сохранение драгоценного во всех смыслах желчного пузыря. Поэтому, после обнаружения неприятных скоплений в органе, обязательно уточняют, беспокоят ли вас боли, были ли приступы печеночной колики. И, при этом, объясняют, что мелкие конкременты (песок) – более опасная ситуация, чем затвердевший крупный камешек в желчном пузыре.
Острые окаменевшие кристаллики способны образовываться как в желчном пузыре, так и протоках. При активной моторике желчного пузыря, которая сохраняется на начальной стадии желчнокаменной болезни, конкременты способны двигаться. В этом и опасность мелких камней.
Билиарный сладж (и камни менее 2 мм) – наиболее частые причины острого панкреатита
Большие камни при желчнокаменной болезни в редких случаях (но такие есть) могут не проявить себя до конца жизни. На этой стадии заболевания, как правило, желчный пузырь уже не способен активно сокращаться. Он фактически не выполняет свою функцию, возникает «букет неприятных симптомов» со стороны желудочно-кишечного тракта. С таким состоянием можно жить, и, относительно неплохо. До определенного момента…
Однако, как только больной (осмысленно, или по незнанию) решается раздробить народными методами камни, выгнать паразитов, «улучшить текучесть желчи» мелкие камни приходят в движение. От крупных могут отломиться острые частички, которые начинают блуждать по всей желчевыводящей системе.
Кальцинированные уплотнения в пузыре или протоках двигаются, ранят ткани, вызывают воспаления (например, холангит – инфицирование желчных протоков). Страдает при этом вся билиарная система: начинается холецистит (воспаление самого желчного пузыря), ухудшается моторика органа, развиваются дисфункции клапана (СФИНКТЕРА ОДДИ), отвечающего за своевременное поступление желчи в 12-перстную кишку.
Сфинктер Одди перестает функционировать правильно (повышается давление), снижается количество сокращений. И, как итог – мелкие камушки закупоривают проток, из которого выделяется секрет поджелудочной железы. Тогда, железа начинает как-бы переваривать сама себя, вызывая постепенное отмирание тканей (некроз). По природе ферменты поджелудочной железы активизируются только в кишечнике под действием желчи. Однако по разным причинам может произойти сбой в тонкой работе билиарной системы.
Протоки желчный и поджелудочный могут анатомически располагаться в двух вариантах:
- Каждый из них впадает в двенадцатиперстную кишку отдельно (при этом вероятность попадания камней, песка из желчного протока в поджелудочный проток минимальна);
- Общий желчный проток и проток поджелудочной железы еще до впадения в кишку образуют единый канал (риск того, что конкременты попадут в проток поджелудочной железы, неимоверно высок).
Если у человека строение протоков идет по второму типу, то желчнокаменная болезнь нередко осложняется панкреатитом. И, чаще всего, острой стадией, без хронического течения.
Мелкие камни способны закупорить проток поджелудочной железы
Отметим, что сценариев развития острого панкреатита несколько. Мы привели пример так называемого «первичного билиарного панкреатита». Существует и некий «обратный путь»: поджелудочная железа по другим причинам воспаляется (стадия хронического панкреатита), увеличивается в размерах, начинает сдавливать общий желчный проток, закрывает его. Хронический панкреатит коварен тем, что протекает практически бессимптомно, либо признаки его смазаны, похожи на слабые нарушения в желудочно-кишечном тракте.
Таким образом, при установленном «камненосительстве» важно:
- Регулярно проходить УЗИ
- Соблюдать диету №5
- Не принимать желчегонные препараты (настои трав, стимулирующие желчь напитки и продукты)
- ПОМНИТЬ: мелкие камни в желчном пузыре – это возможные причины БОЛЬШИХ неприятностей (в том числе и со стороны поджелудочной железы).
- При острой, нетерпимой боли вызвать «скорую помощь». Не ждать, не надеяться, что «вот-вот отпустит»!
- Не принимать спазмолитики и любые обезболивающие препараты.
- Обязательно сообщить бригаде, что у вас диагностирована желчнокаменная болезнь. Потому как многие заболевания имеют схожую клиническую картину. Острый холецистит, острый аппендицит, непроходимость кишечника – симптоматика практически одинакова. Только врач способен поставить диагноз.
Желчегонные препараты
Одним из самых эффективных желчегонных веществ является Аллохол, который состоит из таких растительных составляющих:
- крапива;
- чеснок;
- активированный уголь;
- сухая животная желчь.
Препарат существует в нескольких формах – в сиропе и таблетках.
К свойствам Аллохола можно отнести:
- ускорение выделения желчи в ДПК, что способствует стимуляции моторики кишечника;
- предупреждение скопления большого количества холестерина, что не допускает формирование новых конкрементов;
- устранение воспалительного процесса в желчном пузыре и его протоках;
- снижение интоксикации организма желчными кислотами – такой лекарственный эффект достигается благодаря активированному углю.
Показаниями данному лекарству являются:
- ЖКБ;
- хронические запоры, которые вызываются нарушением моторики кишечника и недостаточностью выделения желчи;
- воспалительный процесс в желчевыводящих протоках и стенках желчного пузыря.
Также существует несколько противопоказаний к приёму Аллохола при ЖКБ:
- закрытие протока большим конкрементом. Именно это становится причиной механической желтухи;
- гепатит;
- гастрит и язвы органов ЖКТ.
Продолжительность терапии таким препаратом составляет примерно один месяц, лучше всего повторять его дважды в год. Его необходимо употреблять после каждого употребления пищи.
Помимо Аллохола в группу желчегонных средств можно отнести:
- Уролесан – состоит из натуральных компонентов. Противопоказаниями являются – аллергическая реакция на какой-либо компонент лекарства, гастрит или язва, размеры камней более трёх миллиметров;
- Холосас – на основе шиповника. Противопоказания – сахарный диабет или аллергия;
- Фламин – препарат на основе бессмертника. К противопоказаниям можно отнести – высокие показатели АД;
- Холагол – экстракт корневищ куркумы длинной, эмодин из крушины. Запрещён к употреблению при нарушении процесса свёртываемости крови, закупорке желчного протока, больным младше шестнадцати лет, наличии почечной или печёночной недостаточности.
Почему возникает панкреатит?
Панкреатит — группа заболеваний и симптомокомплексов, характерной чертой которых являются специфические изменения как в тканях поджелудочной железы, так и вокруг нее, возникающие вследствие их воспаления из-за повышения выработки пищеварительных ферментов. Причиной развития воспаления в поджелудочной железе может стать фактически любая ситуация, когда органу приходится вырабатывать ферментов больше, чем это необходимо для естественного пищеварения.
Избыточная секреция пищеварительных ферментов – естественная реакция поджелудочной железы на:
1. Любой алкоголь 2. Жирную, жареную пищу, фастфуд, напитки с искусственными красителями и подсластителями 3. Овощи и фрукты, «перекормленные» пестицидами и удобрениями 4. Табачный дым и смолы 5. Некоторые лекарственные препараты
Если действие этих факторов регулярное или длительное — у вас появляется риск развития хронического панкреатита!
Существуют и другие объяснения, почему возникает панкреатит. Они связаны с заболеваниями органов пищеварения, атаками бактериальных и особенно — вирусных инфекций (вирусов гепатита В, паротита, Эпштейна-Барр), врожденными дефектами самой поджелудочной железы, печени, желчевыводящих протоков и двенадцатиперстной кишки.
Определенную роль в развитии панкреатита играют и расстройства нервной системы при стрессе и неврозе, гормональные нарушения, вызывающие спазм сфинктера желудочно-печеночной ампулы.
Спазмолитики
Такое заболевание, как желчнокаменная болезнь во всех случаях сопровождается сильным болевым синдромом, который нередко распространяется на другие области живота, поэтому важен приём обезболивающих препаратов.
Практически во всех случаях врачи назначают своим пациентам Но-шпу, которая также имеет несколько аналогов:
Данные препараты устраняют спазм гладкой мускулатуры, образующийся на фоне повреждения протоков конкрементами.
Препарат существует в нескольких формах – таблетировано и растворах для инъекций. Его можно принимать в период вынашивания ребёнка или грудного кормления малыша.
Среди нежелательных ситуаций к применению стоит выделить:
- индивидуальную непереносимость;
- острый характер почечной или печёночной недостаточности;
- синдром малого сердечного выброса, что становится причиной сердечной недостаточности.
Ещё одно эффективное средство чтобы лечить желчнокаменную болезнь – Дуспаталин. Он действует избирательно на гладкую мускулатуру ЖКТ. Принимать его стоит по одной таблетке.
Причины заболевания
Панкреатит, так же как и холецистит, относятся к заболеваниям пищеварительной системы, а спровоцировать их развитие может неправильное питание.
Основные причины развития патологий:
- ожирение;
- глистная инвазия;
- малоподвижный, пассивный образ жизни;
- эндокринные нарушения;
- наследственность;
- частые пищевые отравления;
- гормональные расстройства;
- алкогольная интоксикация;
- муковисцидоз;
- злоупотребление токсичными лекарственными препаратами;
- ЖКБ.
Отдельно можно упомянуть, что панкреатит чаще развивается на фоне ЖКБ, гастрита, гепатита, диабета, холецистита, дуоденита и колита.
Панкреатит в сочетании с желчнокаменной болезнью называется билиарным, а избыточное образование камней приводит к калькулезному развитию патологии. Калькулезный панкреатит всегда заканчивается хирургическим вмешательством.
Важно знать, что холецистит также может появиться при ЖКБ, когда происходит закупорка протоков конкрементами. Это приводит к застою желчного секрета и вызывает сильное воспаление. Иногда холецистит впервые появляется в период беременности, а острая форма панкреатита возникает при запущенном холецистите.
Противовоспалительные и обезболивающие
Для лечения желчнокаменной болезни используются нестероидные противовоспалительные вещества. Зачастую их назначают при рецидивах болезни.
В перечень таких лекарств входят:
- Парацетамол и его аналоги;
- Ибупрофен и Нурофен;
- Анальгин;
- Диклофенак;
- Индометацин.
В случаях обострения проявления симптоматики заболевания можно принимать любое из вышеуказанных веществ, но обязательно после еды.
К строгим противопоказаниям относят:
- язвенное поражение;
- печёночную или почечную недостаточность.
Урсодезоксихолевая кислота
Урсофальк – это довольно новый препарат на основе – урсодезоксихолевой кислоты (является естественным компонентом желчи). Аналогами такого вещества могут быть:
Действие вещества направлено на:
- снижение образования холестерина;
- предотвращение образования конкрементов;
- разжижение желчи;
- расщепление уже имеющихся камней;
- улучшение функционирования и защита печени.
К противопоказаниям относят:
- беременность и кормление грудью;
- аллергическую реакцию на компоненты препарата;
- острый холецистит;
- поражение печени циррозом;
- непроходимость протоков;
- наличие холангита.
Антибиотики
Применение антибиотиков должно выполняться только в случаях наличия показаний. В профилактических мерах от ЖКБ такие медикаменты не только неэффективны, но также могут нанести вред.
Показаниями к применению антибактериальных средств являются:
- развитие воспалительного процесса в желчном пузыре или протоке;
- восстановление после выполнения хирургического вмешательства по удалению желчного пузыря.
Курс терапии антибиотиками составляет от пяти до девяти суток. В подобном лечении очень важно не пропускать приём препарата.
Лечение острого панкреатита при ЖКБ
Острый панкреатит требует лечения в стационаре.
Первоочередным этапом является выведение человека из токсического шока. Различными препаратами снимается болевой синдром, проводится регидратация, антибактериальная терапия. На данной стадии показано полное голодание.
Далее стратегия лечения зависит от состояния пациента. Если всё-таки произошло инфицирование забрюшинного пространства, то подключаются хирургические методы: это может быть и малоинвазивные операции, и полноценные открытые операция для удаления пораженных участков.
При обнаружении признаков закупорки желчного протока могут применять метод эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ). Процедура позволяет расширить суженные участки желчных протоков, удалить конкременты (опухоли), а также диагностировать состояние желчных протоков, либо произвести забор тканей желчного пузыря, поджелудочной железы для биопсии.
После необходимых манипуляций для спасения жизни пациента, при установлении причины острого панкреатита как желчнокаменная болезнь (ЖКБ), назначается холецистэктомия. В каждом конкретном случае индивидуально (экстренно, либо в плановом порядке).
Вопросы о холецистэктомии здесь.
ВЫВОДЫ
- Острый панкреатит – это тяжелое, вызванное многими причинами заболевание.
- С увеличением заболеваемости желчнокаменной болезнью пропорционально участились и случаи острого панкреатита.
- У женщин (как основных носителей желчнокаменной болезни) случаи наступления острого панкреатита из-за поражающего действия конкрементов желчного пузыря или протоков преобладают, по сравнению с мужчинами.
- «Камненосительство» значительно повышает риски возникновения тяжелого воспаления поджелудочной железы с отмиранием тканей.
- Мелкие конкременты, окаменелости, песок (билиарный сладж) при сохраненной моторике желчного пузыря способны в большей степени стать причиной острого панкреатита.
- Вовремя проведенное лечение желчнокаменной болезни (на данном этапе – это только холецистэктомия) позволяет значительно снизить риск осложнений в развитии заболеваний всего желудочно-кишечного тракта, в том числе и воспалений поджелудочной железы.
Схемы лечения
Все вышеуказанные препараты применяют при обострении и ремиссии заболевания.
При обострении назначается схема из таких групп препаратов:
- спазмолитиков;
- нестероидных противовоспалительных средств;
- антибиотиков.
В фазу ремиссии схема лечения будет состоять из:
Для профилактики заболевания используются такие ферментные вещества, в частности Мезим и Фестал.
Стоит отметить, что пациентам не стоит ждать положительного эффекта от медикаментозного лечения ЖКБ в случаях пристрастия к вредной пище или пагубным привычкам.
Важно помнить, что лучше всего не предпринимать самостоятельные попытки в устранении симптомов и небольших камней, а необходимо обратиться к специалисту в медицинское учреждение. Поскольку только после лабораторно-инструментальной диагностики врач сможет установить суточную дозировку и продолжительность приёма того или иного лекарственного препарата в индивидуальном порядке для каждого пациента.
источник
Медикаментозное лечение желчнокаменной болезни: список препаратов
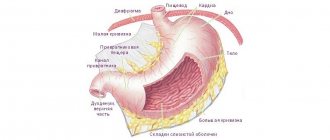
Желчнокаменная болезнь – патология, при которой в желчном пузыре образовывается конкремент. Камни бывают 4 типов – холестериновые (состоят из липидов), билирубиновые (образованы пигментом билирубином), известковые (из солей кальция), смешанные.
Патология сопровождается острыми приступообразными болями в области правого подреберья, диспепсическими расстройствами, горечью во рту, повышенной температурой тела. Эти признаки, как правило, возникают после употребления жирных продуктов, алкоголя, сладостей. При ЖКБ возможны стенокардия и нарушения в работе сердечно-сосудистой системы.
Лечат желчнокаменную болезнь либо медикаментозно, либо хирургически, в зависимости от размера и типа конкремента. В первом случае пациенту назначаются спазмолитики, натуропатические желчегонные ЛС, средства от диареи, ферменты и урсодезоксихолевая кислота.
Примерное меню при ЖКБ и панкреатите
Для больного, страдающего от сочетанной патологии такого рода, используются различные диеты, в зависимости от того, в какой фазе пребывает заболевание.
Для периода ремиссии подойдет, например, такое меню:
- Завтрак: тефтели на пару в сочетании с морковным салатом.
- Ланч: запеканка из риса либо творога с овощным салатом.
- Обед: паровые котлетки из рыбы с рисом.
- Полдник: белковый омлет.
- Ужин: суп из картофеля с тыквенно-яблочным салатом.
- киселей,
- компотов,
- чая с молоком,
- различных соков,
- отвара ягод шиповника.
Употребление жидкости после приема пищи допускается не ранее, чем через четверть часа (исключение составляют ланч и полдник) в виде:
Как только пройдет одна неделя такого питания, больной должен устроить себе разгрузочный день со сниженной калорийностью: на завтрак, ланч, обед, полдник и ужин поровну разделяют 0,9 л кефира и смесь из 0,15 кг сахара с 0,3 кг творога.
В летне—осенний сезон оптимальным решением станет разгрузочный день, на протяжении которого единственный продукт питания — фрукты.
В случае когда заболевание обострилось, и имеется выраженный болевой синдром, употребление пищи запрещено. Больной должен ограничиться употреблением воды в течение двух-трех суток. За это время pancreas и vesica biliaris успевают отдохнуть, выброс желчи становится меньше. На 4 сутки пациента можно переводить на стол № 5. При этом еда должна быть поделена на малые порции, а мясо и бульоны исключены.
Спазмолитики
Спазмолитики при желчнокаменной болезни используются в обязательном порядке, особенно если у пациента периодически возникают приступы желчных колик. Конкретные средства подбираются в индивидуальном порядке.
Спазмолитики можно комбинировать с анальгетиками и нестероидными противовоспалительными средствами. При желчнокаменной болезни допускается применять лекарства, выпускаемые в виде капсул, таблеток, растворов для внутривенного или внутримышечного введения.
Лучшие спазмолитики рассмотрены в таблице ниже.
| Название. | Описание. | Дозировка. |
| Дицетел. | Данное лекарство при желчнокаменной болезни используется достаточно часто. Может назначаться при подготовке к операции по удалению желчных камней, а также в случаях, когда ЖКБ сопровождается хроническим холециститом. Дицетел – медикамент, в основе которого лежит пинаверия бромид. Вещество оказывает миотропное и спазмолитическое действие. Воздействие основано на слабом м-холиноблокирующем действии и селективной блокировке кальциевых каналов, которые расположены на клетках пищеварительного тракта и мочевыводящих путей. ЛС устраняет спазмы гладкомышечной структуры и улучшает приток крови к стенкам ЖКТ. | Принимать 150-200 мг в сутки, дозу делить на 2 приема. |
| Галидор. | Тоже хороший спазмолитический медикамент. Его активным компонентом является бенциклан. Галидор обладает спазмолитическим и сосудорасширяющим действием. Его основной компонент блокирует кальциевые каналы, оказывает антисеротониновое действие и создает блокаду симпатических ганглиев. Бенциклан оказывает спазмолитическое действие на висцеральную мускулатуру органов ЖКТ и мочевыводящие пути. | Употреблять за раз 100-200 мг, максимально допустимая суточная дозировка – 400 мг. |
| Но-Шпа. | Это лекарственное средство входит в список самых эффективных спазмолитиков. Но-Шпа широко применяется в составе комплексного лечения патологий органов ЖКТ. Активный компонент – дротаверина гидрохлорид. Вещество снижает тонус и двигательную активность гладких мышц внутренних органов, что помогает снять спазмы и болевые ощущения в области правого подреберья. | За раз нужно принимать 40 мг Но-Шпы. Максимально допустимая суточная доза – 240 мг. |
| Баралгин М. | Данный препарат при желчнокаменной болезни применяется очень часто, так как он быстродействующий, относительно недорогой и хорошо переносится пациентами. Активное вещество Баралгина – метамизол натрия. Вещество оказывает обезболивающее, антипиретическое и спазмолитическое действие. Механизм действия во многом схож с ненаркотическими анальгетиками. | Разовая доза – 500 мг. Раствор Баралгин М вводится внутримышечно или внутривенно, разовая доза – 2-5 мл. Скорость внутривенного введения – 1 мл в минуту, обязательно отслеживаются ЧСС и уровень артериального давления. |
| Спазмалгон. | Широко используется при заболеваниях печени, печеночных протоков и желчного пузыря. Неплохо помогает справиться с болевыми ощущениями при панкреатите и иных заболеваниях ЖКТ. В Спазмалгоне содержится сразу 3 активных компонента – метамизол натрия, питофенон, фенпивериния бромид. ЛС оказывает спазмолитическое, жаропонижающее, противовоспалительное, болеутоляющее действие. Активные компоненты расслабляют гладкую мускулатуру желчного пузыря и его протоков. | Пить по 1-2 таблетки 2-3 раза в день. При использовании Спазмалгона в ампулах за раз вводить 5 мл, суточная дозировка – 10-15 мл. |
Спазмолитики не рекомендуется принимать на постоянной основе. Курс лечения должен составляет 3-5 дней. Если есть необходимость в продлении терапевтических мероприятий, обязателен контроль врача. Все вышеперечисленные ЛС отпускаются без рецепта.
Принципы диеты при совместном заболевании
Сочетание ЖКБ и панкреатита требует придерживаться достаточно строгих принципов питания:
- исключения из меню пищи, содержащей большое количество холестерина,
- минимизации концентрации желчи,
- подбора продуктов, содержащих довольно большое количество солей магния и ненасыщенных жирных кислот, с целью выведения избытка холестерина,
- увеличение доли свежих овощей в меню,
- замена всех способов термической обработки продуктов одним — приготовлением на пару.
Питание должно стать дробным — пищу следует принимать до 6 раз в день, но маленькими порциями. Употребление жидкости нужно увеличить как минимум до 2 литров за сутки.
Какие продукты необходимо использовать в рационе?
Рекомендованное питание при сочетании ЖКБ и панкреатита должно включать продукты, содержащие растительную клетчатку, витаминные комплексы, а также соли магния. При этом пища должна быть протерта, а питье — подогрето. Такая диета обеспечивает:
- стимуляцию кишечной перистальтики,
- снижение воспалительных явлений,
- ослабление спазмов.
В таблице, приведенной ниже, указано, какие именно продукты, и в каком виде допустимы для людей, у которых диагностирована желчнокаменная болезнь в сочетании с панкреатитом:
| Группа продуктов питания | Разрешенные разновидности |
| Мясное | Курятина, крольчатина, нежирная говядина, речная нежирная рыба. |
| Яйца | Белковый омлет, цельные, вареные вкрутую. |
| Жиры | Растительные, вне обострения — сливочное масло. |
| Мучное | Печенье на основе ржаного хлеба. |
| Макароны, крупа | Каши гречневые и овсяные, макароны, кроме твердых сортов. |
| Супы | Овощные. |
| Молочка | Цельное молоко, нежирный творог, кефиры. |
| Овощи, фрукты | Любые, кроме зелени и кислых сортов. |
Из напитков подойдут чаи, компоты и соки. При избыточной массе тела пациент должен сильно ограничить сладкое, крупы, хлебобулочные изделия.
Запрещенные при патологиях продукты
При таком сочетании патологий диетический рацион не должен включать в себя следующие продуктовые позиции:
- сало,
- кофе,
- зелень,
- свинину,
- колбасы,
- алкоголь,
- маргарины,
- копчености,
- субпродукты,
- жирная молочка,
- кислые сорта ягод,
- наваристые бульоны,
- жирную консервацию,
- копченые сорта сыров,
- газированные напитки,
- твердые сорта макарон,
- сдобу, пирожки, разновидности белого хлеба.
Но также в пище не должно быть таких приправ, как перец, уксус и горчица. Непосредственно перед отходом ко сну есть не рекомендуется, а обеденная трапеза должна проходить неторопливо.
Препараты от диареи
Диарея при желчнокаменной болезни – это обыденность, поэтому противодиарейные препараты часто включаются в состав комплексной терапии. Если понос был вызван кишечной инфекцией, то используются антибиотики.
Так, пациентам преимущественно назначаются Рифаксимин, Интетрикс, Заноцин, Ципробай, Таривид. Антибиотики от диареи применяются кратковременно – обычно курс длится не более 1-2 недель.
Если кишечные инфекции отсутствуют, то понос лечат иными ЛС:
- Пробиотики. Помогают при желчнокаменной болезни, дисбактериозе кишечника, диспепсии. Лучшими пробиотиками считаются Лактобактерин, Бифидобактерин, Флорин Форте, Бификол, Линекс, Аципол, Ацилакт, Хилак Форте, Флорок, Бак-Сет. Эти препараты выпускаются в виде капсул, растворов и таблеток для перорального применения. Пробиотики являются самыми безопасными лекарствами от диареи, их можно принимать даже детям. Кстати, ЛС данного сегмента рекомендуется употреблять при подготовке к оперативным вмешательствам.
- Средства, замедляющие перистальтику кишечника – Лоперамид, Имодиум, Диара, Лопедиум, Энтеробене. Такие медикаменты замедляют прохождение каловых масс через кишечник. Также таблетки повышают тонус анального сфинктера, замедляют перистальтику кишечника, снижают позывы к дефекации.
- Энтеросорбенты. Помогают устранить понос при желчнокаменной болезни и ускорить процесс выведения токсинов из кишечника. Энтеросорбенты можно принимать даже длительными курсами и в случаях, если ЖКБ сопровождается интоксикацией. Лучшими энтеросорбентами считаются Смекта, Энтеросгель, Полисорб, Активированный Уголь, Сорбекс, Карбактин.
- Противодиарейные медикаменты на растительной основе. Лучше всего помогают Плоды черемухи, Плоды черники, Корневища кровохлебки.
Ферменты
При желчнокаменной болезни нередко страдает поджелудочная железа. ЖКБ сопровождается хроническим панкреатитом, то есть воспалительным процессом в ПЖ. При обострении недуга показана госпитализация. Если же панкреатит протекает без обострения, то он лечится консервативно.
При желчнокаменной болезни и воспалении поджелудочной железы применяются ферментные средства. В них содержатся ферменты из поджелудочной железы свиньи или крупного рогатого скота.
Ферменты позитивно сказываются на пищеварении, уменьшают выраженность болевых ощущений, помогают избавиться от спазмов, способствуют всасыванию витаминов и минералов в кишечнике.
Ферментные препараты выпускаются в виде капсул и таблеток для перорального применения. В качестве основы данных ЛС выступают пищеварительные ферменты, а именно амилаза, липаза и протеаза.
Лучшие средства данного сегмента:
- Панкреатин. Самый дешевый препарат отечественного происхождения. Лекарство хорошее, но в нем содержится достаточно низкая концентрация ферментов. Как правило, Панкреатин применяется в целях профилактики воспалительных процессов в ПЖ, а также при наличии диспепсических расстройств на фоне ЖКБ.
- Мезим.
- Креон.
- Панзим Форте.
- Эрмиталь.
- Мезим Форте.
- Панзинорм Форте.
Ферменты при желчнокаменной болезни следует принимать после еды. Курс лечения длится от 2 недель до 3 месяцев, в зависимости от наличия сопутствующих осложнений со стороны ПЖ.
Как лечить холецистит и панкреатит
Острый или хронический панкреатит и холецистит лечат комплексно. Терапия включает диетический стол, прием медикаментов, физиопроцедуры.
Лечебная диета
Диета – это первое и основное лечебное мероприятие.
Чтобы вылечить холецистит и панкреатит в период обострения, нужно соблюдать 3 принципа: холод, голод и покой.
Если при остром течении болезни прописывают голод, холод, покой, то при хроническом панкреатите рекомендуют правильно питаться:
- Кушать маленькими порциями до 7 раз в день. Еда должна быть теплой.
- Отказаться от жирного, жареного, копченого, острых специй, алкоголя, шоколада, газировки.
- Диетическое мясо готовить на пару, перед употреблением измельчать.
- Включить в меню обезжиренные кисломолочные продукты, овощное рагу, крупяные супы и каши.
- После еды следует полчаса двигаться, чтобы усилить отток желчи, улучшить переваривание пищи.
Диетическое питание помогает снизить нагрузку на желчный пузырь и поджелудочную железу, избавиться от болей, тяжести в области живота.
Медикаментозное лечение
Список препаратов, чем лечить холецистит и панкреатическую недостаточность:
- Контрикал, Антагозан — ингибиторы панкреатических ферментов. Препараты прописывают при остром течении болезни для подавления секреторной функции железы.
- Метилурацил, Пентоксил — анаболические средства, показаны для улучшения обменных процессов в организме.
- Омепразол, Циметидин — для снижения секреторной функции желудка.
- Фестал, Панкреатин — ферментные препараты, необходимы для расщепления пищевой массы в кишечнике на питательные вещества.
- Бактрим, Бисептол — эти антибиотики при холецистите и панкреатите показано принимать, чтобы устранить воспаление, особенно если оно было спровоцировано инфекцией.
- Холосас, Холензим — желчегонные средства, улучшают отток желчи из пузыря и его протоков.
- Но-шпа, Папаверин, Мотилиум — снимают мышечные спазмы, обезболивают.
Народные средства
Травы при панкреатите и холецистите улучшают функции органов пищеварительной системы. В целебные сборы для лечения желчного и поджелудочной чаще всего включают ромашку, подорожник, полынь, бессмертник, ноготки, тысячелистник и другие лекарственные растения.
Эффективные народные средства при панкреатите и холецистите:
- Смешать по 1 ст. л. полыни горькой, цветков бессмертника, тысячелистника и семян фенхеля. Одну столовую ложку сырья заварить 500 мл кипятка, дать настояться 8 часов. Процедить. Принимать по 1 ст. л. в течение дня. Необходимость и продолжительность лечения воспаленного пузыря необходимо согласовать с фитотерапевтом.
- Смешать в равных частях измельченный корень лопуха и девясила, ноготки, полынь горькую, зверобой, ромашку, череду, шалфей и хвощ полевой. Большую ложку сбора всыпать в термос, залить 0,5 л кипятка. Через 2 часа процедить. Пить лекарство при панкреатической недостаточности ежедневно по 100 мл за 30 минут до еды.
Дополнительные методы
Вылечить хронический панкреатит полностью невозможно. Усилить эффект медикаментозного лечения и ускорить наступление ремиссии помогает УЗ-прогревание живота. При воспалении желчного также назначают электрофорез (легко усваиваемая форма лекарства проникает через кожу под воздействием постоянного тока) на область печени. Это усиливает выработку печеночного секрета и улучшает кровоснабжение органа. Требуется около 10 сеансов.
Чтобы облегчить работу пищеварительной системы, больным прописывают питье лечебных минеральных вод Боржоми, Ессентуки, ванны на морской воде, насыщенные углекислым газом. После снятия воспаления прописывают грязелечение и лечебные аппликации на область расположения печени и поджелудочной.
Когда необходимо хирургическое вмешательство
Операцию на желчном пузыре назначают, если в нем находятся крупные кальцинаты, которые не расщепляются медикаментозными препаратами. Большие камни могут полностью перекрыть просвет выводного протока, что приведет к болезням печени и поджелудочной. В таких случаях требуется неотложная хирургическая операция по удалению камней.
Без помощи хирурга не обойтись, если произошло осложнение панкреатита гнойно-некротическим процессом. В таком случае удаляется пораженная часть железы, ставятся дренажные трубки.
Желчегонные средства
С целью нормализации функциональности желчного пузыря используются медикаменты с желчегонным действием. Их следует принимать длительными курсами – от 1 до 3 месяцев. Отметим, что средства данного сегмента нельзя употреблять при наличии закупорки желчных протоков.
При выборе определенного ЛС медик учитывает патогенез желчнокаменной болезни и наличие сопутствующих осложнений, в числе которых цирроз, жировой гепатоз, дискинезия желчевыводящих протоков, холангит и пр.
В список лучших медикаментов с желчегонным эффектом входят:
- Лидань Пайши. Китайское гомеопатическое средство, имеет много положительных отзывов. В состав входят следующие растения и натуропатические компоненты: роза Бэнкса, полынь, десмодиум, шлемник байкальский, корневые клубни куркумы длинной, ревень, плод бетелевой пальмы, магнолия, глауберова соль.
- Лецитин. В состав входит 1200 мг соевого лецитина. Показаниями к применению являются ЖКБ, жировая дистрофия печени, гестоз, атеросклероз, острый гепатит, токсические поражения печени. Лецитин при желчнокаменной болезни следует принимать не менее 1-2 месяцев.
- Карсил. В качестве активного компонента выступает экстракт расторопши пятнистой. Средство обладает гепатопротекторным, желчегонным, иммуномодулирующим действием. Карсил прекрасно помогает растворить мелкие холестериновые камни и сохранить нормальную работу печени.
- Желчегонный сбор №2. В состав входят цветки бессмертника песчаного, листья перечной мяты, трава тысячелистника. Лечебный сбор рекомендуется выпивать после еды. Показаниями к его применению являются начальная стадия ЖКБ, холецистит, ДЖВП, гепатит.
Отметим, что любые желчегонные ЛС категорически запрещено принимать, если диаметр камня в желчном пузыре более 1 сантиметра.
Формирование камней
В результате патологий органов желудочно-кишечного тракта, нарушений гормональных или обменных процессов, а также желчнокаменной болезни (ЖКБ) проявляются диффузные изменения ПЖ. Это приводит к ее воспалению, а в некоторых случаях — образованию конкрементов. В их состав входят нерастворимые соединения кальция с солями металлов или органических компонентов.
Чаще всего камни располагаются попарно или большими скоплениями. Их размеры составляют от 0.5 мм до 5 см, а форма бывает округлой, овальной или неправильной.
Образование конкрементов в протоках ПЖ
Стадии формирования
Клиницисты выделяют три стадии развития конкрементов в ПЖ:
- Первая фаза характеризуется повышением концентрации и вязкости панкреатического сока, приводящей к появлению нерастворимых конгломератов белковой природы.
- Во время второй фазы продолжается сгущение панкреатического сока, а на сформированных белковых структурах адсорбируются соли кальция. Аналогичные процессы происходят и в паренхиме органа, появляются очаги некроза, затрагивающие и островки Лангерганса. Это приводит к снижению выработки поджелудочной железой гормонов и ферментов, участвующих в расщеплении пищи. Особую опасность вызывает угнетение синтеза инсулина, приводящее к проявлению вторичного сахарного диабета.
- На третьей стадии к процессу формирования кальцинатов присоединяется воспалительный фактор. Нарушается отток секрета железы, и проявляются клинические признаки панкреолитиаза. Часто в этот период происходит инфицирование органа, усугубляющее течение болезни.
Наибольшую опасность представляют камни, застрявшие в протоке ПЖ и затрудняющие свободное прохождение секрета, который начинает переваривать ткани самого органа.
Причины появления
Провоцируют диффузные изменения ПЖ: ЖКБ, гепатит, паротит, язвенный колит, гастрит и другие заболевания различной природы.
Также к причинным факторам, вызывающим застой панкреатического сока и формирование конкрементов, относятся:
- доброкачественные и злокачественные опухоли;
- воспаления двенадцатиперстной кишки;
- кисты ПЖ;
- нарушение кальциево-фосфорного обмена;
- инфекционные заболевания;
- нарушение функции паращитовидной железы.
Учеными проводились исследования, как влияют камни в желчном пузыре на поджелудочную железу. Было установлено, что ЖКБ — частая причина панкреатита, который способствует сгущению секрета и формированию кальцинатов.
Немалая роль в появлении камней в поджелудочной отводится неправильному питанию и чрезмерному потреблению алкогольных напитков.
Много жирной, жареной, острой и сладкой пищи создает повышенную нагрузку на орган, нарушается его нормальное функционирование, и создаются благоприятные условия для прогрессирования воспалительных процессов и образования нерастворимых соединений.
Урсодезоксихолевая кислота
Для сохранения нормальной работы печени и растворения мелких холестериновых камней принято использовать средства, в основе которых лежит соединение под названием урсодезоксихолевая кислота.
УДХК является активным компонентом таких препаратов, как Гринтерол, Урсофальк, Урклив, Урсодекс, Урсолак, Холудексан, Урсосан, Экурохол, Ливодекса. Выпускаются ЛС в виде таблеток, капсул и суспензии. Кстати, суспензии преимущественно используются при лечении гепатобилиарных нарушений у детей.
- Снижает насыщенность желчи холестерином и выработку холестерина в печени.
- Растворяет холестериновые камни.
- Оказывает мембраностабилизирующее действие.
- Повышает иммунитет.
- Снижает литогенность желчи, нормализует ее физико-химические показатели.
При употреблении средств на основе урсодезоксихолевой кислоты принято регулярно проходить УЗИ и отслеживать активность печеночных ферментов. Также нужно принять во внимание тот факт, что УДХК может вызывать декомпенсацию билиарного цирроза печени.
источник