Любое заболевание поджелудочной железы предполагает серьезный подход к питанию. Улучшения напрямую зависят от потребляемых продуктов питания. Опасность патологии в том, что полезные вещества перестают поступать из-за отсутствия ферментов в желудке, которые вырабатывает поджелудочная железа. Происходит это из-за отечности стенок желчных протоков и желудка. При этом орган продолжает выработку ферментов, которые постепенно разрушают его. По этой причине, главное правило питания при наличии такой проблемы – кушать надо маленькими дозами. В организм должны поступать преимущественно белки, необходимо дополнительно восполнять недостаток полезных элементов за счет пищевых добавок.
Разновидности диеты
Существует две основные разновидности диеты – щадящая или основанная на столе 5п-1. Ее придерживаться следует с 3 по 10 день после оперативного вмешательства, в острой стадии. Меню предполагает резкое ограничение углеводов и жиров. Недопустимо употребление любой пищи, способной спровоцировать вздутие или стимулировать секрецию желудочного сока. Пищу нельзя жарить. Полностью исключаются как холодные, так и горячие напитки и блюда.
Второй вариант – диета 5п-2. Назначается она в период ремиссии, сразу после обострения. Категорически запрещены любые жареные продукты, еда должна быть перетертой, вареной или приготовленной на пару. В рацион включается повышенное количество блюд с содержанием белка и умеренным потребление углеводов. Соль в меню также сводится практически к нулю.
Некоторые особенности диетического питания
При панкреатических и желудочных болях, о каком бы заболевании ни шла речь, прежде всего показана диета. Она заключается в избегании тяжелой пищи, жирных продуктов, жареного. Есть рекомендуют часто, маленькими порциями, ни в коем случае не переедать, исключить алкоголь, сладкие и газированные напитки.
Перед употреблением продукта, даже если он рекомендован врачом, следует убедиться, что он свежий, качественный. Особенности диеты при больном желудке построены на принципах здорового питания.
В рацион включают разнообразную пищу: крупы, мясные, рыбные блюда, супы, кисломолочные изделия. Воздерживаются от сладкого, мучного, жирного или сводят их потребление к минимуму.
Как составить правильное меню
Питание при болях в пищеварительном тракте делится на щадящее и лечебное. Придерживаясь диеты:
- Разгружают органы пищеварительного тракта, которые не в состоянии справиться с «тяжелой» пищей из-за заболеваний или воспалительного процесса.
- Нормализуют выработку желудочного сока, продукцию желчи.
Такие продукты, как вареные яйца, блюда, приготовленные на пару (котлеты, омлеты), каши, овощные пюре на воде, постные супы, макаронные изделия, способствуют этим целям. Но разрешены не только эти продукты. Чтобы человек получал все необходимые питательные вещества, блюда комбинируют.
Как готовить и есть
Важно не только знать, что можно есть при больном желудке и проблемах с поджелудочной, но и как готовить и принимать пищу. К примеру, питаться, когда панкреатит перешел из острой стадии в стадию ремиссии, нужно нормально, потребляя допустимое количество жиров. Можно даже включать в рацион сахар и соль. А вот если заболевание в самом разгаре, жирная пища противопоказана.
При проблемном желудочно-кишечном тракте назначают щадящую диету, в состав которой входят самые разные продукты:
- черствый хлеб, крупы,
- постное мясо, рыба,
- овощи, фрукты,
- кисломолочные продукты,
- яйца, особенно перепелиные,
- растительные масла,
- травяные чаи, отвары, слабо газированная минеральная вода.
Что касается способов приготовления пищи, то перед употреблением мясо, рыбу, даже овощи отваривают.
Нужно составить примерный план питания. Следует придерживаться распорядка дня. Употреблять пищу лучше чаще, небольшими порциями, комбинируя разрешенные продукты.
Что можно кушать
Рассмотрим примерный список того, что можно кушать, когда болит желудок, поджелудочная, кишечник:
- Хлеб и крупы составляют основу ежедневного рациона. Если болит желудок, употребляют подсушенный (вчерашний) хлеб, сухари, желательно из неочищенной муки, на натуральной закваске.
- Овощные пюре.
- Перетертые, пюрированные овощные супы врачи рекомендуют, потому что они легко усваиваются и не нагружают больной орган.
- Бульоны и блюда на их основе. В период обострения и сразу после него бульон употребляется второй или даже третий.
- Выбирают постные сорта мяса. Отдают предпочтение паровым котлетам из индейки, курятины, говядины, кролика. Фарш лучше готовить самим, потому что магазинные часто содержат много жира.
- Включают в рацион нежирные кисломолочные продукты: йогурт, кефир, ряженку, пахту. Можно побаловать себя домашним творогом. Для его приготовления берут свежую простоквашу, а полученный продукт потребляют сразу.
- Салаты из свежих овощей полезны для людей с больным желудком. Морковь, капуста, свекла прекрасно сочетаются в салате, который приправлен небольшим количеством растительного масла.
- Яйца, сваренные вкрутую, идеально подойдут для завтрака. Хорошим началом дня станет и белковый омлет.
- Чередовать яичные блюда можно с кашей, сваренной на разбавленном молоке или воде. В готовое блюдо можно добавить растительные масла. Сливочное часто противопоказано, может перегрузить желудок, спровоцировать выброс желчи, а вот льняное, подсолнечное, даже из тыквенных семечек пойдут на пользу.
- Сладкоежки балуют себя легкими десертами, в качестве которых подойдут запеченные яблоки, пастила или фруктовый мармелад, мусс из фруктового пюре, даже зефир, если на данный момент острые стадии болезни миновали.
- Утоляют жажду травяными чаями, водой. Подойдут и овощные отвары. Вместе с сухариком они служат и в качестве перекуса.
Вот вариант обеда, который подойдет для человека с больным желудочно-кишечным трактом:
- Чашка крем-супа из цуккини с сухариками.
- Ломтик отварного куриного филе с картофельным пюре и салатом из свеклы.
- Мусс из печеных яблок с натуральным йогуртом.
- Ромашковый или шиповниковый чай без сахара, небольшая чашка несладкого компота, например, из сухофруктов, без меда, варенья или сахара.
Все эти продукты входят в перечень того, что можно есть, когда болит желудок и поджелудочная, а значит, насытят организм и не перегрузят пищеварительную систему.
Какие жидкости можно пить
Количество продуктов и напитков, полезных при боли в желудочно-кишечном тракте, позволяет организовать полноценный рацион.
Напитки, которые можно употреблять людям с проблемами пищеварительной системы:
- несладкие некрепкие (травяные) чаи,
- отвар шиповника,
- компоты из фруктов и ягод (сушеных, свежих),
- кисели,
- вода минеральная негазированная,
- кисломолочные напитки (без добавления сахара),
- морсы.
Перечисленные напитки утоляют жажду и нормализуют процесс переваривания пищи.
Запрещенная пища
Продукты, показанные людям с проблемами желудочно-кишечного тракта, щадят слизистую оболочку желудка, нормализуют уровень кислотности, легко перевариваются, усваиваются организмом. Человек чувствует себя здоровым, и может совершить ошибку, соблазнившись пищей, которая выглядит аппетитно, но противопоказана. К такой еде относится вся «быстрая» или «уличная» еда, жареная, жирная пища, сладости, мучное, алкогольные напитки и коктейли, кофе.
Запрещенная пища это и экзотические продукты, острые блюда, щедро приправленные уксусом салаты. Жирные молочные продукты тоже попадают «в немилость». Запрещенная еда провоцирует приступ болей, обостряет течение болезни.
Продукты которых следует избегать
Основное правило, которого необходимо придерживаться – свести к нулю пищу, стимулирующую производство ферментов для расщепления поступающей пищи. К полностью запрещенной пище относят:
- жир;
- жареные блюда, это яичница, сало;
- мясо необходимо очищать от шкурки;
- рыбу нельзя жарить;
- сладости и выпечка;
- запрещено мороженое и шоколадки;
- консервация, копчения и колбасы, включая даже печень трески, из-за большого количества в них жира;
- молочная продукция, в особенности майонез, сметана, сыры.
Многие фрукты и овощи допустимо кушать, но некоторые находятся под строжайшим запретом, а именно:
- белокочанная капуста;
- томаты;
- огурцы;
- виноград;
- апельсины;
- репа;
- гранаты.
Придется отказаться от употребления грибов.
К напиткам выдвигаются также жесткие требования. Категорически запрещено пить холодную воду и кофе. Можно чай, но не крепкий. Запрещены некоторые соки, фреши и морсы: апельсиновый, абрикосовый, яблочный и из грейпфрута. Нельзя пить лимонад.
Разрешенные продукты
Чтобы снизить давление на орган приписывают лечебное питание, оно вносит блюда, что можно кушать при воспалении поджелудочной железы. Этот стол направлен, чтобы предупредить формирование отдельных проблем и нормализовать состояние. Она основана на том, что продукты для поджелудочной железы с увеличенным присутствием белков – до 130 г, помимо того продукты, которые богаты на калий.
Какие продукты любит поджелудочная железа.
- По мясу пополняется стол индейкой, курицей, ягненком, постной телятиной.
- По рыбе допускается кушать окуня, треску, судака.
- Птица.
- Мучные продукты –хлеб, сухарики, печенье галетное, обычные баранки.
- Молочные продукты – можно 30% твердый сыр, 1% молоко, 0% йогурт.
- Напитки – сок из банана, клубники, компот из сухофруктов.
В лечебном рационе из полезных продуктов для поджелудочной железы выделяют манную, овсяную, гречневую и рисовую каши, приготавливаемые на воде.
Далее они перетираются, разрешено разбавить молоком, водой, чтобы добиться полувязкой густоты. Если готовить каши, пользуясь мукой из гречки и риса, то процесс готовки будет упрощен.
молочные продукты
Что еще можно есть при воспалении поджелудочной железы? Сварить и перетереть в пюре картошку, кабачки, цветную капусту, морковь и иные допущенные овощи. Из моркови и тыквы сделать паровые пудинги. Если рассматривать, сколько и углеводов в этих овощах и их питательность, то в кабачках меньше углеводов, как и по питательности — углеводы 5,99 г, калории 30, 56 ккал. Овощи, к примеру, такие как цветная капуста 4,72 г /33,99 ккал, морковь 12,06 г/41,07 ккал, картофель включают — 19,81 г/ 85,57 ккал. Через некоторое время допускается включить в стол очищенные от кожуры томаты и перетертые огурцы.
Супчики приготавливают, используя овощной бульон, в который потом добавляют мелко нарубленные овощи либо хорошо разваренные допустимые крупы. Чтобы заправить супы пользуются маслом сливочным, сливками, сметаной.
Из кисломолочной нежирной продукции выбирают молоко, которое рекомендовано добавлять в еду, так как цельное пациенты переносят хуже. Также разрешено кушать обезжиренный творог, делать пудинги с запеканками. Если у человека нехватка кальция, то лучше восполнить дефицит кальцинированным творогом. Сметану используют в качестве приправы. Сыр вводится в питание перетертый.
Из мясной продукции стол пополняют говядиной, кроликом, курицей. Употреблять мясные блюда разрешено лишь в качестве суфле, фрикаделек, тефтелей, котлет, которые готовились на пару. Можно кушать сваренное мясо кролика и курицы куском.
Разрешено готовить соусы, используя овощной бульон, заправив сметаной, молоком. Из фруктов стол пациента при патологии железы пополняют пастилой, муссом, киселем, вареньем. В ограниченном объеме допущено кушать ягоды с фруктами, которые заранее требуется перетирать. Разрешен также паровой омлет и другие блюда и гарниры.
кисель
Допустимая пища
Но не стоит смотреть пессимистично на перечень продуктов питания при проблемах с поджелудочной железой. На самом деле иногда, но все же редко, можно делать себе небольшой праздник желудка.
Периодически можно кушать:
- куриную и свиную печень;
- оливковое или кедровое масло;
- докторскую колбасу;
- сливочное масло, но с жирностью не выше 60%;
- вафли, но без начинки;
- мармелад;
- вареные яйца, но не более 2-3 штук на протяжении недели;
- корицу;
- ванилин.
Кстати каменную соль можно заменять на морскую.
Что есть при панкреатите с болями
Когда хронический панкреатит обостряется, стоит обратить внимание на диетическое питание лечебного стола №5. Такая диета больше остальных отвечает потребностям организма при данном заболевании, она помогает устранять приступы и не дает болезни проявиться снова.
Специалисты знают, что можно есть, если болит поджелудочная железа, и дают рекомендации пациентам. Меню может состоять из следующих блюд:
- суп — овощной, крем, со слизистыми крупами (исключением является пшено);
- кисломолочные продукты;
- вареные яйца;
- рагу из овощей, в которое может входить кабачок, картофель, лук, морковь, цветная капуста, брокколи, свежая зелень;
- небольшое количество животных жиров (например, сливочное масло);
- немного свежих ягод и фруктов.
Больным панкреатитом нельзя есть мороженое.
Разрешенная и рекомендованная пища
Чтобы снизить нагрузку на орган, рекомендуется включить в рацион следующую пищу:
- мясо индейки и курицы;
- ягненка;
- филе окуня;
- телятину;
- треску и другие нежирные сорта морепродуктов;
- пшеничный хлеб, но несвежий;
- сухари;
- галетное печенье;
- желе, но небольшими порциями;
- супы можно практически любые, но лучше отдавать предпочтение вегетарианским;
- цветная капуста;
- печеные яблоки;
- кабачки;
- картофель;
- морковь;
- твердый сыр, с небольшой жирностью, до 30%;
- йогурт и молоко с жирностью до 1%.
Будет полезен кисель, его можно пить на протяжении всего дня. Допустимо пить соки, но не промышленного производства, а свежевыжатые, из моркови, клубники (разведенный с водой 1:1) и банановый. Можно заваривать каркаде, но не чаще 2 раз на протяжении дня.
Питание в зависимости от причины боли
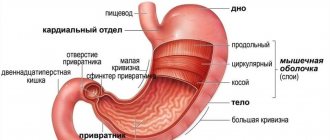
Зачастую боль сигнализирует о развивающихся патологических процессах. Лидирующее место среди заболеваний поджелудочной железы занимает панкреатит – заболевание воспалительного характера.
Основной причиной развития недуга является нарушение оттока ферментов, которые способны разрушить ткани органа и даже кровеносные сосуды. Заболеванию подвержены любители острой, жареной, жирной пищи, а также люди, которые злоупотребляют алкоголем и переедают. Основными проявлениями недуга являются болевой синдром и интоксикация.
Острый панкреатит
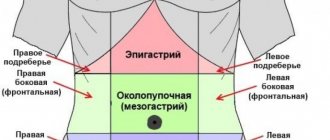
Для острого процесса характерна интенсивная боль тупого или режущего характера. В зависимости от того, какой участок поджелудочной железы был поражен, боль может появляться в правом или левом подреберье, под ложечкой. Если же патологический процесс затрагивает весь орган, болевая вспышка носит опоясывающий характер. Боль может отдавать в спину, лопатку, грудь.
Отсутствие своевременной медицинской помощи чревато болевым шоком, потерей сознания и даже летальным исходом. Помимо боли, у больных появляется тошнота и рвота, вздутие живота, отрыжка, изжога, диарея или запор. Наблюдается напряженность мышц брюшного пресса. Острый процесс может также вызывать повышение температуры тела, а также изменение показателей артериального давления.
Острый панкреатит является показанием к госпитализации. Основной задачей лечения является нейтрализация панкреатических ферментов, которые попали в кровь, а также борьба с интоксикацией. В острый период следует обеспечить минимальную нагрузку на орган. В первые дни показано лечебное голодание. При этом внутривенно вводятся растворы с питательными веществами.
В первые несколько дней при остром панкреатите показано лечебное голодание Важно! Голодание считается наиболее действенным методом терапевтического лечения острого панкреатита.
Голодание бывает сухим или с употреблением жидкости. Первый метод может продолжаться не более 24 часов, затем больному дают небольшое количество минеральной воды без газа, постепенно увеличивая дозировку. По прошествии двух дней можно употребить овощной бульон, после этого рацион расширяется.
Сухое голодание чаще назначают при хронической форме, а голодание с употреблением жидкости – при остром процессе. Оно поможет не только снять симптомы недуга, но и ускорит процесс выздоровления органа. При остром панкреатите голодание проводится в условиях стационара. Больному разрешается в неограниченных количествах употреблять жидкость. Это может быть щелочная минеральная вода или отвар шиповника.
При хроническом процессе сухое голодание проводится один раз в неделю, при этом человек должен соблюдать строгий постельный режим. После стихания острого процесса важно продолжать следить за питанием. Пища должна употребляться в протертом пюреобразном виде. Приемы пищи должны быть небольшими порциями пять-шесть раз в день. Блюда должны быть комфортно теплыми.
Что нельзя есть? Запрещенными при панкреатите являются такие продукты:
- жирная пища, бульоны, копчености;
- приправы, соленья, маринады;
- острые овощи и кислые фрукты;
- кондитерские изделия, сдоба;
- газировка, алкоголь;
- шоколад, мороженое;
- какао, кофе.
При панкреатите запрещены кислые фрукты
Лечебное питание включает в себя достаточное количество полезных и вкусных продуктов:
- вареные, тушеные или приготовленные на пару овощи;
- постное мясо, рыба и птица;
- крупы;
- овощные супы;
- печеные яблоки;
- кисели, компоты;
- растительное масло разрешается вводить в рацион, но оно не должно подвергаться термической обработке.
Хронический панкреатит
При хроническом процессе приступ боли может беспокоить человека на протяжении длительного периода времени. Наклоны и приседания усиливают интенсивность болевого синдрома. Вызвать очередной приступ могут погрешности в питании.
Хронический панкреатит – это волнообразный процесс. На смену рецидиву приходит стадия ремиссии. При обострении больным назначают голодание, так же как и при остром процессе. Полноценное питание может быть назначено лишь через несколько дней от начала обострения, когда активность панкреатических ферментов снижается, стихает воспалительная реакция и сходит отек поджелудочной железы.
Начиная с третьего дня вводятся дополнительные продукты. Блюда должны быть однородной и вязкой консистенции. Это может быть картофельное пюре, каши, протертые супы, галетное печенье, сухари.
Хотя при помощи одной лишь диеты вылечить хронический панкреатит нельзя, но она поможет улучшить качество жизни больного
Поджелудочная железа и алкоголь
Злоупотребление спиртными напитками крайне негативно сказывается на состоянии поджелудочной железы. Клетки этого органа даже больше страдают от спирта, чем клетки печени. Ученым удалось установить, что алкоголь в 50% становится причиной появления воспалительного процесса в органе. Он не способен расщеплять спирт, и при попадании в него, алкоголь становится причиной спазм. В итоге появляются белковые пробки, которые со временем могут превратиться в плотные образования. Со временем, железа начинает воспаляться и, в конце концов, начинаются гнилостные процессы.
Почему болит желудок и поджелудочная
Причиной болей в желудке и поджелудочной железе становятся различные заболевания. Важно различать характер и локализацию болевых ощущений. Боли в поджелудочной возникают на фоне развития панкреатита, при наличии кист, опухолей. Желудочные боли возникают при:
- отравлениях,
- язвах, гастритах и колитах,
- инфекционных болезнях,
- опухолях, полипах.
Характер болевых ощущений в каждом случае разный:
- Язвенная болезнь выдает себя спазматической болью, чувством жжения.
- Тупые ноющие боли указывают на наличие опухоли, а схваткообразные – на инфекцию.
- Колит проявляется интенсивной болью вверху живота.
- При гастрите боли появляются сразу после приема пищи или тогда, когда человек очень голоден.
Болевые ощущения в животе, их характер и дислокация могут четко указывать на заболевание. Однако, следует обращать внимание на наличие других симптомов:
- запор, понос,
- тошнота и рвота,
- температура,
- цвет кожных покровов.
Важно не спутать желудочные заболевания с инфарктом или стенокардией, потому что и в том, и в другом случае характер болевых ощущений может быть схожим.
Примеры меню и рецепты блюд
Кушать необходимо не реже 5-6 раз на протяжении дня. Меню может быть таким:
| Завтрак | 200 г гречневой каши, сухарики | 150 г тыквенно-картофельное пюре, сухарики | 200 г овсяной каши, сухарики |
| Ланч | Котлета из курятины на пару, подсушенный хлеб, стакан молока | Суфле из моркови, котлеты с нежирного мяса | Рисовая каша, куриное суфле* |
| Обед | Вегетарианский суп, рыбная котлета | Суп-лапша, котлета из курицы | Суп-пюре из цветной капусты**, вареная телятина |
| Полдник | Печеное яблоко, кефир | Омлет на пару, фруктовое желе | Галетное печенье, сок |
| Ужин | Творог, чай с молоком, немного галетного печенья | Овощное рагу, отварная курятина | Тыква вареная, куриная котлета |
Как видно даже из 3 вариантов, меню не такое уж и однообразное.
*Для приготовления суфле из курицы потребуется одна грудка птицы и яйцо, которые перемешиваются на мясорубке. В смесь добавляется молоко (150 мл), немного соли. Форму для запекания обрабатывают растительным маслом и выкладывают полученный фарш. Запекать блюдо 30 минут в духовке при температуре 200 градусов.
** Суп-пюре из цветной капусты готовится за считанные минуты. Растение разделяют на соцветия, добавляют немного нашинкованной моркови и измельченного лука. Все компоненты заливаются небольшим количеством воды и молока. Пропорция должна соответствовать 1:1. Ставят на огонь смесь и варят пока капуста не дойдет до готовности. Немного добавляют соли, тертого сыра и еще проваривают 5 минут.
Общие рекомендации
Ускорить процесс выздоровления при болезнях поджелудочной железы поможет правильное питание в сочетании со здоровым и подвижным образом жизни, а также отказом от вредных привычек. Если у вас болит поджелудочная железа, придерживайтесь следующих принципов правильного питания:
- принимайте пищу регулярно – каждые три–четыре часа. Больших интервалов не должно быть;
- меню должно быть разнообразным и сбалансированным. В рационе должно присутствовать достаточное количество белков, жиров и углеводов, а также продуктов, богатых клетчаткой;
- старайтесь не переедать, приучитесь употреблять небольшие порции пищи;
- не ешьте холодную и горячую пищу, она должна быть теплой;
- жарить пищу недопустимо при болях в поджелудочной железе, лучше всего продукты готовить на пару, варить, тушить;
- в день вы должны употреблять до двух литров воды.
Питание при болях в поджелудочной железе составляется с учетом рекомендаций лечебного стола №5. Специалисты утверждают, что орган ответственен в первую очередь за углеводный обмен, а поступающие белки не приведут к его перегрузке. Именно поэтому они рекомендуют вводить в рацион белковую пищу.
Полностью исключать растительное и сливочное масло, хотя количество их употребления следует контролировать. Диета несколько отличается в зависимости от фазы заболевания. То, что можно есть при хроническом процессе, категорически нельзя употреблять в период острой фазы.
Если у вас болит поджелудочная железа, в первую очередь обратитесь к врачу для постановки диагноза
Больная поджелудочная железа крайне нуждается в щадящем питании. Рассмотрим примерное меню при заболеваниях этого органа. На завтрак предпочтительнее приготовить овсяную или манную кашу. На обед можно покушать овощное пюре или протертый суп. На ужин снова приготовьте кашу, например, овсянку или гречку. В качестве перекусов лучше всего использовать кисломолочные продукты, запеченные фрукты и галетное печенье.
Теперь рассмотрим примеры блюд, которые можно готовить при заболеваниях поджелудочной железы:
Можно ли есть бананы при панкреатите?
- Мясной пудинг. Лучше всего его готовить в пароварке. Для его приготовления необходимо взять говядину, молоко, яйца и сливочное масло. Мясо обязательно очистите от жира и прожилок. Сначала говядина варится и затем пропускается через мясорубку. Отделите желток от белка. В мясной фарш необходимо добавить молоко, немного соли и желток. Затем белок следует взбить с помощью миксера и также отправить в общую емкость. Тщательно смешайте все компоненты блюда, должна получиться пастообразная смесь. Масло необходимо для смазывания емкости.
- Омлет в пароварке. Понадобиться яйцо, вода, сливочное масло и соль. По вкусу можно также добавлять овощи и творог. Все ингредиенты смешиваются до получения однородной массы, а затем отправляются на двадцать минут в пароварку.
- Творожное суфле. Нам понадобятся следующие ингредиенты: творог, молоко, мед, желатин, какао-порошок. Для начала вы должно замочить на тридцать минут желатин в воде. Далее вы сливаете воду, а в желатин добавляете остальные ингредиенты. Затем блюдо ставится на маленький огонь и доводится до кипения.
Когда болит поджелудочная железа, пейте в достаточном количестве воды
Питание при болях поджелудочной железы
Сильные приступы снимают при помощи лекарств. Но сокращают ассортимент меню, так как без этого не обойтись. Прежде всего надо отказаться от всего с сильно высокой или низкой температурой. Абсолютно все должно потребляться только в теплом виде. Это касается любой жидкости. Сразу исключаются жиры, ни в коем случае недопустимы жареные блюда. Идеально подойдут для питания овощи в перетертом виде и с малым содержанием щавелевой кислоты, паровые или вареные. Вводится кисель, небольшое количество пудингов и желе, также приготовленные в щадящем режиме, слизистые супы, сухари, галетное печенье.
Допустимо кушать морепродукты и мясные блюда. Однако выбирать придется по принципу малого содержания жира в заготовках.
Рекомендуемое меню
Диета при поджелудочной железе назначается для снижения секреторной функции ЖКТ, предотвращения развития воспалительного процесса. Каждое обострение панкреатита вызывает замещение функционирующей ткани соединительной, провоцируя появление внешнесекреторной недостаточности, проявляющейся в нарушении выработки ферментов, участвующих в расщеплении пищи.
Ограничение рациона призвано максимально разгрузить поджелудочную железу, восстановить конституцию органа, предотвратить дальнейшее разрушение тканей.
При хронических заболеваниях
Чаще всего (после 1-го обострения) панкреатит преобразуется в хроническую патологию, переходя в острую форму при резком нарушении диетического режима.
Принципы питания:
- Разрешается употребление блюд, приготовленных в пароварке, методом варения, тушения запекания.
- Овощи и мясо, курицу перед подачей следует измельчать.
- Запрещается употребление продуктов с высоким содержанием щавелевой кислоты, имеющих в составе грубую клетчатку, дубильные микроэлементы. Опасно включат в меню еду, вызывающую повышенную секрецию пищеварительного сока.
- Ежедневное питание основывается на преобладании в меню углеводов и белковых продуктов. Строго ограничиваются жиры.
- Кушать требуется 5-6 раз в сутки. В промежутках между приемами пищи необходимо потреблять жидкость.
Состав суточного рациона:
- белки – 120 гр (более половины должен составлять растительный белок);
- жиры – 85 гр (не менее 35% — растительного происхождения);
- углеводы – 380 гр;
- жидкость – 1-2 л;
- пищевая ценность – 2300-2900 ккал.
Придерживаться диетпитания следует от 6 мес. до 2 лет.
Рекомендованный рацион:
| 1-й день | |
| завтрак |
|
| 2-й завтрак |
|
| обед |
|
| полдник |
|
| ужин |
|
| перед сном |
|
| 2-й день | |
| завтрак |
|
| 2-й завтрак |
|
| обед |
|
| полдник |
|
| ужин |
|
| перед сном |
|
| 3-й день | |
| завтрак |
|
| 2-й завтрак |
|
| обед |
|
| полдник |
|
| ужин |
|
| перед сном |
|
| 4-й день | |
| завтрак |
|
| 2-й завтрак |
|
| обед |
|
| полдник |
|
| ужин |
|
| перед сном |
|
| 5 день | |
| завтрак |
|
| 2-й завтрак |
|
| обед |
|
| полдник |
|
| ужин |
|
| перед сном |
|
| 6-й день | |
| завтрак |
|
| 2-й завтрак |
|
| обед |
|
| полдник |
|
| ужин |
|
| перед сном |
|
| 7-й день | |
| завтрак |
|
| 2-й завтрак |
|
| обед |
|
| полдник |
|
| ужин |
|
| перед сном |
|
При острой форме
Воспалительный процесс в поджелудочной железе проявляется сильными болями, тошнотой и рвотой. В острой стадии заболевания назначается голодание (2-3 дня). В случае сильного снижения веса проводится кормление через зонд.
На время голодного периода разрешены:
- минерализованная вода без примеси газов;
- несладкий чайный напиток;
- фитоотвар из плодов шиповника;
С 4-го дня пациенту можно кушать. Употреблять пищу следует дробно (не более 100 гр за 1 прием) 5-6 раз в сутки.
Основы питания:
- Показаны только отварная пища и еда, изготовленная в пароварке.
- Каши, мясные, овощные блюда тщательно перетираются.
- Можно есть только теплую пищу.
Суточный рацион:
- с 1-го по 3-й день – 0 ккал;
- с 4-го по 7-й – 80 гр белка, 60 гр жира, 90 гр углеводов. Во время лечения наложен строгий запрет на потребление простых углеводов, из-за возможного появления пищеварительного секрета.
Предлагаемое питание:
| с 1-го по 3-й день |
|
| 4-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| после 21:00 |
|
| 5-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| после 21:00 |
|
| 6-й день | |
| 8:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 20:00 |
|
| после 21:00 |
|
| 7-й день | |
| 8:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| после 21:00 |
|
В стадии выздоровления
После завершения стационарного лечение, в течение 14-18 суток необходимо придерживаться щадящей диеты, направленной на:
- оздоровление ЖКТ;
- предотвращение повышенной секреции желудочного сока;
- исключения возможного обострения болезни.
Особенности питания:
- Преобладание белковой пищи. В случае непереносимости животного белка применяются соевые продукты.
- Обязательная термическая, механическая обработка. Разрешены только отварные и паровые блюда. Корнеплоды, фрукты применяются для приготовления муссов, запекаются, в обязательном порядке перетираются блендером или с помощью терки.
- Ограничение соли (6-7 гр).
- Полное исключение алкоголя, сахара, корнеплодов, богатых грубой клетчаткой.
- Питаться необходимо 4-5 раз в сутки. Пища подается свежеприготовленной и теплой (+ 37 °С).
- Питьевой режим – до 1,2 л.
Пищевая энергия:
- белки – 100-110 гр;
- жиры – 70-80 гр (до 20% растительные происхождения);
- углеводы – 250-350 гр (30% простые);
- суточный рацион – 2590-2790 ккал.
Допустимое меню на 7-ми дневный период:
| 1-й день | |
| 8:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| после 21:00 |
|
| 2-й день | |
| 8:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 20:00 |
|
| 21:00 |
|
| 3-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| после 21:00 |
|
| 4-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| после 21:00 |
|
| 5-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| после 21:00 |
|
| 6-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| 21:00 |
|
| 7-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| после 21:00 |
|
В период обострения
Показано пребывание в условиях стационара. Лекарственная терапия сопровождается 3-х дневным исключение пищи с последующим переводом на диетпитание. Голодание проводиться с целью предупреждения выработки ферментов, необходимой для восстановления функций поджелудочной железы. С 4-го дня разрешается употребление жидкой, перемолотой пищи. Показаны кисели, содержащие крахмал.
Основы рациона:
- Строгое ограничение в пище, направленное на восстановление работы ЖКТ, снятие болевых симптомов.
- Термальная и механическая обработка изготовляемой пищи. Разрешены к потреблению только теплые блюда, подаваемые в перемолотом виде, жидкие, безмолочные каши.
- Диетпитание проводиться 5-6 раз в сутки.
- Показано полное исключение из рациона запрещенных продуктов.
Меню на 7-ми дневный срок:
| с 1-го по 3-й день |
|
| 4-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| 5-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| 6-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| 7-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
Суточное потребление:
- белки – 65 гр;
- жиры – 25 гр;
- углеводы – 350 гр (строго ограничено количество простые);
- вода – 1,2 л.;
- всего – 1000 ккал.
Длительность строгой диеты 10-14 дней с постепенным расширением ежедневного рациона. По окончанию ограничений больной переводиться стол 5В.
В период ремиссии
Питание в период стойкой ремиссии имеет целью:
- предупреждение острых приступов панкреатита;
- стабилизацию работы поджелудочной железы и ЖКТ;
- соблюдение правильного рациона.
Особенности диетпитания:
- Кушать следует 4-5 раз в сутки.
- Пища вариться, готовиться в пароварке, тушиться, запекается.
- Рекомендуется измельчать еду, но допустимо потребление еды мягкими кусками.
- Исключение жирных, сладких, острых продуктов.
Ежедневный рацион:
- белки – 1105 гр;
- жиры – 95 гр;
- углеводы – 350-450 гр;
- суточное потребление – 2700 ккал.
7-дневный рацион:
| 1-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| после 21:00 |
|
| 2-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| после 21:00 |
|
| 3-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| после 21:00 |
|
| 4-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| после 21:00 |
|
| 5-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| 21:00 |
|
| 6-й день | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| после 21:00 |
|
| 7-й день· | |
| 7:00 |
|
| 11:00 |
|
| 14:00 |
|
| 16:00 |
|
| 19:00 |
|
| после 21:00 |
|
Воспалительный процесс в поджелудочной железе – неприятная патология, могущая привести к нарушению пищеварения и метаболических процессов организма. Во время проведения терапии необходимо соблюдение диетпитания, направленного на предотвращение спазмов, разгрузку ЖКТ и восстановление его полноценной работы.
Оформление статьи: Мила Фридан
Общие советы по организации питания при панкреатите и гастрите
Советы при заболеваниях схожи. При рассмотрении анатомического расположения внутренних органов заметно, что поджелудочная железа располагается прямо над желудком. Плохое функционирование поджелудочной железы вызывает воспалительный процесс желудка, нарушается баланс щелочи и кислот – результатом становится ухудшение работы поджелудочной железы.
При таком круговороте процессов пищеварительной системы выделим основные рекомендации при обострении гастрита и панкреатита:
- Необходимо тщательно измельчать пищу при приготовлении, при употреблении – тщательно пережёвывать.
- Предпочтение при готовке отдают блюдам паровым, запеченным, сваренным или тушеным. Любителям блюд с золотистой корочкой стоит позабыть о собственной слабости к подобной пище, использовать фольгу при запекании.
- Питаться следует часто, кушать маленькими порциями с ладошку.
- Употребляемая еда принимается теплой.
- Лучше отказаться от привычки запивать еду жидкостью, попить лучше спустя час после основного приема пищи.
- Потребуется выработать определенный режим питания и строго его придерживаться, не давая послаблений.
- Перед сном не стоит наедаться, лучше последний прием пищи организовать за пару часов до отдыха.
В нынешнее время гораздо проще вести здоровый образ жизни, питаться правильно, на помощь приходят кухонные приборы – блендер и пароварка, дело лишь в желании питаться правильно.
Диетотерапия подразумевает определенный список дозволенного и запрещенного перечня продуктов. Ограниченное употребление некоторых продуктов пойдет на пользу при любом заболевании пищеварительной системы.
Какие продукты употреблять разрешено
Допустимые продукты при обострении панкреатита и гастрита:
- Нежирное мясо, к примеру, курица, кролик, индейка или телятина. При гастрите возможно съесть маленький кусочек говядины, при панкреатите жесткое мясо не рекомендуется
- Жидкие супы (с фрикадельками, куриный, гречневый, овощной, вермишелевый). Диета при обострении гастрита чуть отличается, бульоны входят в перечень рекомендуемой пищи, при панкреатите кушать разрешено лишь легкие отвары на основе овощей.
- Хлеб разрешено употреблять вчерашний, лучше из цельных зерен, рекомендуется слегка подсушить либо кушать в виде сухарей.
- Нежирные сорта рыбы.
- Кисломолочные продукты: кефир, творог, сыр. При гастрите с повышенной кислотностью от молочной продукции лучше отказаться.
- Яйца.
- В небольших дозах, по чайной ложке, допустимо рафинированное подсолнечное, тыквенное, оливковое масло, разрешено добавлять по 30 граммов сливочного, к примеру, в кашу.
- Крупы – гречневая, овсяная и ячневая, рисовая и манная.
- Макаронные изделия в малых количествах.
- Фрукты – яблоко, груша, банан, к примеру, в виде желе, компота или киселя, яблоко можно запекать в духовом шкафу.
- Овощи – тыква, кабачок, помидор. При панкреатите богатые клетчаткой овощи есть нельзя, при обострении гастрита овощи, наоборот, рекомендованы к употреблению.
- Из сладостей основной разрешенный продукт – мед, сухое печенье.
Мёд при гастрите, обволакивая стенки желудка, оказывает благоприятное воздействие при любой форме обострения. Он обладает антибактериальным, заживляющим, противовоспалительным и успокаивающим свойством. Медовые составляющие улучшают пищеварительный процесс и снижают кислотность. Мёд – разрешенный продукт, разрешается употреблять просто по ложке в день натощак.
Какие продукты употреблять запрещено
Диета при гастрите и панкреатите более, чем строгая, в оправдание отметим – соблюдение покажет плодотворный результат через небольшой временной промежуток.
Запрещены продукты:
- жирная рыба и мясо;
- грибы;
- капуста, щавель, шпинат, редька, редис, бобы;
- кукуруза;
- семечки и орехи;
- колбасные, копченые, консервированные, маринованные изделия;
- специи;
- черный хлеб;
- сдобные и кондитерские изделия, выпечка;
- алкогольные напитки;
- кофе;
- мороженое;
- молоко.
Меню представляется разнообразным, при употреблении однообразной пищи возникает дефицит питательных веществ, наблюдается ухудшение самочувствия в целом. Не нужно останавливаться на соблюдении диеты при появлении первых улучшений.
Врач после необходимых обследований установит верный диагноз и назначит лечение, включающее соблюдение правильного питания. Допустимо съесть продукт из разрешенного перечня, но не стоит самостоятельно подбирать рацион питания.
Гастроэнтерологи при составлении диеты отталкиваются изначально от уровня кислотности в желудке. При повышении – стоит ограничить употребление продуктов, провоцирующих повышение, при пониженном уровне – следует отдать предпочтение тому, что увеличит выработку кислоты.
Сколько придерживаться диеты
Длительность диеты для больных с проблемами желудочно-кишечного тракта зависит от конкретного заболевания и его стадии. В острые периоды некоторых болезней (к примеру, панкреатита или язвы) первые дни вовсе показан голод. Только после обострения можно переходить на щадящее питание.
Кстати, люди, у которых желудок чувствителен, также должны соблюдать диету и обращать внимание на продукты, которые они употребляют. Принципы здорового питания показаны всем тем, кто хочет быть здоровым и сохранять работоспособность.
Симптомы, поражения поджелудочной железы следующие:
- Рвота;
- Тошнота;
- Запоры;
- Боли в проекции поджелудочной железы, отдающие в левое подреберье.
Что можно и нельзя кушать когда болит поджелудочная
Что можно кушать, когда болит поджелудочная? Этот вопрос часто задают люди, у которых диагностирован панкреатит (воспаление поджелудочной железы). Это довольно распространенный недуг, заставляющий человека не только пересмотреть рацион, но и внести в него серьезные коррективы. Тем более, что есть повод: употребление «неправильной» пищи всегда становится причиной нового обострения болезни. Что же при панкреатите является полезной едой, а от чего лучше воздержаться?
Запреты по столу №5
Диета №5 — одна из 15 систем питания, которую назначают при болезнях желчного пузыря, путей желчевыведения и печени. Кроме того, что она обеспечивает организм всем необходимым и нормализует работу пораженных органов, происходит улучшение процессов желчеотделения, разгрузка обмена жиров, а главное, что крайне важно при панкреатите, — работа желудочно-кишечного тракта приходит в норму.
При обострении болезни данный лечебный стол исключает ряд продуктов:
- жареные блюда;
- мясо и рыбу с высоким содержанием жира;
- грибы и бульоны из них;
- мясные и рыбные бульоны, особенно наваристые;
- свежую сдобную выпечку;
- кондитерские изделия и напитки с шоколадом;
- алкогольные напитки;
- специи и пряные травы.
Если панкреатитом страдает ребенок, то список запрещенных продуктов расширяется, диета рекомендуется более строгая.
Исключают употребление:
- любой выпечки;
- сладостей;
- яиц, кроме сырых;
- консервированных и копченых продуктов.
Приблизительный рацион ребенка при обострении панкреатита
Может показаться, что стол маленького больного становится очень скудным, ведь из рациона исключается большинство вкусностей, которые дети так любят. Однако в меню остаются полезные компоненты, которые способны улучшить не только состояние воспаленной железы, но и общее состояние организма.
Дневной рацион может выглядеть следующим образом:
- Завтрак: паровой омлет или геркулесовая безмолочная каша.
- 2-й завтрак: пудинг из моркови, тыквы, компот из сухофруктов или шиповниковый отвар, напитки с небольшим содержанием сахара.
- Обед: на первое — тыквенный суп, филе нежирной рыбы — отварное или паровое, гарнир из отварного картофеля; в качестве десерта можно съесть запеченное яблочко; чай.
- Полдник: творожная запеканка из нежирного продукта и травяной чай;
- Ужин: можно предложить ребенку паровые котлетки из куриной грудки, морковный или тыквенный сок, галету.
Важная информация: Как заставить лучше работать поджелудочную железу
Как накрыть праздничный стол при панкреатите?
Больные люди неловко себя чувствуют на праздниках, потому что стол ломится от вредных калорийных блюд, спиртного. Но праздничный ужин при панкреатите может выглядеть торжественно и красиво, и будет полезным для здоровья. Представляем необычные блюда, которые украсят праздник, принесут радость душе и телу.
Окрошка для поджелудочной железы
Ингредиенты:
- кефир – 1 л,
- вода – 1 л,
- картофель – 4 шт.,
- огурец свежий – 200 г (1 большой),
- яйца перепелиные (можно куриные, но в 4 раза меньше) – 8 шт.,
- отварное филе грудки курицы – 200 г,
- зеленый лук – несколько перышек,
- укроп – несколько веточек.
Рецепт окрошки:
- Отварить картофель, яйца, почистить, нарезать.
- Вареную грудку порезать на кусочки.
- Огурец почистить от кожуры, порезать.
- Помыть зелень, убрать твердые части, измельчить, положить в посуду, присолить.
- Истолочь зелень, чтобы не было механического повреждения ЖКТ, а также для большего аромата окрошки.
- Нашинкованные ингредиенты соединить, добавить кефир, кипяченую охлажденную воду.
Этот рецепт необычен, но вкусен и полезен.
Зразы из телятины, начиненные омлетом, с овощным пюре и молочным соусом
В составе блюда следующие ингредиенты:
Для зраз:
- телятина – 300 г,
- батон – 40 г,
- молоко – 2 ст. л.,
- яйцо – 1 шт.
Для омлета:
- яйца – 2 шт.,
- молоко – половина стакана,
- соль − на кончике ножа.
Для гарнира:
- морковь – 1 средняя,
- кабачок – 200 г,
- картофель – 4 средние штуки,
- сливочное масло – 20 г.
Для соуса:
- масло сливочное – 1 ст. л.,
- мука в/с – 1 ст. л.,
- молоко 1,5% – 1 стакан,
- щепотка соли.
Праздничный рецепт готовят следующим образом:
- Взбить блендером яйца с молоком и солью для омлета.
- Сковороду смазать маслом, накалить, вылить яйца с молоком, накрыть крышкой.
- Готовить омлет на малом огне, остудить, порезать на кусочки.
- Хлеб залить молоком, чтобы размок.
- Прокрутить мясо, хлеб через мясорубку, добавить яйцо, посолить, смешать фарш.
- Сделать из фарша лепешки толщиной 1 см, в центр каждой положить омлет, собрать края фарша вверх, чтобы получились шарики. Положить зразы на решетку мультиварки, на дно чаши налить 2 стакана воды, закрыть крышку.
- Набрать программу «Пароварка» на 20 минут.
- Для гарнира овощи порезать на кусочки, сварить в подсоленной воде до мягкого состояния.
- Блендером взбить овощи в пюре, добавить сливочное масло, еще раз взбить.
- Для соуса муку обжарить на масле (или на сухой сковороде) до кремового цвета.
- Влить маленькой струйкой молоко при непрерывном помешивании, добавить соль.
- На малом огне варить соус, не прекращая мешать, до тех пор, пока не загустеет.
На красивые тарелки выкладывают овощное пюре, зразу, поливают соусом, украшают укропом, петрушкой.
Важные моменты для праздничного вечера
Праздник не будет мучением для больного панкреатитом человека, если соблюдать некоторые правила:
- Сервируйте стол маленькими тарелками, чтобы не переесть. Здоровый человек подложит себе кушанье, если не наестся 1 порции.
- Между разными блюдами делайте перерывы, чтобы предыдущее кушанье переварилось.
- Старайтесь не смешивать несколько блюд в желудке, чтобы не перегружать пищеварительный тракт.
- Отвлекайтесь для развлечений, больше общайтесь, танцуйте, двигайтесь. Хорошее настроение полезно для пищеварения.
- Красиво оформленный стол улучшает аппетит, дает наслаждение.
- Запомните: алкоголь не залог того, что праздник удался. Люди, ведущие ЗОЖ, чудесно проводят свободное время без горячительных напитков.
Меню при острой и хронической форме
http-equiv=»Content-Type» content=»text/html;″>href=»https://diabetik.guru/wp-content/uploads/2017/09/%D0%BE%D1%82%D0%B2%D0%B0%D1%80%D0%BD%D0%B0%D1%8F-%D1%82%D0%B5%D0%BB%D1%8F%D1%82%D0%B8%D0%BD%D0%B0-%D0%BF%D1%80%D0%B8-%D0%BF%D0%B0%D0%BD%D0%BA%D1%80%D0%B5%D0%B0%D1%82%D0%B8%D1%82%D0%B5.jpg» data-slb-active=»1″ data-slb-asset=»2048761947″ data-slb-internal=»0″>
При остром течении воспалительного процесса на завтрак кушают паровой белковый омлет, гречневую кашу, приготовленную на пару, запивают чаем. Для второго завтрака хорошо подходит творожное паровое суфле.
На обед кушают рисовый слизистый суп с сухариками, тощую рыбу, приготовленную на пару, клубничное желе с заменителем сахара. Для полдника готовят суфле из сушеных фруктов (лучше из кураги), пьют стакан чая без сахара. На ужин рекомендовано приготовить суфле из отварного куриного мяса, паровую морковь, перед сном выпивают стакан отвара шиповника.
Причины появления боли в желудке
Для того чтобы понять почему болит желудок, следует вначале разобраться как возникает боль вообще. Болевые ощущения появляются при раздражении нервных окончаний путём механических повреждений, воспалительных реакций или спазмов, вызванных нервным стрессом. Это своеобразный сигнал организма о патологических процессах, с которыми он не в состоянии справится самостоятельно.
Основными факторами развития патологических процессов в желудке являются:
- Неправильное питание:
- питание всухомятку (бутерброды, фастфуд);
- диеты, ограничивающие рацион (монодиеты) и те, которые предполагаю резкое ограничение суточной калорийности меню;
- употребление слишком горячей, или холодной, пищи вызывает спазм желудка;
- нарушение режима (2-разовое питание, переедание в вечернее время, употребление пищи в ночное время);
- употребление грубой, волокнистой пищи;
- большое количество животных жиров, а также консервантов в рационе;
- газированные напитки, содержащие бензонат натрия, большое количество сахара и красителей;
- предпочтение кислых или острых продуктов.
- Приём медикаментов, раздражающих слизистую:
- лекарства, содержащие ацетилсалициловую кислоту (аспирин);
- парацетамол и ибупрофен, особенно в виде сиропа;
- препараты, содержащие пустырник.
- Постоянное употребление жевательной резинки, стимулирующее излишнюю выработку желудочного сока.
- Непереносимость определённой группы продуктов, например, молочных (в молоке содержится лактоза), зерновых (неусваиваемость глютена).
- Кишечные инфекции.
- Беременность — изменение гормонального фона влияет на выработку желудочного сока и ферментов, а увеличенная матка может оказывать давление на этот орган.
- Стрессы — в стрессовых ситуациях вегетативная нервная система замедляет моторику кишечника и приостанавливает выработку желудочного сока.
- Употребление алкоголя и табакокурение.
При периодических болях в желудке диагностируют гастродуоденопатию — воспаление слизистой желудка, которое предшествует гастриту. Такое состояние не требует медикаментозного лечения и корректируется с помощью специальной диеты, подразумевающей употребление нейтральных продуктов, и тех, которые устраняют воспаление. Однако при длительном игнорировании проблемы могут возникнуть осложнения в виде гастрита или язвы.
Нередко причина болезненных ощущений в области желудка может быть связана с патологическими процессами, происходящими в других органах пищеварительной системы:
- панкреатит — воспаление поджелудочной железы, для которого характерны боли в желудке локализованные в правом подреберье, возникающие сразу после приёма солёной, копчёной или острой пищи;
- холецистит — воспаление жёлчного пузыря, сопровождается спазмами и болью в желудке после употребления слишком жирной или копчёной пищи;
- язва двенадцатипёрстной кишки сопровождается голодными болями при длительном перерыве между приёмами пищи, в основном в ночное время.
При болях в желудке одним из методов лечения являться специальная диета, позволяющая обеспечить организм необходимым количеством калорий, витаминов и микроэлементов, при этом не перегружая пищеварительные органы. Щадящий рацион способствует восстановлению пищеварительных функций, снимает воспаление, предотвращает дальнейшее повреждение слизистой.
Отвары, настойки из трав и сборов для поджелудочной
Распространенные и легкодоступные травы для лечения и профилактики болезней поджелудочной железы представлены ниже. Эти травы обладают защитными и антиоксидантными свойствами.
- Береза
- Чистотел
- Зверобой
- Девясил
- Лопух
- Одуванчик
- Цикорий
- Мята
- Лен
- Укроп
- Подорожник
- Полынь
- Кукуруза
- калган
Для улучшения общего состояния из этих трав готовят отвары, сборы и настойки.
Противовоспалительный отвар
- Для приготовления эффетивного отвара берем в одинаковых пропорциях перечисленные ниже травы:
- Девясил – 1 ст.л.
- Лопух (корень) – 1 ст. л.
- Одуванчик – 1 ст. л.
- Цикорий – 1 ст. л.
- Чайную ложку сбора варить в стакане воды 15 мин.
- Настаивать 1 час
- Процедить и принимать по 20 мл. перед едой
Отвар обладает противовоспалительным и обезболивающим действиями.
Отвар желчегонный
- Берем следующие травы в равных пропорщиях
- чистотел
- хмель
- укроп
- спорыш
- корень одуванчика
- мята
- лен
- рыльца кукурузы
- зверобой
- горец
- бессмертник
- Добавляем четыре столовых ложки смеси на литр кипятка
- Принимать 3 раза в день за 30 минут до еды 1/3 стакана
- Курс длится 8 недель. Потом неделя перерыв. И опять курс повторяют. Отвар обладает противовоспалительным, болеутоляющим, желчегонным, спазмолитическим действием
Лечебная диета по Певзнеру
В медицине такой режим питания известен как лечебный стол № 5 по Певзнеру. Он регламентирует, что кушать при воспалении поджелудочной железы и различных заболеваниях гепатобилиарной системы. Он применяется как при остром течении патологии, так и при наступлении ремиссии.
Важно. Особенность хронического панкреатита — необходимость соблюдать ограничения по меню в течение всей жизни
Так как рацион при остром и хроническом течении заболевания имеет определенные отличия, стол № 5 был разделен на дополнительные составляющие. Помимо стандартного рациона, существуют варианты № 5а и № 5п. Все три вариации следует рассмотреть более подробно и выделить их основные различия.
При обострении панкреатита рекомендуется употреблять кисели и пюреобразные гарниры
Стол № 5
Особенность этого стола — исключение вредных составляющих рациона обычного человека. Общая калорийность суточного меню ограничивается 2500 ккал. Количество белка, углеводов и жиров распределяется примерно в такой пропорции: 4,5:1:1. Эта система основывается на базовых принципах, описанных выше. Применять ее лучше всего в переходной период — после устранения обострения панкреатита или холецистита.
Примерное меню питания при воспалении поджелудочной железы:
- Завтрак: овсянка с ягодами и орехами/паровой или печеный омлет, компот.
- Второй завтрак: печеное яблоко/гренки.
- Обед: паровые овощи, нежирная морская рыба.
- Полдник: ягодный кисель/рисовая каша.
- Ужин: нежирный сыр, куриная грудка, бульон или зеленый чай.
- Второй ужин: ряженка.
Количество жидкости ограничивается 1,5-2 литрами, ее избыток не принесет пользу организму.
Важные составляющие меню — подсушенный хлеб, супы и протертые гарниры
Важно. В случае обострения панкреатита количество жидкости сокращают на 3-4 дня до 1,2-1,5 л. При этом нужно учитывать, что блюда из меню также содержат много воды.
Стол № 5а
Используется эта диета при воспалении печени и поджелудочной железы. Она отличается более строгими требованиями, нежели в предыдущем варианте, поэтому ее обычно используют лишь на период устранения обострения, а затем переходят на стандартный лечебный рацион.
Рецепты блюд, полезных при боли в кишечнике
В приготовлении блюд, показанных людям с заболеваниями желудочно-кишечного тракта, нет особых сложностей. Но есть некоторые нюансы, о которых помнят, приступая к готовке и планируя рацион. За основу вполне можно брать обыкновенные рецепты. Например, мусс из печеных яблок готовят как всегда, но уменьшая количество сахара, или просто обходятся без него.
Рецепт паровых котлет включает несколько ингредиентов и прост в приготовлении:
- любое диетическое мясо – 500 г;
- рис – 2 столовые ложки;
- одна средняя морковь, натертая на мелкой терке;
- соль;
- петрушка, укроп;
- яйцо;
- размоченный в молоке или воде ломтик белого черствого хлеба.
Мясо, рис, морковь, зелень и хлеб пропускают через мясорубку, лучше дважды, и смешивают с сырым яйцом. Так фарш выйдет нежным, а котлеты будут мягче. Из фарша формируют котлеты или тефтели, готовят в пароварке. Готовое блюдо обязательно должно остыть. К котлетам можно добавить картофельное или овощное пюре, но приправлять их томатной пастой, острым соусом противопоказано.
Питаться только котлетами скучно, поэтому можно разнообразить стол рыбными блюдами. Филе белой рыбы без кожи также можно легко отварить или приготовить на пару. Подойдут омлеты и легкие творожные запеканки, каши, протертые супы. Овощи для супов отваривают на воде, приправляют блюдо зеленью, а от специй вроде перца воздерживаются.